Ano: 2003 Vol. 69 Ed. 6 - Novembro - Dezembro - (16º)
Seção: Artigo de Revisão
Páginas: 829 a 837
Otite média tuberculosa
Tuberculous otitis media
Autor(es):
Márcia M. Pinho1,
Arthur Octavio de A. Kós2
Palavras-chave: ouvido, otite, tuberculose, extra-pulmonar, otorrinolaringológica
Keywords: ear, otitis, tuberculosis, extrapulmonary, otorhinolaryngologic
Resumo:
Este trabalho resulta de revisão bibliográfica desde o início do século XX sobre Otite Média Tuberculosa (O.M.T.). Aborda aspectos históricos, epidemiológicos, fisiopatológicos, clínicos, diagnósticos e de tratamento, dando ênfase à evolução dos mesmos ao longo dos anos, diante das diversas modificações ocorridas na população e na medicina. Além disso frisa a prevalência de formas de tuberculose extra-pulmonar, como a OMT, nos indivíduos HIV positivos, o que em nosso contexto atual é de extrema importância.
Abstract:
This paper is the result of a literature review since the beginning of the 20th century about Tuberculous Otitis Media (TOM). It includes historic, epidemiologic, physiopatologic, clinical, diagnostic and treatment aspects, emphasizing their evolution throughout time considering the several modifications of the population and medicine. It also reinforces the predominance of extrapulmonary forms of tuberculosis, as TOM, in HIV infected patients, which, in present times, is of great interest.
![]()
INTRODUÇÃO
A tuberculose é uma doença bacteriana necrotizante causada pelo Mycobacterium tuberculosis. Atinge primordialmente os pulmões, mas pode propagar-se para outros órgãos secundariamente. A infecção primária de outros órgãos, como por exemplo o ouvido, sem que se detecte foco pulmonar primário, pode ocorrer de forma mais rara.
Apesar dos avanços da farmacoterapia para a tuberculose, da instituição da pasteurização do leite e da vacinação pelo B.C.G., a tuberculose permanece sendo uma das doenças infecciosas mais comuns nos dias atuais. Sua incidência iniciou nova ascensão em 1989. Esta tendência parece dever-se a diversos fatores, especialmente a um aumento das populações de alto risco para a doença, incluindo os pacientes HIV positivos, os sem-teto, vítimas da fome e desnutrição e os usuários de drogas endovenosas. A dificuldade em manter um programa de tratamento efetivo para a tuberculose, em vista das baixas verbas governamentais e das dificuldades em administrar e monitorar o tratamento, especialmente nos países em desenvolvimento, também contribuem para o atual aumento da tuberculose. Tornando o quadro ainda mais sombrio, há o aumento da taxa de micobactérias multidroga-resistentes.
A otite média tuberculosa (O.M.T.) é uma doença pouco freqüente, mas quando ocorre, causa uma morbidade significante. É a segunda doença de etiologia tuberculosa mais freqüentemente vista pelo otorrinolaringologista, inferior apenas à tuberculose laríngea. Há indícios de que sua frequência seja na verdade maior do que se estima, havendo um grande número de casos não diagnosticados, seja por ausência de suspeita, ou pela dificuldade na confirmação etiológica.
A existência de terapêutica efetiva faz com que o diagnóstico precoce seja de extrema importância para obter-se um resultado final satisfatório, iniciando logo o tratamento medicamentoso, evitando assim, a ocorrência de sérias complicações como hipoacusia, paralisia facial, envolvimento intracraniano e intervenções cirúrgicas desnecessárias.
REVISÃO DE LITERATURA
História da otite média tuberculosa
O envolvimento do osso temporal pela tuberculose foi primeiramente descrito por Jean Louis Petit no século XVIII, muito antes da descoberta do bacilo da tuberculose1. Em 1835, Romberg e Geissler associaram a mastoidite tuberculosa à tuberculose pulmonar2. Os sinais clínicos da doença foram pela primeira vez delineados por Wilde, que, em 1853, descreveu a ocorrência de otorréia indolor e as características da membrana timpânica3. Em 1882, Koch demonstrou o bacilo da tuberculose e em 1883 Esche isolou o bacilo na secreção do ouvido médio4,5.
Incidência em relação à otite média
A O.M.T. era uma doença comum nas primeiras décadas do século XX, época em que a condição já era reconhecida como entidade clínica, mas em que não havia agentes antimicrobianos.
De acordo com Turner e Fraser, em pesquisa realizada entre 1907 e 1914, dentre os 1.797 casos de otites médias em indivíduos abaixo de 15 anos, 51 (2,8%) eram por tuberculose6. Destes 51, 50% dos pacientes tinham menos de 1 ano de idade e 27,9% dos pacientes encontravam-se no segundo ano de vida, sendo que na adolescência este número caía para 2%. Os autores presumiram que esta alta incidência nos primeiros anos de vida devia-se à ingestão de leite contaminado.
Proctor & Lindsay7 fizeram, em 1942, um levantamento tendo como fonte 8.555 casos de otite média relatados por diversos autores e encontraram uma incidência de otite tuberculosa que variou de 1,3% a 15,4% (média de 2,7%). Esta grande variação na percentagem encontrada deve-se, provavelmente, às diferenças das faixas etárias pesquisadas, a diferenças na incidência local de tuberculose em diversas partes do mundo e às variadas técnicas empregadas para estabelecer o diagnóstico.
Após o advento dos agentes antimicrobianos, da pasteurização do leite e com a melhor compreensão da epidemiologia da doença tuberculosa, a incidência da O.M.T. refletiu-se na queda da incidência da tuberculose pulmonar, ou seja, a ocorrência da O.M.T. declinou. Entre 1950 e 1959, Jeanes e Friedmann encontraram apenas 12 (0,05%) dentre os 23.000 casos de otite média pesquisados num único hospital, em Londres8. Estes números fazem grande contraste com os encontrados na era pré-antibiótica, porém a maior incidência em crianças continuou presente, com 6 dos 12 casos ocorrendo em indivíduos abaixo dos 12 anos.
Plester et al.4, em 1980, tiveram comprovação histológica de tuberculose em 14 das 4.000 biópsias de ouvido médio realizadas (0,35%).
Maitre9, por exemplo, diz que nos dias atuais a incidência da O.M.T. não ultrapassa 0,1%, de modo que esta entidade é praticamente desconhecida dos médicos mais jovens.
Segundo Bento et al.5, isto não é uma realidade em todas as regiões do mundo, e afirma que: "Apesar de no Brasil não dispormos de uma estatística neste sentido, temos razões para supor que a incidência da O.M.T. em nosso meio ainda é bem superior à apresentada por Maitre".
As afirmações destes autores fazem-nos concluir que a escassez de casos, pelo menos em nosso meio, pode advir não só do desconhecimento da entidade clínica, como das dificuldades de registro científico dos casos diagnosticados.
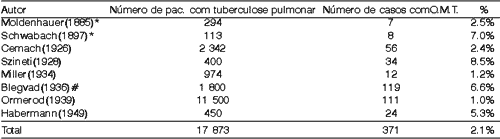
Incidência em relação à tuberculose pulmonar
Alguns autores relataram a freqüência da O.M.T. em relação à presença da doença nos pulmões (Tabela 1).
Etiologia
O agente infeccioso da O.M.T. é o Mycobacterium tuberculosis, cujas variedades bovis e hominis são as que geralmente afetam os ouvidos. Outras espécies mais raras de Mycobacteria podem causar infecções atípicas em situações especiais, principalmente nas imunodeficiências.
O M. bovis é, hoje em dia, o menos freqüentemente encontrado, mas já foi muito comum no passado. Causa infecção a partir do leite contaminado, em regiões onde o leite não é pasteurizado. A contaminação ocorre através da via gastrointestinal.
O M. tuberculosis hominis (bacilo de Koch ou B.K.) é, nos dias de hoje, mais comum, tendo os pulmões como sua principal porta de entrada no organismo humano. Outras áreas das vias aéreas podem também ser receptoras do bacilo.
Fisiopatologia
A tuberculose na cavidade timpânica segue o mesmo curso desta doença em outras localizações, mas seus resultados são modificados pelas peculiaridades das estruturas do ouvido como: os espaços aéreos recobertos por mucosa dentro do osso; os ossículos; a íntima relação de conexão entre membrana mucosa e osso; e a estrutura ímpar que é a membrana timpânica.
Instalação primária X secundária
A O.M.T. primária é aquela que se detecta no ouvido sem que se consiga localizar um outro foco à distância que pudesse ter alcançado o ouvido. Muitos destes casos, no entanto, podem ser na verdade secundários e trazidos através do sangue a partir de uma origem não detectada, como uma amígdala ou um linfonodo infectados.
Proctor & Lindsay7, em 1942, contestam a existência de qualquer O.M.T. de origem primária. Eles afirmam que a lesão pulmonar pode não ser passível de demonstração clínica ou radiológica, quando a doença no ouvido se manifesta.
Nos dias de hoje a O.M.T. primária dificilmente é relatada. É preciso considerar que em tempos mais antigos, quando a forma primária era diagnosticada com maior frequência, havia provavelmente uma menor capacidade de detectar focos pulmonares e principalmente focos extra-pulmonares2.
Quando casos primários são detectados, geralmente constituem-se de crianças e neonatos.
Segundo Birrel2, a O.M.T. secundária é encontrada quase que invariavelmente em adultos e, na maioria dos casos, é secundária à tuberculose pulmonar, com a presença do bacilo de Koch no escarro. Pode haver associadas lesões tuberculosas na laringe, faringe e rinofaringe.
Já De Paep et al.14 discordam e dizem que há 30 anos atrás a identificação da O.M.T. era baseada num quadro totalmente diferente do atual. O paciente que era portador de tuberculose pulmonar desenvolvia uma otite média tuberculosa como complicação de sua patologia pulmonar. A mucosa do ouvido médio mostrava um padrão inflamatório de hiperemia, com granulação e uma otorréia muitas vezes sanguinolenta. Segundo este autor, hoje em dia a O.M.T. mudou sua manifestação de uma forma aguda para crônica. É geralmente muito difícil, se não impossível, encontrar evidências de uma ligação com uma tuberculose pulmonar. A história pessoal do indivíduo pode revelar uma infecção pulmonar na infância, contato com pessoa tuberculosa, ou até mesmo contato com o bacilo bovino.
Vias de infecção
Outro tema de extrema controvérsia é o das possíveis vias de infecção para o ouvido médio. Seriam elas: via tuba auditiva; via hematogênica; via conduto auditivo externo (C.A.E.); e via foco intracraniano junto ao osso temporal.
As vias mais freqüentemente admitidas são da tuba auditiva e hematogênica, sendo a ocorrência de infecção via C.A.E., através de uma perfuração timpânica previamente existente, rara e de difícil comprovação.
Os autores contemporâneos acreditam que a via hematogênica seja a principal.
Skolnik et al.3, em 1986, perceberam a modificação da fisiopatologia da doença ao longo do tempo e comentam: "A via hematogênica ganhou terreno, como sendo a mais comum na infecção do ouvido médio pela tuberculose, quando o bacilo do tipo hominis passou a ser o patógeno predominante, e vários estudos de autópsia dão suporte a esta afirmação".
Apesar de rara, a contaminação via tubária ainda pode acontecer. Em 1982 dois casos tiveram confirmação histológica de tuberculose otológica associada à tuberculose do tecido adenoideano, fato que sugere uma contaminação via tubária5.
Forma congênita
A tuberculose pode também ser congênita e, embora rara, ainda ocorre esporadicamente. O feto ou o recém-nato são suscetíveis a várias formas de contaminação: diretamente através da circulação placentária; por aspiração do líquido amniótico infectado; ou no ato do nascimento, por contato com mucosa genital infectada.
A O.M.T. pode também ocorrer de forma congênita com transmissão da infecção da mãe para o feto. Dois casos de O.M.T. congênita sem comprometimento de outros órgãos foram relatados pela primeira vez na história em 198910, apesar da tuberculose congênita ser uma desordem geralmente multissistêmica.
Patogênese no ouvido
A lesão inicial da tuberculose no ouvido pode ocorrer a partir de um foco único ou, mais freqüentemente, a partir de múltiplos focos nos espaços da medula óssea, na mucosa das células mastoídeas e da caixa timpânica, ou em ambos.
Um tubérculo subepitelial se desenvolve. Este tubérculo na mucosa pode resultar numa disseminação do bacilo através dos linfáticos sob a mucosa; ou o tubérculo mucoso inicial, que desenvolve-se produzindo caseação e necrose pode ulcerar e expelir material contaminado dentro do espaço aéreo da mastóide e ouvido médio. Uma vez que o exudato contaminado invade os espaços aéreos, espalha-se e pode reimplantar-se na mucosa em vários sítios.
Se os tubérculos encontram-se implantados na face interna da membrana timpânica, o seu crescimento e caseação podem produzir múltiplas perfurações, que mais adiante acabam coalescendo numa perfuração única.
Tecido de granulação surge e pode gradualmente provocar osteíte da cadeia ossicular, muitas vezes com extrusão dos ossículos. Quando a doença progride, o sistema de células da mastóide é substituído por tecido de granulação.
Aspectos Clínicos
Não há um quadro clínico típico para a O.M.T, mas os autores geralmente dão muita importância à combinação dos sinais e sintomas, para que se forme uma suspeita diagnóstica. A grande variação das manifestações clínicas da O.M.T. dificultam o diagnóstico em bases clínicas, ficando a confirmação diagnóstica dependendo dos exames laboratoriais.Tabela 1. Freqüência relativa de o.m.t. em pacientes com tuberculose pulmonar (Birrell2)
* Relatados por Ormerod (1931) # Relatados por Proctor & Lindsay (1942)
As características entre crianças e adultos divergem. Os primeiros sintomas não são logo notados nas crianças, e nestas a infecção espalha-se mais rapidamente2. Uma das características que distinguem as crianças dos adultos é a tendência das primeiras ao envolvimento mastóideo.
O quadro clínico inclui de início a otorréia, que é o achado mais freqüente, sendo observada em quase todos os pacientes, mesmo naqueles cuja membrana timpânica (M.T.) encontra-se intacta, mas granulosa e espessada. No início é escassa e aquosa, mas, depois, torna-se profusa, espessa e purulenta, em consequência de infecção bacteriana secundária, podendo então resultar em uma figura clínica indistinguível da otite média crônica inespecífica.Um traço comum encontrado na otorréia da O.M.T. é a resistência à terapêutica convencional. Caracteristicamente, esta otorréia ocorre de forma indolor. A ocorrência de dor pode estar associada com o envolvimento do periósteo. Quando o tecido de granulação envolve a cavidade mastóidea e fica sob pressão pode haver dor4. A observação do tecido de granulação sob tensão dentro da mastóide durante o ato cirúrgico pode ser considerada um aspecto característico da tuberculose otológica.
Um aumento dos linfonodos pré-auriculares pode ocorrer. No passado, esta característica somada à otite crônica supurativa já foi considerada patognomônica de tuberculose auricular11.
Nas crianças, é comum o aparecimento de fístulas cutâneas. A localização mais comum é na região pós-auricular, podendo também aparecer na área pré-auricular12.
Outras ocorrências muito comuns são a hipoacusia profunda precoce, caracteristicamente desproporcional aos achados otoscópicos, e a paralisia facial periférica13.
O exame otoscópico pode revelar, na fase bem inicial, espessamento e, eventualmente, abaulamento da M.T., com perda dos pontos de referência. Daí, em geral, evolui para perfuração timpânica que, ocasionalmente, podem ser múltiplas, mas coalescem rapidamente para uma perfuração única ampla, com otorréia purulenta. Em raríssimos casos não ocorre perfuração da membrana e encontra-se apenas uma membrana espessada e alterada por um exuberante tecido de granulação.
A caixa do tímpano encontra-se freqüentemente preenchida por pólipos e por abundante tecido de granulação pálido ou róseo, que podem ser observados através da membrana timpânica intacta ou, mais freqüentemente, através da perfuração timpânica.
O tecido de granulação pode estender-se para a cavidade mastóidea e parecer esponjoso durante o ato cirúrgico. Ramages & Gertler15 referem-se ao tecido granuloso como o achado mais freqüentemente encontrado.
Não é incomum observar osteíte com necrose dos ossículos de áreas do osso temporal16, principalmente durante a exploração cirúrgica15.
Aspectos Audiométricos
A hipoacusia que ocorre na otite média tuberculosa é um sintoma comum e precoce. Em várias situações a baixa de audição precede a inflamação da M.T. e o aparecimento de qualquer outro sintoma. MacAdam & Rubio17, no entanto, relataram um caso de desenvolvimento lento da hipoacusia, indicando, portanto, que a perda de audição pode ser variável.
A principal característica audiológica da O.M.T. é a surdez fora de proporção com o aparente grau de desenvolvimento da doença visto à otoscopia. A deficiência auditiva pode ocorrer em diversos graus, mas geralmente vai de moderada à severa desde sua instalação. O traçado audiométrico pode ser do tipo condutivo, neurosensorial, ou misto18.
Segundo Harbert & Riordan19, a surdez é normalmente condutiva, devido ao acúmulo de fluidos no ouvido médio, à necrose dos ossículos e à formação de tecido conjuntivo fibroso e denso na caixa. Pode haver acometimento neurosensorial se o labirinto for acometido.
Aspectos Radiológicos
Os estudos radiológicos do ouvido médio e mastóide na O.M.T, seja através de raios X simples, ou tomografia, não revelam características específicas, mas em conjunto com a clínica e com outros exames complementares, podem fortalecer a suspeita diagnóstica. Além disto, ajuda a estabelecer o grau de envolvimento das estruturas, possibilitando melhor planejamento cirúrgico quando a cirurgia for necessária.
Diversos autores afirmam que a detecção ao raio X de uma mastóide bem pneumatizada, às vezes preenchida por tecido mole (velada), em paciente com clínica de otite média crônica, sugere a possibilidade da etiologia tuberculosa1,5,7,16,19.
Ocasionalmente são observados casos com destruição óssea e erosão da mastóide20.
Ainda quanto aos achados radiológicos, é imprescindível lembrar que um raio X de tórax normal não exclui a possibilidade de uma infecção tuberculosa no ouvido.
Testes Cutâneos
O derivado purificado da proteína tuberculínica (PPD) é utilizado de rotina nos testes de triagem para a tuberculose.
A prova tuberculínica indica o contato prévio do indivíduo com o bacilo, e não necessariamente a presença de doença ativa. É, portanto, um exame complementar que pode ajudar, mas não permite distinguir o indivíduo apenas infectado do doente. Em áreas onde a vacinação com o B.C.G. é feita rotineiramente, sua interpretação fica prejudicada pois a B.C.G. induz reação à prova tuberculínica tanto quanto a infecção natural. É importante ter em mente que, embora os testes cutâneos ajudem a estabelecer um diagnóstico, mesmo indivíduos jovens com tuberculose pulmonar ativa comprovada podem falhar em reagir a até 250 unidades de tuberculina. Portanto, um resultado de P.P.D. negativo jamais exclui a possibilidade da presença da tuberculose20.
Odetoyinbo21 apresentou 23 casos de O.M.T. e todos foram P.P.D. negativos, exceto aqueles que tinham também doença pulmonar associada.
Em pacientes com AIDS, o teste cutâneo pode ser realizado, mas a ausência de reação não é significativa, pois a imunosupressão associada à infecção pelo HIV podem também causar resultado falso negativo. Se, no entanto, a reação for positiva, pesquisas diagnósticas dirigidas devem ser realizadas22.
Estudos Bacteriológicos e Histológicos
O diagnóstico da O.M.T. pode ser obtido através de estudos laboratoriais da secreção ou dos tecidos obtidos por biópsia. Este último proporciona maior taxa de resultados positivos.
A experiência confirma a baixa sensibilidade da bacterioscopia para bacilo álcool ácido resistente (B.A.A.R.) em espécimes clínicas que não escarro. Isto ocorre devido à quantidade escassa de micobactérias presentes nestes espécimes e à interferência de germes secundários que acabam por se desenvolver na secreção.
O diagnóstico presuntivo da O.M.T. pode ser feito através dos estudos de tecidos obtidos por biópsias que mostrem tecido de granulação. Todavia o isolamento do M. tuberculosis no tecido ou secreção é necessário para diagnóstico definitivo23. Portanto, os tecidos obtidos em casos suspeitos devem não somente ser observados diretamente, mas também corados para B.A.A.R. e cultivados em meios especiais para micobactérias23.
A demonstração do bacilo da tuberculose na secreção do ouvido é difícil. A positividade das culturas varia entre 5 e 35%, sendo que exames repetidos melhoram a taxa para até 50% de positividade, enquanto o exame direto (bacterioscopia) tem em média positividade de 20%12.
O estudo dos tecidos pode mostrar granulações com células epitelióides e células gigantes multinucleadas (células gigantes de Langhans), zonas de necrose caseosa, infiltrado linfocitário, tecido fibrinoso, presença de B.A.A.R. e, mais raramente, ulcerações e sinais de reabsorção óssea.
Adicionalmente ao exame de cultura, pode-se realizar um antibiograma para determinação da sensibilidade do bacilo às diversas drogas anti-tuberculose. Este vem ganhando importância nos anos mais recentes, em que a resistência bacteriana tem aumentado.
A reação em cadeia de polimerase (P.C.R.) é uma tecnologia que pode detectar mesmo uns poucos organismos em um espécime clínico. Em um estudo de meningite tuberculosa, o teste de P.C.R. teve sensibilidade 75% maior sobre os métodos convencionais.Esta técnica é uma alternativa importante à cultura, para tornar o diagnóstico da tuberculose extra-pulmonar definitivo e rápido23.
Diagnóstico
A Otite Média Tuberculosa é uma doença pouco freqüente, mas quando ocorre, causa uma morbidade significante. Deve ser suspeitada mesmo em pacientes sem evidência dessa patologia em outro segmento do organismo24.
Há indícios que sua ocorrência seja na verdade maior do que se estima, havendo um grande número de casos não diagnosticados, seja por ausência de suspeita, ou pela dificuldade na confirmação etiológica.
Atualmente, com o grande número de pacientes portadores do HIV, devemos estar ainda mais atentos para a O.M.T., pois diversas pesquisas indicam que formas extra-pulmonares de tuberculose são muito mais freqüentes entre estes pacientes.
O diagnóstico da O.M.T. pode ser muitas vezes um desafio, pois não existem características clínicas específicas que indiquem a natureza tuberculosa da doença.
Existem alguns fatores de relevância que devem fazer pensar na etiologia tuberculosa em paciente com otite média crônica (O.M.C.) supurativa. Uma história mórbida pregressa de contato ou de doença tuberculosa, e resistência aos tratamentos habituais para O.M.C. não colesteatomatosa são dois deles. Além desses, alguns sinais significativos em pacientes com O.M.C. não colesteatomatosa devem ser valorizados: desenvolvimento de paralisia facial periférica; hipoacusia severa precoce e desproporcional às alterações encontradas; presença de fístula retro-auricular; Mantoux forte-reator; pneumatização normal das mastóides ao raio X; granuloma caseoso de ouvido; pólipo aural em lactente; linfadenite regional, principalmente em crianças.
Na suspeita de tuberculose de ouvido médio, são importantes os seguintes exames: Bacterioscopia e cultura da secreção do ouvido médio, específicos para o B.A.A.R.; Biópsia de pólipo ou de mucosa do ouvido médio e estudos histopatológicos com cultura de tecido; Teste tuberculínico (Mantoux); Raio X de tórax. Outros exames podem esclarecer alguns detalhes: Estudo radiológico e tomográfico das mastóides; Audiograma.
O principal problema da O.M.T. é o diagnóstico precoce. Esta dificuldade se dá devido ao caráter não específico dos sinais e sintomas. As "características" descritas nos tempos mais antigos hoje são raramente observadas devido à mudança das peculiaridades da doença.
Atraso diagnóstico pode resultar em alta morbidade, envolvendo perda de audição, paralisia facial, etc.
Infelizmente, na maioria das vezes, o diagnóstico correto acaba sendo feito apenas a partir da falha da terapia e recorrência crônica dos sintomas. Em resumo, o desenvolvimento de complicações e a ausência de resposta aos tratamentos convencionais é que fazem pensar em uma etiologia tuberculosa.
Se os exames são todos negativos, mas há forte suspeita clínica, então, deve-se repetir os exames diversas vezes, tentando sua confirmação. A falta de agressividade na procura diagnóstica acaba levando a atrasos para iniciar a terapia adequada.
Nos casos em que seja difícil demonstrar a presença do bacilo, apesar de todo esforço, quando a suspeita persiste e outras doenças já tiverem sido afastadas, pode-se realizar prova terapêutica5.
Complicações
Diversas complicações podem ocorrer a partir da otite média tuberculosa: mastoidites, abscessos, fístulas cutâneas, linfadenite tuberculosa, osteítes, seqüestros ósseos, tromboflebite do seio sigmóide, paralisia facial, fístula labirintica, labirintopatias, hemorragias, meningite, abscesso extradural, tuberculomas, comprometimento dos IX, X, XI nervos cranianos e petrites.
Tuberculose e AIDS
A associação da tuberculose (incluindo O.M.T.) à AIDS tem sido observada com freqüência variada, assumindo grande importância em regiões de alta prevalência de tuberculose.
No Brasil, a tuberculose ocupa o segundo lugar entre as doenças associadas à AIDS, perdendo apenas para a candidíase oral. De acordo com os dados analisados, em 1996, pelo Ministério da Saúde e Secretarias de Estado, São Paulo e Rio de Janeiro apresentam 23% e 29,5%, respectivamente, de casos associados de tuberculose e AIDS.
A AIDS acelera a dinâmica de transmissão e progressão da doença tuberculosa25.
O departamento de saúde da cidade de Nova York estimou, em 1993, que pelo menos 40% dos indivíduos com tuberculose naquela cidade estavam também infectados pelo HIV, mas lembram que esta é uma estimativa conservadora, pois muitas pessoas com tuberculose não são testadas para a presença do HIV.
Os indivíduos com AIDS são centenas de vezes mais propensos a ter tuberculose ativa do que a população em geral. A população mais propensa a ser duplamente infectada é a dos usuários de drogas endovenosas. Atualmente, com o problema das cepas de bacilos multidroga-resistentes, não há doença tão contagiosa e potencialmente letal quanto a tuberculose, particularmente para os indivíduos HIV positivos26.
Segundo Pitchenik et al.27, a tuberculose geralmente precede o diagnóstico de AIDS de 1 a 17 meses, é freqüentemente extra-pulmonar ou disseminada.
TRATAMENTO
Tratamento com drogas para pacientes em geral
O tratamento da O.M.T. sofreu grandes transformações, pois, antes do advento das drogas, a única alternativa na tentativa da cura era cirurgia ampla e destrutiva, que raramente conduzia ao sucesso.
Atualmente, a quimioterapia antituberculose é o procedimento de escolha diante de um diagnóstico de O.M.T. As primeiras curas para a O.M.T. através de antibioticoterapia foram relatadas por Grief & Gould, em 1948; Adams, em 1948; Siirala & Lahi-Kainem, em 1949; e Titche em 19502. A primeira terapia de sucesso para O.M.T. utilizou apenas a estreptomicina, mas a quimioterapia padrão atual utiliza combinações de drogas.
Hoje em dia, a cirurgia está indicada quando a mastoidite tuberculosa complica-se com abscesso sub-periosteal, paralisia facial, labirintite, fístula pós-auricular persistente, envolvimento do sistema nervoso central, ou quando há colesteatoma associado; e normalmente consiste em incisão e drenagem com remoção de sequestros presentes. A mastoidectomia, com o propósito de erradicar a doença, não está indicada como meio para resolução completa do tecido de granulação e otorréia. A quimioterapia antituberculose pode resolver perfeitamente tanto o problema de granulação, quanto o de otorréia8.
Quanto ao tratamento local, as mais diversas variedades já foram tentadas. O "toilete" local é importante e deve ser realizado com freqüência.
Desde o advento da quimioterapia antituberculose, dois princípios básicos são recomendados para o tratamento:
a) Os esquemas de tratamento da doença devem conter múltiplas drogas, às quais os organismos devem ser suscetíveis;
b) A ingestão da droga deve ser mantida por um período de tempo suficiente (promover e monitorar o cumprimento é essencial para o sucesso do tratamento).
Existe um grande número de combinações possíveis de drogas e de esquemas de administração, mas o objetivo do tratamento deve ser o de proporcionar a terapia mais efetiva, no período mais curto de tempo. Os recursos disponíveis também devem ser considerados ao selecionar o regime de tratamento.
Atualmente, das 16 drogas conhecidas com ação efetiva sobre o bacilo da tuberculose, seis são de uso preferencial: a estreptomicina (SM); a rifampicina (RMP); o etambutol (EMB); a pirazinamida (PZA); a etionamida (ETH) e a isoniazida (INH).
Em nosso país, o manual de normas para o controle da tuberculose, DNPS/MS-1984, recomenda dois tipos de esquemas básicos para a tuberculose28. O esquema 1, com duração de seis meses, é indicado para o tratamento de todas as formas de tuberculose pulmonar ou extra-pulmonar, exceto na meningite tuberculosa e na AIDS. A critério médico, na tuberculose extra-pulmonar, a isoniazida poderá ser mantida por mais de 6 meses (até 12 meses).
O esquema 2 está indicado nos casos de falência de tratamento, caracterizada por persistência da positividade baciloscópica direta até o quarto mês de tratamento ou pelo aparecimento de resultados de baciloscopia fortemente positiva, no curso do tratamento, após período de negativação.
Alguns autores advogam o tratamento com duração de 18 meses18 e outros até 24 meses29.
As drogas utilizadas podem variar de acordo com os autores, e diversas combinações podem ser empregadas. Independentemente disto, é necessário lembrar que a interrupção precoce do tratamento possibilita a multiplicação dos germes que se encontravam em estado de semilatência, causando recidiva da tuberculose.
Atualmente, a resistência bacteriana às drogas antituberculose é um problema importante e um dos principais fatores de dificuldade no combate à doença tuberculosa.
Um estudo conduzido em Nova York nos anos 70 encontrou evidências de organismos multidroga-resistentes e uma taxa de resistência a isoniazida de 8%. Em 1991, 19% dos casos eram resistentes a isoniazida e rifampicina. Em janeiro de 1992, quatro dos hospitais da cidade reportaram ocorrência de cepas multidroga-resistentes, causando 80 a 90% de mortalidade26.
Este aumento de resistência às drogas ocorre principalmente em doentes HIV positivos, assim como pelo tratamento incompleto e inadequado que favorece a sobrevivência de cepas resistentes.
Devido ao surgimento destas cepas multidroga-resistentes, não há, hoje em dia, doença tão contagiosa e potencialmente letal como a tuberculose, particularmente para os indivíduos HIV positivos. Como o desenvolvimento de terapias para estas cepas resistentes deve provavelmente levar vários anos, medidas inadequadas de prevenção podem levar a uma epidemia tuberculosa em grande escala26.
Tratamento com drogas para pacientes HIV positivos com O.M.T.:
No Brasil, segundo comissão de peritos do Ministério da Saúde e da Sociedade Brasileira de Pneumologia e Tisiologia reunidos em julho de 1989, as recomendações são28:
a) Os pacientes de tuberculose (todas as formas) com sorologia positiva para HIV devem ser tratados com o esquema 1, de duração de 6 meses.
b) Os pacientes de tuberculose (todas as formas) com AIDS devem ser tratados com as mesmas drogas e posologia do esquema 1, sendo que a segunda fase deve ter duração de 7 meses, ao invés de quatro meses (total de 9 meses de duração).
Tratamento cirúrgico
O papel da cirurgia mudou muito ao longo dos anos. Nos relatos mais antigos as cirurgias eram radicais, especialmente nos jovens, nos quais a destruição pela doença era extensa, devido à sua pouca resistência. Naquele tempo a mastoidectomia radical era prática difundida para tratamento da O.M.T.. Os critérios para indicação cirúrgica eram os mais variados.
Hoje o tratamento cirúrgico varia de porte. Vai desde a simples exerese de tecido de granulação pálido da caixa do tímpano através da perfuração timpânica, ou de pólipo que se projeta no conduto auditivo externo, até a mastoidectomia radical, passando pela mastoidectomia simples.
Como o exame histopatológico é de importância fundamental para o diagnóstico, algumas intervenções têm a intenção apenas de conseguir amostra para o exame30.
No ouvido médio atingido pela tuberculose, mesmo uma lesão bastante avançada sobre o osso temporal pode ser revertida e cicatrizada através da quimioterapia específica15. O desconhecimento deste fato pode proporcionar uma grande tentação no sentido de realizar uma cirurgia de cavidade radical, frente o aspécto de lesão extensa e destrutiva encontrado durante a exploração.
Em alguns casos, a timpanoplastia reconstrutora poderá ser realizada "a posteriori".
Os achados cirúrgicos típicos da O.M.T. são: tecido de granulação pálida na cavidade mastoídea, ouvido médio e C.A.E; extensa destruição óssea com evidências de necrose óssea e formação de seqüestros; e material caseoso que pode ou não estar presente.
Prognóstico
O prognóstico da O.M.T. era, no passado, sempre tido como grave, especialmente nos muito jovens, e muitos morreram da doença e suas complicações antes do advento da estreptomicina. Na melhor das hipóteses, os pacientes sofriam de surdez, às vezes severa e freqüentemente de paralisia facial.
Com a antibioticoterapia, os resultados melhoraram. Com o uso das drogas específicas para tuberculose, a drenagem do ouvido cessa rapidamente e as lesões otológicas cicatrizam sem complicações, porém geralmente não há melhora da audição16.
A reparação da hipoacusia de transmissão pode ser obtida eventualmente, após cessar a otorréia, por timpanoplastia reconstrutora. A recuperação da hipoacusia neurosensorial não costuma ocorrer com a cura do processo30.
A paralisia facial pode regredir parcial ou completamente, na dependência do tempo de evolução e grau de comprometimento do nervo. A velocidade e grau de recuperação foram diretamente relacionados com o intervalo de tempo entre a instalação da paralisia facial e o início do tratamento. Segundo Singh8, o prognóstico para paralisia facial não depende da descompressão, como afirmavam Legent & Baron.
Discussão
A tuberculose do ouvido médio é rara, porém está presente e apresenta grande morbidade. Atualmente, cresce em incidência acompanhando o aumento da tuberculose em geral, principalmente nos pacientes HIV positivos.
A etiologia é pelo Mycobacterium tuberculosis, que se instala no ouvido médio.
O aspecto clínico é inespecífico, e veio modificando-se ao longo do tempo, mas, de forma geral, cursa com otorréia crônica e indolor, perfuração da membrana timpânica, hipoacusia, presença de tecido de granulação e pólipos em ouvido médio e, eventualmente, aumento de linfonodos peri-auriculares.
Os exames audiométricos detectam hipoacusia precoce e fora de proporção com o aparente grau de desenvolvimento da doença visto à otoscopia. O traçado pode ser do tipo condutivo, neurosensorial ou misto.
Os estudos radiográficos do ouvido médio e mastóide não revelam características específicas, mas a detecção de mastóide bem pneumatizada em paciente com otorréia crônica sugere a possibilidade de O.M.T..
O diagnóstico da O.M.T. é difícil, sendo necessário um elevado grau de suspeição e conhecimento da doença por parte do médico. Para confirmação diagnóstica recorre-se aos exames de bacterioscopia direta, cultura da secreção, exame histopatológico e cultura dos tecidos com métodos específicos para B.A.A.R.. Atualmente, novos exames como o P.C.R. vêm facilitar o diagnóstico.
A existência de terapêutica efetiva faz com que o diagnóstico precoce seja de extrema importância, evitando, assim, a ocorrência de complicações, além de evitar também intervenções cirúrgicas desnecessárias.
O tratamento pode ser realizado através de quimioterapia antituberculose, cirurgia, ou associação de ambas. Atualmente o tratamento com drogas leva à cura, ficando a cirurgia reservada para os casos de complicação, ou restauração do ouvido médio.
O prognóstico é tanto melhor quanto mais precocemente for instalado o tratamento. A hipoacusia é de difícil reversão, principalmente a do tipo neurosensorial. As condutivas podem melhorar parcialmente após cirurgia reconstrutora da caixa timpânica. A paralisia facial pode desaparecer parcial ou totalmente.
COMENTÁRIOS FINAIS
Com um melhor conhecimento desta temática, obtêm-se mais condições para que o diagnóstico da O.M.T. possa ser feito, e para que o tratamento possa ser precoce e adequado, no intuito de diminuir a morbidade desta doença.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Granato L & Lima e S
ilva LA. Otite média tuberculosa. Rev Bras Otorrinolaringologia 1973; 39(3):125-32.
2. Birrell JF. Aural tuberculosis in children. Proc Roy Soc Med 1973; 66:331-8.
3. Skolnik PR, Nadol Jr JB & Baker AN. Tuberculosis of the middle ear: Review of the literature with an instructive case report. Rev infect dis 1986;8(3):403-10.
4. Plester D, Pusalkar A & Steinbach E. Clinical records - Middle ear tuberculosis. J Laryng Otol 1980; 94:1415-21.
5. Bento RF, Cruz OLM, Morimoto E, Ramos CC, Siebert D & Miniti A. Tuberculose do osso temporal. Estado atual e apresentação de 2 casos. Rev Bras Otorrinolaringologia 1987; 53(3):90-5.
6. Emmett JR, Fischer ND & Biggers WP. Tuberculousmastoiditis. Laryngoscope 1977; 87:1157-63.
7. Proctor B & Lindsay JR. Tuberculosis of the ear. Arch Otolaryngol 1942; 35:221-49.
8. Singh SP & Nath H. Early radiology of pulmonary tuberculosis. AJR 1994; 162(4):846.
9. Maitre B, Conraux C, Reichling P, Bailly P & Boidevezi D. La tuberculose de l'oreille moyenne-Etat actuel. J Fr Oto Rhino Laryng1984; 33(2):75-81.
10. Naranbhai RC, Mathiassen W & Malan AF. Congenital tuberculosis localized to the ear. Arch Dis Child 1989; 64:738-40.
11. Craig DH. Tuberculous mastoiditis - A review of eight cases. J Laryngol Otol 1962; 76:623-38.
12. Chaturvedi VN & Chaturvedi P. Tuberculosis of the middle ear. Indian Pediatr 1986; 23(3):199-204.
13. Sellars SL & Seid AB. Aural tuberculosis in childhood. S Afr Med J 1973; 4(6):216-8.
14. De Paep K, Offeciers FE, Van De Heyning P, Claes J & Marquet J. Tuberculosis in the middle ear: 5 case reports. Acta Oto-Rhin-Laryng.Belg 1989; 43(4):321-6.
15. Ramages LJ & Gertler R. Aural tuberculosis: A series of 25 pacients. Jour Laryngol Otol 1985; 99:1073-80.
16. Wallner LJ. Tuberculous otitis media. Laryngoscope 1953; 63:1058-77.
17. MacAdam AM & Rubio T. Tuberculous otomastoiditis in children. Am J Dis Child 1977; 131(2):152-6.
18. Lucente FE, Tobias GW, Parisier SC & Som PM. Tuberculous otitis media. Laryngoscope 1978; 88(7):1107-16.
19. Harbert F & Riordan D. Tuberculosis of the middle ear. Laryngoscope 1964; 74:198-204.
20. Saltzman SJ & Feigin RD. Tuberculous otitis media and mastoiditis. J Pediatr 1971; 79(6):1004-6.
21. Odetoyinbo O. Early diagnosis of tuberculous otitis media. J Laryngol Otol 1988; 102:133-5.
22. EUA, Centers For Disease Control, U.S. Department Of Health And Human Services. Diagnosis and management of mycobacterial infection and disease in persons with Human Immunodeficiency Virus infection. Ann Intern Med 1987; 106:254-6.
23. Lee PYC & Drysdale AJ. Tuberculous otitis media: A difficult diagnosis. J Laryngol Otol 1993; 107(4):339-41.
24. Barrionuevo CE, Bayer E & De Masi E. Otite média tuberculosa. Estado atual. Rev Bras Otorrinolaringologia 1991; 57(2):61-4.
25. Landesman SH. Comentary: Tuberculosis in New York City - The consequences and lessons of failure. Am J Public Health 1993; 83(5):766-8.
26. Lerner BH. N.Y. City's tuberculosis control efforts: The historical limitations of the "War on Consumption". Am J Public Health 1993; 83(5):758-66.
27. Pitchenik AE, Cole C, Russell BW, Fischl MA, Spira TJ & Snider D.E. Tuberculosis atypical mycobacteriosis and the acquired immunodeficiency syndrome among Haitian and non-Haitian patients in South Florida. Ann Intern Med 1984; 101:641-5.
28. BRASIL. Ministério da Saúde. Secretaria Nacional de Programas Especiais de Saúde. Divisão de Pneumologia Sanitária. Campanha Nacional Contra a Tuberculose. Controle da tuberculose: Uma proposta de integração ensino-serviço/ CNCT/ NUTES. 4a ed. Brasília 1994;1-155.
29. Sahn SA & Davidson PT. Mycobacterium tuberculosis infection of the middle ear. Chest 1974; 66(1):104-6.
30. Cruz NA, Cruz Filho NA & Campilongo M. Tuberculose do ouvido médio. F méd (BR) 1995; 110:17-24.
1 Mestre em otorrinolaringologia pela Universidade Federal do Rio de Janeiro.
2 Ex-professor titular da disciplina de ORL da Universidade Federal do Rio de Janeiro e vice-presidente para o estado do Rio de Janeiro e Espírito Santo da SBORL.
Instituição: Universidade Federal do Rio de Janeiro, Hospital Universitário Clementino Fraga Filho, Faculdade de Medicina.
Endereço para Correspondência: Márcia Pinho - Rua Lagoa das Garças 200, ap. 706 Barra da Tijuca Rio de Janeiro 22793-400 - Tel (0xx21) 2499-5516 - E-mail: marciapinho@openlink.com.br
Este artigo de revisão é parte da dissertação do autor apresentada a Faculdade de Medicina da Universidade Federal do Rio de Janeiro para obtenção do título de Mestre em Medicina, área de concentração Otorrinolaringologia.
Artigo recebido em 23 de abril de 2003. Artigo aceito em 07 de julho de 2003.