Ano: 2013 Vol. 79 Ed. 1 - Janeiro - Fevereiro - (17º)
Seção: Artigo Original
Páginas: 100 a 105
Comparativo da classificação de Fujita no paciente acordado e sob sonoendoscopia
A comparison of the Fujita classification of awake and drug-induced sleep endoscopy patients
Autor(es):
Fabio Augusto Winckler Rabelo1; Daniel Salgado Küpper2; Heidi Haueisen Sander3; Vanier dos Santos Júnior4; Eric Thuler4; Regina Maria França Fernandes5; Fabiana Cardoso Pereira Valera6
DOI: 10.5935/1808-8694.20130017
Palavras-chave: apnéia; apnéia do sono tipo obstrutiva; endoscopia; propofol; síndromes da apnéia do sono.
Keywords: apnea; endoscopy; propofol; sleep apnea, obstructive; sleep apnea syndromes.
Resumo:
São poucos os estudos que comparam resultados endoscópicos no paciente acordado com o mesmo paciente sob sono induzido por drogas.
OBJETIVOS: O objetivo do presente estudo é comparar os achados endoscópicos num mesmo paciente, em dois momentos diferentes: ambulatorial e sob sedação com propofol, por meio da classificação de Fujita. Desenho do estudo: estudo de coorte transversal.
MÉTODO: Trinta e quatro pacientes foram submetido ao exame otorrinolaringológico ambulatorial, incluindo nasoendoscopia com manobra de Müller com o paciente acordado e à sonoendoscopia com propofol. A classificação de Fujita foi adotada para comparar os dois exames endoscópicos. Correlacionamos a concordância entre os exames com dados clínicos dos pacientes, como Índice de Massa Corporal, idade e gravidade da síndrome da apneia obstrutiva do sono.
RESULTADOS: Não houve concordância nenhuma entre os dois exames endoscópicos, seja para o grupo no geral, seja para cada um dos subgrupos analisados.
CONCLUSÃO: Não existe concordância entre os achados endoscópicos com o paciente acordado e os mesmos com o paciente com sono induzido.
Abstract:
Only a few studies have compared the outcomes of patients kept awake during endoscopic examination and subjects submitted to drug-induced sleep endoscopy.
OBJECTIVE: This study aimed to compare the endoscopic findings of patients submitted to outpatient endoscopy and endoscopic examination with sedation by propofol based on the Fujita Classification.
METHOD: This cross-sectional cohort study enrolled 34 patients. The subjects underwent ENT examination, nasal endoscopy with Müler's maneuver, and drug-induced sleep endoscopy with propofol. The Fujita Classification was used to compare the two modes of endoscopic examination. The examinations were correlated to patient clinical data such as BMI, age, and OSAS severity.
RESULTS: There was no agreement between the two modes of endoscopic examination, whether for the group in general or for the analyzed subgroups.
CONCLUSION: There was no agreement between the endoscopic findings of endoscopic examinations done with the patient awake or in drug-induced sleep.
![]()
INTRODUÇÃO
Os estudos sobre a síndrome da apneia obstrutiva do sono (SAOS) possibilitaram maior compreensão dos sintomas, facilitaram o diagnóstico e demonstraram eficácia no tratamento com aparelhos de pressão positiva1. No entanto, a dificuldade em adesão a estes aparelhos levam à alta procura de outras modalidades terapêuticas, principalmente as cirúrgicas1.
A grande variedade de técnicas utilizadas, assim como a escassez de estudos controlados e randomizados, dificulta a comprovação da eficácia das cirurgias. As principais revisões e meta-análises que se propõem a avaliar as cirurgias para SAOS apresentam resultados inconsistentes: Sher et al.2 e Sundaram et al.3 publicaram estudos de meta-análise sobre tratamentos de SAOS e ambos com dados inconsistentes para o tratamento cirúrgico. Ainda, os autores referiram que a falha em observar todos os sítios obstrutivos na faringe seria o principal motivo de não se obter resultados satisfatórios com os tratamentos cirúrgicos e que a determinação do sítio de obstrução deveria ser o principal foco dos pesquisadores em SAOS, pela sua estreita correlação com o sucesso do tratamento. Recentemente, em 2010, a Academia Americana de Medicina do Sono (AASM-American Academy Sleep Medicine)4 publicou uma revisão sobre os diversos tratamentos cirúrgicos para SAOS e os autores concluíram que futuros estudos deveriam concentrar na padronização na avaliação pré-operatória para melhor seleção dos pacientes.
Assim, nestas três importantes revisões, os autores inferiram que a principal causa para o insucesso das cirurgias é a imprecisão na identificação do sítio de obstrução da via aérea superior (topodiagnóstico) e, consequentemente, na seleção dos pacientes à cirurgia. A complexidade da estrutura da via aérea superior humana e a característica multifatorial da apneia do sono explicam a dificuldade dessa avaliação. Para a complementação dessa avaliação, dispomos, atualmente, dos seguintes exames: cefalometria, tomografia computadorizada, ressonância magnética, manometria de via aérea e nasofibrolaringoscopia, por meio da manobra de Muller, e da endoscopia com sono induzido por droga (DISE - drug induced sleep endoscopy), também chamada de sonoendoscopia.
Atualmente, em crescente ascensão, a sonoendoscopia ou endoscopia do sono induzido (DISE) com propofol é considerado o exame mais próximo do sono natural e o que melhor permite a localização do sítio de obstrução da via aérea superior (VAS). Estudos recentes vêm comprovando a eficácia deste exame para a correta localização dos sítios de obstrução5,6, alta reprodutibilidade dos resultados7,8 e melhores resultados de tratamento quando baseado neste exame9,10. Recentemente, publicamos um artigo11, no qual passamos a ter melhor conhecimento polissonográfico das alterações provocadas pelo sono induzido por propofol, o que nos assegurou maior confiabilidade a este exame11.
No entanto, são poucos os estudos que comparam os resultados endoscópicos encontrados com o paciente acordado versus com o mesmo paciente dormindo. Esse estudo é essencial para avaliar a real necessidade de se realizar um exame sob sedação ao paciente.
O objetivo do presente estudo é comparar os achados endoscópicos num mesmo paciente, em dois momentos diferentes: ambulatorial e sob sedação com propofol, por meio da classificação de Fujita.
MÉTODO
Este é um estudo multicêntrico, que tem como participantes o Hospital das Clínicas da Faculdade de Medicina de Ribeirão Preto - Universidade de São Paulo e o Hospital Samaritano no período de julho de 2006 a janeiro de 2010. Todos os pacientes incluídos receberam orientação quanto à natureza da pesquisa e assinaram o termo de consentimento livre e esclarecido (TCLE). O protocolo de pesquisa foi avaliado e aprovado pelo Comitê de Ética em Pesquisa em Humanos do hospital (nº 5620/2006).
A amostra deste estudo constou de pacientes com história de roncos e hipersonolência diurna e previamente submetidos à polissonografia noturna diagnóstica no Laboratório de Sono do serviço, utilizando-se um polígrafo digital (Bio- Logic®), com softwarede análise Sleepscan Vision Analysis, versão 2.03.05. Os mesmos registravam: eletroencefalograma (F3-M2, F4-M1, C3-M2, C4-M1, O1-M2, O2-M1 conforme Sistema Internacional 10-20), eletro-oculograma bilateral (E1-M2, E2-M1), eletrocardiograma (V2 modificado), EMG de superfície do músculo mental e submental, bilateral do músculo tibial anterior, vídeo digital sincronizado (câmera de infravermelha - Elbex IncTM) e posição corporal (sensor Netlink body sensor positionTM). A respiração foi monitorada da seguinte forma: uma cânula de transdução de pressão registrava o fluxo de ar nasal (Ac Sleep 119, Biolink Medical Br®) associada a um sensor termistor nasal e oral (Pro-Tech thermal air flow sensorTM); cintas de pletismografia respiratória por indutância toracoabdominal para medir os esforços respiratórios (Pro-Tech zRIP respiratory in ductance plethysmographyTM); oxímetro (Netlink Head BoxTM) para avaliar a saturação arterial de oxigênio (SaO2) e microfone laríngeo para registrar os ruídos respiratórios. Todos os parâmetros técnicos utilizados estavam de acordo com o Manual de AASM de 2007.
Foram inseridos no estudo pacientes que apresentassem algum distúrbio respiratório do sono e que consecutivamente aceitassem pela realização dos exames descritos abaixo. Assim, a amostra foi composta por 34 homens (73%) e 12 mulheres (27%), com idade média de 41,35 ± 7,96 anos e IMC médio de 26,82 ± 3,62. Baseado no diagnóstico polissonográfico, oito pacientes (17,4%) apresentavam ronco sem apneia, 19 (41,3%) possuíam SAOS leve, 10 (21,7%) SAOS moderada e nove (19,6%) SAOS grave.
Os critérios de exclusão foram: idade menor que 18 anos e maior que 60 anos e pacientes com comorbidades cardiorrespiratórias que poderiam representar risco pela sedação: IAM prévio, insuficiência cardíaca congestiva (ICC), doença pulmonar obstrutiva crônica (DPOC) grave e outras.
O estadiamento de Fujita foi descrito em 1987 por Fujita e Simmons, sendo amplamente utilizado para a descrição topográfica dos sítios de obstrução na VAS, classificando como tipo I para obstrução da orofaringe isolada (incluindo região retropalatal), tipo II para obstrução em orofaringe e hipofarínge e tipo III para obstrução hipofaríngea isolada.
Rotineiramente, os pacientes, na sua avaliação de admissão, são submetidos ao exame físico otorrinolaringológico, incluindo a classificação de Mallampati e de Friedman, e ao exame de nasofibrolaringoscopia acordado. Esses dados, assim como eventuais exames radiológicos existentes (cefalometria, tomografia computadorizada e ressonância magnética), foram compilados do prontuário do paciente. Durante o exame de nasofibrolaringoscopia acordado, o paciente permanece sentado, e o nasofibroscópio é inserido em cavidade nasal após vasoconstrição tópica. São avaliadas as duas regiões: naso/orofaringe e hipofaringe, em dois momentos, em repouso e com o paciente sob manobra de Müller. Nesse momento, é realizado o estadiamento de Fujita12.
A indução do sono nos exames de sonoendoscopia foi realizada por anestesista, utilizando apenas o fármaco propofol. Durante os exames, os parâmetros cardiorrespiratórios eram monitorados e realizados em sala com material de intubação/acesso a via aérea e medicações de emergência.
A via de administração do propofol utilizada foi endovenosa com o auxílio de uma bomba de infusão alvo-controlada, denominada Diprifusor® TCI (target controlled infusion) (AstraZeneca) conforme padronização em trabalho previamente publicado11. A média da concentração estimada de propofol no sitio efetor foi de 2,34 ± 0,6 mcg/ml.
Todos os exames de sonoendoscopia foram realizados pelo mesmo examinador, otorrinolaringologista, utilizando-se de um nasofibroscópio flexível com espessura de 3,4 mm da marca Olympus® ou Scad®. Durante esse exame, realizamos inicialmente a descrição individualizada a seguir: vibração velofaríngea, estreitamento velofaríngeo anteroposterior, estreitamento velofaríngeo circunferencial, estreitamento orofaríngeo laterolateral, estreitamento hipofaríngeo em base de língua, estreitamento hipofaríngeo laterolateral e estreitamento hipofaríngeo em epiglote. Em seguida, os pacientes foram também classificados quanto ao estadiamento de Fujita, sendo consideradas positivas as obstruções acima de 50% em cada nível.
O intervalo máximo entre a execução de todos os exames descritos acima (polissonografia, endoscopia com o paciente acordado e sonoendoscopia - DISE) foi de 90 dias.
A comparação entre o estadiamento de Fujita ambulatorial e o observado na sonoendoscopia (DISE) foi realizada com uso do teste Kappa ponderado, determinando a concordância entre o estadiamento de Fujita classificado nas duas situações. Após, avaliamos a influência de parâmetros, como o IMC, a idade e a classificação da SAOS sobre a concordância dos dois exames, por meio de ANOVA e teste exato de Fisher, seguido de Kappa ponderado.
RESULTADOS
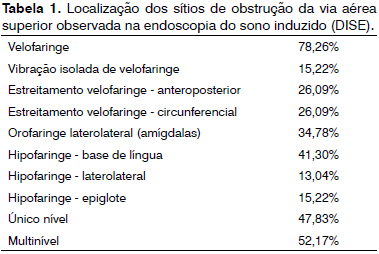
Os achados de vibração e/ou estreitamento da VAS durante os exames de endoscopia do sono induzido (DISE) estão discriminados na Tabela 1. Sumariamente, observamos acometimento na região velofaríngea em 78,26% dos casos, estreitamento orofaríngeo em 34,78%, estreitamento hipofaríngeo em 54,34%. Obstruções em um único nível foram observadas em 47,83%, enquanto em 52,17% foram observadas obstruções multiníveis (Tabela 1).
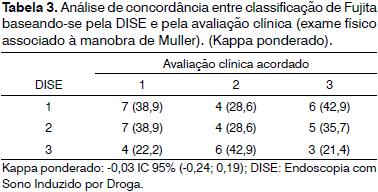
A classificação de Fujita, baseando-se na avaliação clínica e na DISE, está representada na Tabela 2. Nela, observamos concordância de classificação nos dois métodos em apenas 14 indivíduos (30,43%).
A Tabela 3 apresenta a análise estatística para avaliar o nível de concordância entre os dois estadiamentos. Observamos um nível de -0,03, ou seja, não houve concordância nenhuma entre os dois exames realizados no mesmo paciente. Quando separamos os grupos de acordo com os parâmetros, o Kappa ainda manteve-se baixo (0,01 para os pacientes acima dos 45 anos; -0,01 para os pacientes com menos de 45 anos; -0,25 para os pacientes com IMC menor que 25; 0,08 para os pacientes com IMC acima de 25; -0,10 para os pacientes com SAOS leve; 0,10 para os pacientes com SAOS moderada ou grave). Portanto, não houve influência de nenhum dos parâmetros clínicos sobre a discordância entre os achados nos dois exames endoscópicos.
DISCUSSÃO
Existe um consenso de que quanto melhor e mais precisa a caracterização do sítio obstrutivo dos pacientes com distúrbios respiratórios do sono (DRS), melhor poderemos direcionar seu tratamento e, assim, obter melhores resultados. As revisões inicialmente citadas neste texto demonstram que apenas a avaliação ambulatorial tem sido insuficiente para a estratificação do paciente, tendo em vista a inconstante taxa de sucesso dos procedimentos cirúrgicos analisados2. Nesse sentido, realizamos um estudo recentemente, avaliando a taxa de sucesso de uvulopalatofaringoplastia (UPFP), baseada nos critérios clínicos, endoscópicos ambulatoriais e polissonográficos, e observamos que, dos 64 pacientes incluídos, apenas 28 (44%) apresentaram cura completa após UPFP, baseado nos critérios clínicos e polissonográficos no pós-operatório13. Esse achado reforça que a indicação mais preconizada atualmente, baseada apenas em critérios ambulatorais, mesmo que baseando-se na Classificação de Friedman, ainda não seleciona adequadamente o paciente ideal candidato ao procedimento cirúrgico palatal.
O exame de endoscopia do sono induzido (DISE) tem sido muito estudado atualmente, sendo considerado por alguns autores como o exame mais próximo da situação de sono natural, e que possibilita a avaliação tridimensional e dinâmica das VAS durante os momentos de ronco e apneia7,8. Segundo esses autores, a descrição pormenorizada dos sítios de obstrução da VAS visualizados na sonoendoscopia facilita a tomada de decisão para o tratamento e atualmente vem sendo priorizada nos centros especializados de tratamento da SAOS. Atualmente, já existem inclusive dois modelos de classificação dos achados endoscópicos durante a DISE: escala VOTE8 e escala NOHL14. Essas classificações permitem observação de colapsos em algumas estruturas tradicionalmente não acometidas no exame endoscópico ambulatorial, como o colapso de epiglote, visualizado em 15,22% dos nossos casos. Dessa forma, qualquer comparação pelos exatos sítios de obstrução entre o paciente acordado e em sono induzido ficaria prejudicada e falha. Em vista disso, optamos por usar, para o presente estudo, uma classificação mais simples e primordial para fazermos esta comparação, optando pela comparação quanto ao nível topográfico da obstrução (classificação de Fujita).
A análise de concordância para o estadiamento de Fujita não evidenciou nenhuma concordância entre a avaliação acordada e em sono induzido (Kappa = -0,03). Esta "discordância" pode ocorrer devido às condições e características específicas que ocorrem durante o sono, como alterações neuromusculares, dos padrões respiratórios e posturais, que deveriam ser melhor consideradas para uma tomada de decisão terapêutica.
Os presentes achados são semelhantes aos encontrados por Campanini et al.15. Após avaliação de 250 pacientes, esses autores encontraram resultados semelhantes em apenas 25% dos casos, com maior discordância para sítios de obstrução hipofaríngeos. Os autores ainda destacaram que em 33% dos casos o exame possibilitou observação de obstruções laríngeas relevantes e imprevisíveis ao exame acordado. Ainda, Gregorio et al.16 referiram que a DISE observou mais colapsos retrolinguais do que a manobra de Müller nos oito pacientes por eles avaliados, concluindo que a avaliação apenas ambulatorial subestima o seu diagnóstico.
Outro achado importante, ao analisarmos os pacientes que obtiveram concordância ou discordância quanto à classificação de Fujita e compararmos com o IMC, idade, ou a classificação da SAOS, é que não existe um critério clínico a partir do qual a DISE faz-se necessária. Esta falta de correlação ou padrão de obstrução reforça a ideia de que cada paciente deve ser analisado de forma individualizada.
A falta de concordância entre os exames comprova que existe uma forte influência neuromuscular sobre as oclusões de vias aéreas no paciente dormindo e que, provavelmente, estejamos subestimando estes achados quando nos baseamos apenas nos achados endoscópicos com os pacientes acordados.
Ainda são necessários mais estudos que confirmem a importância da DISE para a avaliação de um paciente com SAOS. No entanto, o atual estudo confirma que o mesmo exame endoscópico, quando realizado em momentos diferentes, traz resultados bem conflitantes entre si.
CONCLUSÃO
Concluímos que a avaliação com a endoscopia do sono induzido difere da avaliação com o paciente acordado.
REFERÊNCIAS
1. Kakkar RK, Berry RB. Positive airway pressure treatment for obstructive sleep apnea. Chest. 2007;32(3):1057-72.
2. Sher AE, Schechtman KB, Piccirillo JF. The efficacy of surgical modifications of the upper airway in adults with obstructive sleep apnea syndrome. Sleep. 1996;19(2):156-77.
3. Sundaram S, Bridgman SA, Lim J, Lasserson TJ. Surgery for obstructive sleep apnoea. Cochrane Database Syst Rev. 2005;19(4):CD001004.
4. Caples SM, Rowley JA, Prinsell JR, Pallanch JF, Elamin MB, Katz SG, et al. Surgical modifications of the upper airway for obstructive sleep apnea in adults: a systematic review and meta-analysis. Sleep. 2010;33(10):1396-407.
5. Kotecha BT, Hannan SA, Khalil HM, Georgalas C, Bailey P. Sleep nasoendoscopy: a 10-year retrospective audit study. Eur Arch Otorhinolaryngol. 2007;264(11):1361-7.
6. Bachar G, Feinmesser R, Shpitzer T, Yaniv E, Nageris B, Eidelman L. Laryngeal and hypopharyngeal obstruction in sleep disordered breathing patients, evaluated by sleep endoscopy. Eur Arch Otorhinolaryngol. 2008;265(11):1397-402.
7. Rodriguez-Bruno K, Goldberg AN, McCulloch CE, Kezirian EJ. Test-retest reliability of drug-induced sleep endoscopy. Otolaryngol Head Neck Surg. 2009;140(5):646-51.
8. Kezirian EJ, White DP, Malhotra A, Ma W, McCulloch CE, Goldberg AN. Interrater reliability of drug-induced sleep endoscopy. Arch Otolaryngol Head Neck Surg. 2010;136(4):393-7.
9. Camilleri AE, Ramamurthy L, Jones PH. Sleep nasoendoscopy: what benefit to the management of snorers? J Laryngol Otol. 1995;109(12):1163-5.
10. Hessel NS, de Vries N. Results of uvulopalatopharyngoplasty after diagnostic workup with polysomnography and sleep endoscopy: a report of 136 snoring patients. Eur Arch Otorhinolaryngol. 2003;260(2):91-5.
11. Rabelo FA, Braga A, Küpper DS, De Oliveira JA. Lopes FM, de Lima Mattos PL, et al. Propofol-induced sleep: polysomnographic evaluation of patients with obstructive sleep apnea and controls. Otolaryngol Head Neck Surg. 2010;142(2):218-24.
12. Fujita S. Pharyngeal surgery for obstructive sleep apnea and snoring. In: Fairbanks DNF, Fujita S. Ikematsu T, Simmons FB, editors. Snoring and obstructive sleep apnea. New York: Raven Press; 1987. p.101-28.
13. Braga A, Carboni LH, do Lago T, Küpper DS, Eckeli A, Valera FC. Is uvulopalatipharyngoplasty still an option for the treatment of obstructive sleep apnea? Eur Arch Otorhinolaryngol. 2012. [Epub Ahead of Print].
14. Vicini C, De Vito A, Benazzo M, Frassineti S, Campanini A, Frasconi P, et al. The nose oropharynx hypopharynx and larynx (NOHL) classification: a new system of diagnostic standardized examination for OSAHS patients. Eur Arch Otorhinolaryngol. 2012;269(4):1297-300.
15. Campanini A, Canzi P, De Vito A, Dallan I, Montevecchi F, Vicini C. Awake versus sleep endoscopy: personal experience in 250 OSAHS patients. Acta Otorhinolaryngol Ital. 2010;30(2):73-7.
16. Gregório MG, Jacomelli M, Figueiredo AC, Cahali MB, Pedreira Jr WL, Lorenzi Filho G. Evaluation of airway obstruction by nasopharyngoscopy: comparison of the Müller maneuver versus induced sleep. Braz J Otorhinolaryngol. 2007;73(5):618-22.
1. Doutor em Otorrinolaringologia pela FMRP-USP (médico otorrinolaringologista).
2. Mestre em Otorrinolaringologia pela FMRP-USP (médico assistente da Otorrinolaringologia no HC-FMRP-USP).
3. Doutora em Neurologia pela FMRP-USP (médica assistente em Neurologia no HC-FMRP-USP).
4. Médico otorrinolaringologista (médico otorrinolaringologista).
5. Professora doutora em Neurologia da FMRP-USP (professora doutora em Neurologia da FMRP-USP).
6. Pós-doutora (professora doutora da FMRP - USP).
Faculdade de Medicina de Ribeirão Preto - Universidade de São Paulo.
Send correspondence to:
Fabiana Cardoso Pereira Valera
Faculdade de Medicina de Ribeirão Preto - Universidade de São Paulo
Av. Bandeirantes, nº 3900, 12º andar
Ribeirão Preto - SP. Brazil. CEP: 14049-900
Tel: (16) 36022862. Fax: (16) 36022860
E-mai:facpvalera@fmrp.usp.br
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) do BJORL em 24 de julho de 2012. cod. 9473.
Artigo aceito em 4 de novembro de 2012.
Suporte Financeiro: FAPESP (processo 2008/03771-0).