Ano: 2004 Vol. 70 Ed. 4 - Julho-Agosto - (7º)
Seção: Artigo Original
Páginas: 484 a 493
O papel do acesso via fossa média no tratamento da paralisia facial traumática
The role of middle fossa approach in management of traumatic facial paralysis
Autor(es):
Ricardo Ferreira Bento1,
Sulene Pirana2,
Rubens Vuonno de Brito Neto3,
Tanit Ganz Sanchez4,
Arthur Menino Castilho5,
Robert Carl Sweet6
Palavras-chave: Palavras-chave: paralisia facial, trauma, fossa média.
Keywords: Key words: facial palsy, trauma, middle fossa.
Resumo:
Introdução: Há vários aspectos controversos no tratamento da paralisia facial traumática. Um destes é a natureza precisa da intervenção cirúrgica a ser usada, uma vez que a decisão de ser realizada tenha sido feita. Objetivos e Métodos: Entre o período de junho de 1984 e junho de 1993, 220 casos de paralisia facial traumática com boa função coclear foram tratados na Universidade de São Paulo pela seguinte técnica cirúrgica: descompressão dos segmentos mastóideo e timpânico através do acesso transmastoídeo e descompressão do gânglio geniculado e dos 50% distais do segmento labiríntico, usando-se o acesso pela fossa média. Apresentamos uma revisão de literatura e a discussão e resultados de nosso trabalho.
Abstract:
Introduction: Management of traumatic facial paralysis has several controversial aspects. One of these is the precise nature of surgical intervention to be used once the decision to operate has been made. Aims and Methods: Between June 1984 and June 1993, 220 cases of traumatic facial paralysis with good cochlear reserve were treated at the University of São Paulo by the following surgical approach: decompression of the tympanic and mastoid segments by the transmastoid approach and decompression of the geniculate ganglion and the distal 50% of the labyrinthine segment by the middle fossa approach. We present a review of the literature and a discussion and results of our management.
![]()
INTRODUÇÃO
O acesso via fossa média (AFM) pela superfície ântero-superior da pirâmide petrosa tem sido usada para exérese de pequenos neurinomas do acústico, para neurectomia vestibular seletiva e para descomprimir e reparar o gânglio geniculado e a porção labiríntica do nervo facial. Outras indicações menos comuns têm incluído lesões no ápex petroso, schwanomas do nervo facial, fístulas liquóricas e encefaloceles do lobo temporal e, mais atualmente, implantes cocleares em cócleas com a base ossificada. Tem sido estendido seu uso, pela divisão do seio petroso superior, para remoção de neurinomas do acústico de maior dimensão e meningeomas petro-clivais. Há ainda um acesso de fossa média intradural usado pelos neurocirurgiões. O acesso extradural, não-estendido, através de uma craniotomia temporal inferior, como descrito por House1 é o objeto deste artigo. O acesso é ímpar em permitir exposição direta do fundo do conduto auditivo interno e porção labiríntica do canal de Falópio com preservação da função da orelha interna. É também inigualável na exposição que pode ser obtida da região pré-ganglionar do nervo facial. O AFM, porém, tem sido associado a complicações sérias. Para alguns, esta via tem sido uma ferramenta indispensável, enquanto para outros, há poucas justificavas para seu uso.
O sucesso dos acessos posteriores para neurectomia vestibular e cirurgia do neurinoma com preservação da audição tem diminuído a freqüência das indicações do AFM para estes fins. Ainda há controvérsias sobre a eficiência do procedimento de descompressão do nervo facial na paralisia facial de Bell, o que afastou muitos otologistas no que diz respeito a esta indicação. No entanto, há menos dúvidas sobre o uso do acesso via fossa média em paralisias faciais traumáticas (PFT)2.
É amplamente aceitável e razoável que uma PFT total, com perda do lacrimejamento e diminuição importante ou falta de resposta elétrica, porém com audição preservada, deva ter como escolha o AFM3. Este artigo concentra-se nos pacientes com esta amplitude de sinais e sintomas, o típico paciente que sofreu uma fratura do osso temporal. Mesmo aqui há controvérsias e desacordos, principalmente no que diz respeito às possíveis complicações do AFM, do que em sua eficiência propriamente dita.
Salaverry4 descreveu, em 1974, a abordagem do gânglio geniculado e do primeiro segmento do nervo facial através de um acesso transatical, o qual representa a única alternativa possível para o acesso a essa região através da abertura da mastóide.
Os pacientes objetos deste trabalho foram exclusivamente aqueles que se submeteram a esta via para descompressão, anastomose ou enxertia para trauma de nervo facial. Por outro lado, as complicações que preocupam os pacientes e médicos, especialmente as de cunho neurológico, que não receberam muita atenção na literatura, vão ser discutidas de maneira mais aprofundada.
No Departamento de ORL da Universidade de São Paulo, o AFM é usado principalmente para o tratamento de PFT após trauma craniano fechado, e nos últimos 10 anos, uma experiência significativa foi acumulada. Os objetivos do presente trabalho são:
1. rever a experiência;
2. avaliar as complicações e portanto o papel do AFM no tratamento da PFT.
CASUÍSTICA E MÉTODOS
Pacientes
Os arquivos dos últimos 10 anos de todos os pacientes operados pelo autor principal por PFT foram revisados a partir de um banco de dados computadorizado. Aqueles que tiveram procedimento AFM foram, então, analisados em variáveis relacionadas ao pré-operatório, cirurgia e pós-operatório.
REVISÃO DE LITERATURA
Uma revisão no MEDLINE, LILACS, Revista Brasileira de Otorrinolaringologia, Arquivos da Fundação Otorrinolaringologia e Acta AWHO relacionada às palavras-chave traumatic facial paralysis e middle fossa nos últimos 10 anos foi realizada, assim como a seleção de artigos de importância e anteriores a essa data.
Terminologia
No fundo do conduto auditivo interno, o nervo facial entra no canal de Falópio através do forame meatal. A porção labiríntica do canal de Falópio estende-se do forame meatal até o gânglio geniculado; distalmente deste, dirigem-se os axônios destinados a inervar os músculos da expressão facial, nas porções timpânica, piramidal e mastóidea. O canal de Falópio, termina no forame estilomastóideo, onde o nervo deixa o crânio e começa o seu curso extracraniano5.
A região pré-ganglionar (PG) inclui o gânglio geniculado e suas redondezas. Não é precisamente definido, contudo, ela não inclui o forame meatal, a metade proximal da porção labiríntica do nervo facial ou a metade distal da porção timpânica. É referido a Fisch6-8 a atenção especial e nomenclatura do forame meatal, a qual demonstra ser a porção mais estreita do canal de falópio. Ele também descreve o fenômeno de aprisionamento da compressão do nervo nesta região crítica, o que pode ser significante na paralisia facial de Bell e PFT.
Tratamento da PFT na USP
Protocolo
Lesões traumáticas do nervo facial são exploradas de maneira emergencial e é realizada a anastomose término-terminal do nervo facial ou enxertia se a lesão do nervo for completa, seja o ferimento limpo ou contaminado9.
Paralisia associada à fratura mandibular é tratada de maneira expectante, assim como paralisia facial associada com trauma de parto, sendo que a exploração é reservada para os casos que têm má evolução, sem retorno da função após 6 meses.
Lesões iatrogênicas são reparadas se possível no mesmo ato cirúrgico ou o mais rápido após a cirurgia que ocasionou a PF. De maneira geral, nenhuma das situações acima ou outras situações em que há lesão do bloco labiríntico necessitam de AFM.
Pacientes que tiveram trauma crânio encefálico importante com PF associada, seja por trauma fechado ou ferimento por projétil de arma de fogo, têm que ser submetidos a medidas de reanimação, avaliações médicas, cirúrgicas e neurocirúrgicas antes de serem enviados para avaliação do nervo facial. Neste momento, uma história e exame físico otorrinolaringológico devem ser realizados, com ênfase no nervo facial e outros nervos cranianos. Um formulário padrão é preenchido e, após coletados, os dados são colocados em um banco de dados eletrônico. Audiometria, eletroneuromiografia, exames laboratoriais e tomografia computadorizada de alta resolução são realizados.
Ferimentos por arma de fogo podem estar relacionados com tentativa de suicídio. Desta maneira, uma consulta com o psiquiatra deve ser realizada. As infecções na ferida cirúrgica são comuns neste caso e devem ser tratadas de maneira agressiva. Caso a cirurgia seja indicada, usando-se os mesmos critérios para trauma fechado, raramente o AFM é usado. Caso a lesão seja infrageniculada, o acesso mastóideo é suficiente, ao passo que, caso a lesão seja suprageniculada, a audição é invariavelmente destruída e é usado o acesso translabiríntico.
No trauma fechado, concussão e fratura do osso temporal, se a paralisia é total e a eletroneuromiografia mostra degeneração severa, a decisão de realizar-se a cirurgia é feita tão logo o paciente seja liberado pela equipe neurocirúrgica, mesmo que a história mostre uma paralisia tardia ou a TC não mostre fratura ou desnivelamento do canal de Falópio. O acesso é dirigido pela informação topográfica (teste do lacrimejamento) ou audiométrica: se infraganglionar, realizamos acesso mastóideo, se supraganglionar com anacusia (ex: fratura transversa) acesso translabiríntico e se for supraganglionar com boa reserva coclear, (ex: fratura longitudinal) uma combinação de AFM e acesso transmastóideo é o acesso de escolha.
Técnica Cirúrgica para pacientes submetidos a AFM
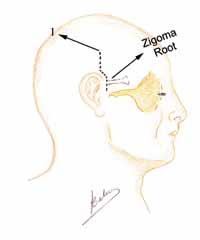
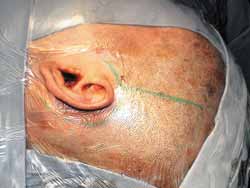
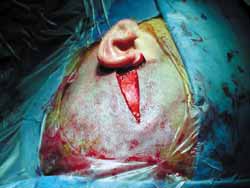
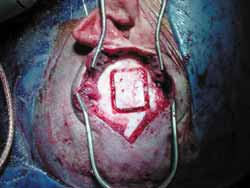
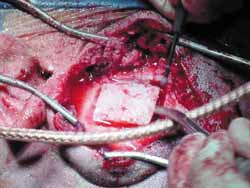
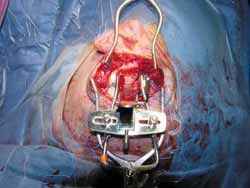
A cirurgia é realizada sob anestesia geral, com o paciente na posição supina e a cabeça virada. A mastoidectomia é realizada antes, e consiste em uma descompressão padrão do nervo facial, do forâmen estilomastóideo até o gânglio geniculado, com abertura da bainha e reconstrução da cadeia ossicular. Então a fossa média é acessada através de uma extensão da incisão retroauricular (ampliação vertical: Figuras 1 e 1a), e então a realização de uma janela óssea de 3cm (ântero-posterior) por 4cm (súpero-inferior), com seu centro na raiz do arco zigomático (Figuras 2 e 3).
Figura 1.
Figura 1a.
Figura 2.
Figura 3.
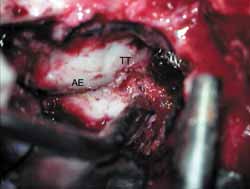
Figura 4.
Figura 5.
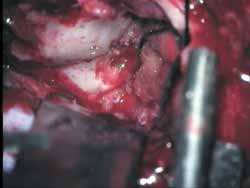
Figura 6.
Figura 7.
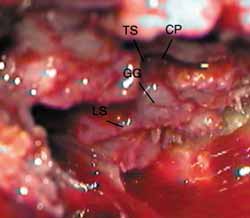
A margem inferior da craniotomia é rebaixada com uso de broca ou rugina. A pressão intracraniana é reduzida com hiperventilação ou com uso de manitol (diurese) ou drenagem de líquor através de uma pequena abertura na dura-máter. Então a dura-máter é elevada e a superfície látero-superior da porção petrosa do osso temporal é exposta (Figura 4). A dura-máter pode estar envolvida na linha de fratura. Um afastador tipo Urban-Brackmann modificado é colocado para expor o hiato facial, eminência arcuata e o plano meatal (Figura 5). Nos casos em que a mastóide é aberta, a transiluminação através da cavidade mastóidea pode ajudar na orientação. O gânglio geniculado (Figura 6) é localizado por identificação do tegmen timpânico e do processo cocleariforme, no hiato facial, e seguido pôstero-lateralmente com uma broca de diamante e sucção/irrigação constantes10. A porção labiríntica do canal de Falópio é seguido progressivamente, porém não em toda sua extensão, até o conduto auditivo interno (Figura 7). Então, suavemente, a região pré-ganglionar é explorada. Um ou dois centímetros proximais à porção labiríntica e ao conduto auditivo interno não são explorados, a não ser que exista lesão nestas áreas (Figuras 8 e 9). No próximo passo, a porção timpânica é exposta até encontrar a exposição obtida pela via transmastoídea. Os fragmentos finais de osso são removidos do nervo e a bainha incisada. Reparar por "re-routing" ou enxerto é raramente necessário nas fraturas longitudinais. O nervo petroso é seccionado e cauterizado com bipolar a fim de evitar regeneração dos axônios do nervo facial por esta via. Isto não causa normalmente resultados prejudiciais para a lubrificação ocular.
A comunicação entre a fossa média e o ático não é reparada. Qualquer lesão significante da dura-máter é reparada primariamente ou é usado fechamento com fáscia e cola biológica. Depois de se realizar a hemostasia, o retrator é removido, permitindo que o cérebro se re-expanda. A dura-máter é, então, reparada nos cantos da craniotomia com fio não-absorvível e o fragmento ósseo previamente retirado, e então suturado na sua posição anatômica. O ferimento cirúrgico é fechado em planos e um dreno com sucção é colocado no espaço subgaleal. Antibioticoterapia profilática com cefalosporina de quarta geração é usada de rotina.
RESULTADOS
Nos últimos 10 anos, de junho de 1984 a julho de 1993, 220 pacientes foram tratados devido à paralisia facial traumática. Esta série de pacientes inclui os achados de 156 pacientes com mais de 90% de degeneração do nervo facial (eletroneurografia), boa audição e lesão do tipo supragenicular.
Corticoterapia sistêmica foi o tratamento pré-operatório destes pacientes.
A idade dos pacientes variava de 4 a 70 anos de idade (média de 33 anos), e a relação de sexo era de 43% feminino para 57% masculino. Em 44 casos (31%), a causa foi queda acidental, em 29 (21%) acidente com motocicleta, em 48 (34%) acidente com carro, em 16 (11%) agressão, em 2 (1%) ferimento com arma branca, em 1 (1%) acidente com arma de fogo e em 2 (1%) de causa indeterminada.
A paralisia facial começou imediatamente em 150 (96%) dos pacientes. O lado direito foi o mais afetado 81 (52%) e o lado esquerdo 73 (47%) e foi bilateral em 2 (1%).
Em 74 (45%) dos pacientes, o exame otoscópico foi normal, em 78 (46%) sinais de sangramento estavam presentes, em 11 (7%), infecção estava presente, em 1 (1%) estenose do conduto auditivo externo foi observada e em 1 (1%) havia perfuração da membrana timpânica.
Em 36 (23%) dos pacientes, a avaliação audiométrica era normal, em 110 (71%) podia ser observado um "gap" aéreo-ósseo, e em 10 (6%) havia um a perda auditiva mista.
A fratura podia ser observada no exame de tomografia computadorizada em 114 (73%) pacientes. Era longitudinal em 98 (62%) e transversa em 12 (8%) e múltipla em 4 (3%).
A função do nervo facial no pré-operatório foi realizada de maneira clinica e usando-se a escala de House-Brackmann11. Dos 156 casos, 3 (2%) tinham uma paralisia moderada para severa (IV), 138 (88%) tinham uma paralisia severa (V) e 15 (10%) tinham paralisia total (VI).
Em somente 1 caso havia lesão de outros pares cranianos que não o VII ou VIII, sendo o VI o par acometido.
A cirurgia (AFM) foi realizada em um período que variou de 6 a 240 dias (média de 45 dias) após o trauma. A fratura podia ser observada no intra-operatório em 138 (88%) pacientes. Era no assoalho da fossa média (sobre o gânglio geniculado) em 63 (40,03%) e na primeira porção do nervo facial em 75 (48,07%). Em 147 (94%), havia edema do nervo facial, em 4 (3%) havia secção parcial, em 1 (1%) hematoma e em 8 (5%) não foi encontrada nenhuma laceração do nervo facial.
Todos os pacientes foram tratados com antibiótico e corticosteróide. As complicações pós-operatórias estão listadas na Tabela 1. Vinte (13%) pacientes tinham vertigem, que se resolveu em alguns dias com o uso de sedativos labirínticos.
A avaliação pós-operatória também foi feita, usando-se a escala de House, após 1 ano. Sessenta e oito (43%) tinham função normal do nervo facial (I), 57 (37%) tinham disfunção leve (II), 19 (12%) com disfunção moderada (III), 11 (7%) moderadamente severa (IV), e 1 (1%) com disfunção severa (v).
DISCUSSÃO E CONCLUSÕES
Desde a década de 70, aparentemente a popularidade do AFM tem diminuído12-14, pela não-exata compreensão da fisiopatologia das doenças que levariam ao uso desta via, pelo desenvolvimento de outras vias de acesso e pelas complicações que poderiam advir desta cirurgia. Mesmo que essa diminuição seja justificada para o acesso a neurinomas do acústico e doença de Ménière (neurectomias), não deveria aplicar-se nos casos de tratamento de PFT. Na verdade, nossa experiência e de outros autores15-18 sugere que esta via pode ser segura e efetiva para esta última indicação.
Figura 8.
Figura 9.
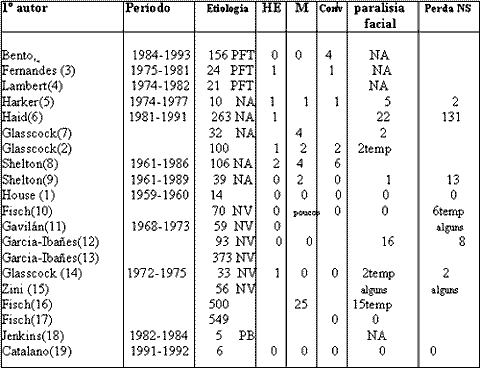
Tabela 1. Relatório de complicações usando o acesso fossa média
Um espaço em branco significa que não houve reportagem de complicação; "0" indica que foi reportado e não houve complicação; HE=hematoma epidural; M=meningite; Conv=convulsão; NSH=perda neurosensorial; NA=neuroma do acústico; temp=temporario; NV=neurectomia vestibular, PFT=paralisia facial traumática (normalmente causada por fratura longitudinal do osso temporal); PB= paralisia facial de Bell, NA= não palicável
Para qualquer tratamento, a relação entre risco/benefício e tratamentos alternativos podem ser determinados e discutidos com o paciente anteriormente a uma conduta definitiva. Esta questão assume importância especial para procedimentos eletivos e semi-eletivos em cirurgia intracraniana, como no AFM na PFT. Consentimento informado pode ser um problema para este grupo de pacientes, já que alguns podem ter recentemente saído de uma situação de coma e outros podem apresentar danos neurológicos que os impeçam de tomar uma decisão desse nível. Alguns podem até estar apresentando quadro de síndrome pós-concussiva. Nós assumimos os benefícios desta cirurgia nestes casos, com intuito de obter graus 1 ou 2 pela escala de House10, mas este é um tópico muito debatido, que está fora do escopo deste trabalho. Para ilustrar alguns aspectos, mencionam-se o seguinte:
a) Não há consenso na literatura quando citamos a eficácia de cirurgia em trauma fechado para nervos em geral;
b) A influência da anatomia peculiar do nervo facial e sua resposta a trauma e cirurgia estão ainda em estudo;
c) Os resultados vão depender da natureza, extensão e época da cirurgia;
d) A possibilidade de lesão do nervo facial intracranialmente e particularmente em sua raiz de emergência tem sido obscurecida pelo trauma intratemporal propriamente dito.
e) Faltam estudos prospectivos, duplo-cegos e controlados sobre este assunto.
Examinaremos as complicações do AFM, alternativas cirúrgicas para a região pré-ganglionar e, finalmente, alguns fatores não-médicos que podem afetar o AFM na prática otológica.
Complicações do AFM
Pode ser dividido em complicações que podem teoricamente ocorrer e aquelas que realmente foram reportadas na prática cirúrgica (Tabela 1).
1. Anestésicas:
Além dos riscos usuais da anestesia geral, podem ocorrer complicações associadas com a indução de hipocapnia, diurese osmótica e hipotensão controlada e hipovolemia, se utilizada (como isquemia cerebral, edema cerebral, hemólise e insuficiência renal).
2. Posicionamento do paciente:
Se o paciente está na posição supina, a cabeça e pescoço devem ser rodados. Dependendo da intensidade da movimentação cervical, pode ocorrer desde torcicolo a quadriplegia. Também, o fluxo arterial e venoso vertebral podem ficar comprometidos, com conseqüências como isquemia cerebral e elevação da pressão intracraniana. Se a cabeça for elevada para promover a drenagem venosa e reduzir a pressão intracraniana, pode ocorrer embolia através do seio petroso superior.
3. Incisão e craniotomia:
Complicações precoces incluem coleções subgaleais de sangue ou LCR (discussão sobre hematoma epidural a seguir). Infecções do ferimento cirúrgico podem ocorrer com posterior formação de abscesso ou não. Complicações tardias incluem: problemas estéticos, como perda de cabelo na linha de incisão, cicatriz visível e atrofia do músculo temporal, cefaléias, dor localizada e edema, problemas na articulação temporomandibular e reabsorção do enxerto ósseo. Se a incisão é muito ântero-inferior, pode ocorrer laceração e compressão do ramo temporal do nervo facial.
4. Elevação da dura-máter:
Lacerações na dura-máter são mais comuns especialmente em indivíduos idosos, nos quais a dura tende a ser mais fina e mais aderente ao osso subjacente, mas também pode ocorrer em paciente de qualquer idade com fraturas do osso temporal, devido à tendência que a dura tem de ficar presa nas linhas de fratura. Estas lacerações podem causar fístulas liquóricas e meningite, especialmente quando as células da mastóide estão abertas.
Elevação da dura-máter causa sangramento, proveniente de pequenas células do teto do osso temporal. Da mesma maneira, pode ocorrer sangramento da artéria meningéa média. Como resutado, hematoma epidural pode ocorrer no período pós-operatório. Isto pode, por vezes, levar a uma condição de emergência com risco de vida e necessidade de abertura imediata da ferida cirúrgica e drenagem da coleção. Coleções sub-agudas epidurais podem ocorrer, com potencial para formação de abscesso epidural. A elevação da dura-máter pode lesionar o gânglio geniculado e nervos e artérias petrosais, pois, por vezes, estas estruturas podem estar aderidas à dura.
5. Retração do lobo temporal:
Durante a cirurgia, a retração do lobo temporal pode levar a um aumento da pressão intracraniana e empurrar o mesmo, causando compressão do tronco cerebral. No pós-operatório, a lesão devido à retração pode levar a edema cerebral, aumento da pressão intracraniana, compressão do tronco cerebral e, tardiamente, à encefalomalacia com déficits referentes ao lobo temporal ou epilepsia. Retração pode também levar à laceração das veias ligantes e conseqüente sangramento no espaço subdural e subaracnóide.
Fisiopatologia da lesão por retração isquêmica
Pela lei de Ohm, o fluxo sangüíneo cerebral (FSC) é proporcional à pressão de perfusão cerebral (PPC) dividida pela resistência cerebrovascular (RC), ex: FSC = PPC/RC. RC é normalmente controlada pela autoregulação cerebrovascular para manter constante a FSC, independente das mudanças da PPC. No entanto, a autoregulação, que está além do controle do médico, pode ser deficiente, particularmente após trauma. Assim, é importante manter adequada e estável a PPC. A PPC global é aproximadamente a pressão arterial média (PAM) menos a pressão intracraniana (PIC), ex: PPC=PAM-PIC. De maneira similar, a PPCr= PAM-PRC, onde PPCr é a pressão de perfusão regional, e PRC é a pressão de retração cerebral. O que isso significa? Em termos práticos, enquanto o anestesista controla a PAM, o cirurgião tem que estar atento a uma pressão muito intensa no lobo retraído, desta maneira não sendo necessário um controle intenso da PIC. Um monitoramento objetivo para evitar lesões por retração é viável, porém não utilizado de rotina. Uma redução da PIC pode ser usada de maneira segura, com hipocapnia induzida por hiperventilação, por um pCO2 de 25mmHg (para reduzir o volume cerebral), suplementada, se necessário, com uso de diuréticos, ou remoção de LCR, via punção lombar ou uma pequena abertura na dura-máter.
Pacientes com trauma craniano apresentam um problema especial, devido a um já existente edema cerebral, hematoma intracraniano ou auto-desregulação a qual pode levar à dificuldade para relaxamento cerebral. O pico de edema cerebral é ao redor da primeira semana pós trauma19. Aguardar o paciente melhorar dos problemas agudos não garante segurança, pois o hematoma subdural e hidrocefalia podem desenvolver-se tardiamente; uma tomografia computadorizada de crânio pode excluir estas condições20,21.
Uma lesão isquêmica não está relacionada somente a um aumento da pressão, mas também ao tempo de duração da retração. Estudos em animais mostraram que o limiar para enfarte do tecido cerebral sadio é de uma PRC de 20mmHg em 1 hora. Procedimentos menores, como descompressão do gânglio geniculado, tendem a causar menor lesão por retração do que procedimentos mais longos.
Características clínicas da lesão do lobo temporal
A lesão por retração pode produzir um edema cerebral temporário ou um enfarte permanente, com encefalomalácia visível na tomografia computadorizada de crânio ou na ressonância magnética (RM). Alguns déficits funcionais ou convulsões podem ocorrer, embora com uma dura-máter intacta o risco de epilepsia fica diminuído. O lobo temporal é importante para a audição, aprendizado, memória, emoções e integração de funções multi-sensoriais com experiências passadas. O lado dominante (normalmente o esquerdo), é importante para a linguagem (linguagem verbal e memória) ao passo que o lado não dominante está mais relacionado com noções espaciais e conceitos artísticos (aprendizado não-verbal e memória). O retrator no AFM provavelmente comprime o giro temporal inferior e o giro fusiforme, correspondendo às áreas de Brodman 20 e 21, que são de associação não-específica com o córtex. Esta região está relativamente longe do córtex primário da audição e estruturas límbicas, mas, do lado dominante, pode chegar próximo à borda posterior da área da fala de Wernicke. Pequenos déficits podem ser discretos, e talvez levarem a dificuldades moderadas como memória recente, nomear objetos ou leitura. Déficits mais importantes podem levar à afasia, problemas cognitivos, comportamentais e psiquiátricos.
Epilepsia do lobo temporal, anteriormente conhecida como psicomotora, é uma condição onde ocorrem convulsões recorrentes. A aura pode ter característica: auditiva, olfatória ou alucinações gustativas, deja-vu ou jamais-vu, ou ansiedade e medo. O paciente pode entrar em um estado de consciência alterada acompanhada por comportamentos repetitivos anormais, chamados de automatismos (dos quais este não se lembra). Pode ser que não haja convulsão e este estado pode ser confundido com um distúrbio psiquiátrico.
6. Parte principal da cirurgia:
A parte principal da cirurgia está focada em uma condição de risco, que dependerá do tipo, localização e extensão da patologia. O risco, então, do AFM para remoção de um neurinoma do acústico, secção do nervo vestibular e descompressão do nervo facial diferem, pois a chance de lesão da artéria cerebelar ântero-inferior no conduto auditivo interno ("loop" que esta faz) é possível na cirurgia do neurinoma e da secção do nervo vestibular e não na cirurgia para exploração da região pré-ganglionar. Esta lesão pode levar a uma hemorragia subaracnóidea e enfarto de tronco ou cerebelo. O dano direto ao tronco cerebral e outros nervos cranianos (que não o VII e VIII) devem somente ocorrer nas cirurgias do ângulo pontino cerebelar ou lesões petroclivais.
7. Fechamento:
Caso haja um defeito significante no tegmen que não seja reconstruído, pode haver uma encefalocele (herniação de tecido cerebral). Isto pode causar uma perda auditiva condutiva ou zumbido pulsátil por contato com a cadeia ossicular22,23. Com o tempo, os defeitos da gravidade podem afinar a dura-máter da região com encefalocele e causar fístula liquórica, meningite e convulsões24,25.
Suturar a dura, seja para corrigir uma laceração ou para fixação (fechar o espaço epidural), pode causar sangramento no espaço subdural ou subaracnóideo.
Comentários e recomendações a respeito das complicações
Das considerações teóricas mostradas acima e reportadas nos estudos, o risco de morte ou danos neurológicos podem ser maiores nos casos de neurinomas do acústico, diminuindo progressivamente em procedimentos como neurectomia vestibular, PFT e paralisia de Bell26.
O risco de hematoma subdural é imprevisível, necessitando de estudos de coagulação pré-operatório e controle de hipertensão e um acompanhamento de perto no pós-operatório de qualquer procedimento de fossa média.
O risco de lesão por retração é maior em pacientes com trauma de crânio, pacientes idosos com doença cérebro vascular e procedimentos prolongados. Para diminuir o risco em pacientes com trauma de crânio, o melhor é esperar que o edema cerebral se resolva, a PIC e o sistema de autoregulação da pressão tenham normalizado e o hematoma subdural crônico e hidroencefalia tenham sido tratados. Durante a cirurgia, deve-se a qualquer custo, manter-se curto o tempo de retração, assim como a intensidade da mesma. Além dos casos de convulsão reportados por Glasscock15,27, não encontramos dados de epilepsia do lobo temporal ou déficit do mesmo. Vários autores frisam o não-achado de lesões neurológicas severas ou permanentes. No entanto, disfunções no lobo temporal podem passar desapercebidas. Não há estudos revistos em literatura, que mostrem a possibilidade de encefalomalacia ou déficits neurológicos súbitos. Estes podem, por sua vez, serem identificados com o uso de CT, RM e teste neuropsicológicos ou de audição central. Vários pacientes com neurinoma do acústico têm estudos de imagem no pós-operatório, e seguimento pós-operaório de longa data é normal em pacientes com neurectomia do vestibular. Por outro lado, pacientes vítima de trauma podem ter lesão em lobo temporal devido ao acidente propriamente dito, fazendo com que a detecção da lesão por retração seja difícil.
Apesar dos riscos teóricos de lesão medular e cervical, os mesmos não foram reportados. Esta também tem sido a nossa experiência e dos otogistas após vários anos de cirurgia otológica.
Exploração restrita à região PG leva a um risco diminuído para audição, equilíbrio e lesão de artéria cerebelar ântero-inferior, do que uma exploração proximal da porção labiríntica ou dentro do CAI.
Fístulas liquóricas são mais prevalentes com a abertura de grandes células aeradas, e apesar de nem todos os autores concordarem com a ligação entre fístula liquórica e meningite5, em nossos casos sempre que houve uma fístula liquórica a mesma foi acompanhada de meningite. Herniação do lobo temporal não parece causar grande dificuldade na prática.
Acessos alternativos para o nervo facial intratemporal proximal
Como foi afirmado anteriormente, o AFM permite uma melhor exposição da região pré-ganglionar. Os otologistas vislumbraram a exposição da mesma área por outras vias, quando lidando com patologias benignas.
Salaverry4, inspirado pela cirurgia de Lempert para acesso ao ápex petroso, desenvolveu o acesso transatical em 1974 primariamente para descompressão completa do nervo facial em paralisia de Bell, deixando o AFM para as PFT que necessitassem de enxertia. May28 descreveu o acesso transmastoídeo, extralabiríntico, subtemporal em 1979, que diferenciava do acesso descrito por Salaverry, pelo uso da incisão retroauricular ao invés da endoaural e da desarticulação, rotação e reposicionamento da bigorna ao invés da remoção da cabeça do martelo. Naquela época, a descompressão da porção intratemporal mais proximal do nervo facial era bastante utilizada para paralisia facial de Bell.
Era lógico estender a indicação desta via para o tratamento da PFT, nas fraturas longitudinais e o uso do acesso translabiríntico para fraturas transversas, assim eliminando a necessidade do AFM. No entanto, a patologia traumática é diferente da paralisia de Bell, e em nossa opinião, necessita de uma exposição mais ampla. Pode ser que não seja suficiente simplesmente acessar-se o nervo e verificar-se a sua integridade. E eventualmente repará-lo pode ser necessário.
Em um estudo de Goin29, que comparou a exposição do procedimento de May e AFM, foi achado que a primeira pode expor a porção distal da porção labiríntica, porém encontra dificuldades em expor áreas mais proximais (somente possível em 1/3 das vezes). Assim, caso o cirurgião necessite explorar e descomprimir o forame meatal e a porção labiríntica proximal, deve usar o AFM. Caso haja necessidade de um reparo na região pré-ganglionar, então haverá mais espaço para manipulação e melhor ângulo se se usar o AFM. Se desejar-se somente expor e descomprimir a área pré-ganglionar, pode-se fazê-lo pela via atical.
Fisch7 regularmente usa o AFM na paralisia facial associada com fraturas longitudinais, porque o mesmo crê na importância da descompressão do forame meatal, não somente na paralisia facial de Bell mas também no trauma. Lambert e Brackmann15, em estudo de 26 casos na mesma categoria, usaram o acesso de May 5 vezes, mas necessitaram do AFM no restante. Não é claro se os mesmos descomprimiram o forame meatal. Glasscock30-32 identificou o gânglio geniculado e seguiu o seguimento labiríntico até o CAI, usando AFM, Cocker33 notou que, dependendo da extensão da lesão cerebral, o AFM pode ser trocado pelo acesso de May.
Na nossa opinião, uma vez que o fenômeno do aprisionamento no forâmem meatal sem dúvida existe, o resultado de associar-se a descompressão desta área com a exploração e reparo da região pré-ganglionar (e distalmente) em fraturas longitudinais não justifica o risco adicional às estruturas do ouvido interno.
Nossa filosofia no presente momento para estes pacientes é restringir a exploração a região PG (e distalmente) do nervo, onde as fraturas podem normalmente ser encontradas, e não descomprimir o foramem meatal. Nós preferimos o AFM pois acreditamos ser justificável uma exposição superior nesta área crítica, desde que não haja contra indicações neurocirúrgicas.
Fatores não-médicos
Existem alguns fatores reais e alguns irreais que tem impacto negativo sobre o AFM na prática otológica. Alguns já foram mencionados anteriormente e alguns são óbvios. Por exemplo, a necessidade de uma equipe neurocirúrgica de sobreaviso. Também alguns autores acham desconfortável trabalhar na posição da cabeceira do paciente. Outros autores acham herético ou hipócrita defender uma cirurgia onde há retração cerebral, já que existem outras alternativas.
Não importa o quanto efetivo uma cirurgia é na teoria, ou mesmo qual a experiência dos outros, se o cirurgião não se sentir à vontade ou não tiver a infraestrutura necessária, e sob este ponto de vista não importa se o procedimento é mais fácil ou difícil que outro.
Estes fatores, e outros, principalmente os que dizem respeito à visão que o paciente tem da cirurgia, são reais e devem ser computados na equação final que vai definir qual o acesso usado. Para parafrasear o cantor americano Paul Simon, o tegmen de um cirurgião é o assoalho do outro.
Na nossa experiência, o AFM fornece resultados satisfatórios nos casos selecionados de PFT. A exposição da região PG nos dá resultados satisfatórios e as complicações são mínimas.
As considerações da literatura e teoria sugerem que as complicações neurológicas que são esperadas são menores para neurectomia vestibular e especialmente para remoção do neurinoma do acústico usando a mesma via. No entanto, atenção especial deve ser dada para evitar-se o aumento da pressão intracraniana e lesão por retração (mais susceptível em pacientes com trauma craniano, principalmente no período pós-trauma imediato).
O risco de complicação otológica pode ser reduzido se a exploração for confinada à região PG e não levada até a porção labiríntica proximal e CAI.
Nós acreditamos que o AFM tem um papel definitivo no tratamento da PFT, já que possibilita uma boa exposição da área mais comumente envolvida. Nós também acreditamos que a relação risco/benefício é favorável ao paciente, embora pesquisas estejam em andamento para determinar os benefícios da cirurgia do facial em lesões contínuas deste nervo. Apesar da relação custo/benefício ser favorável na maioria dos casos, fatores que não são diretamente relacionados podem diminuir o papel dos outros.
Temos usado o AFM para paralisia facial total após trauma fechado em que há mau prognóstico pela eletroneuromiografia, evidência de envolvimento genicular ou supragenicular e boa reserva coclear. No futuro, as indicações podem ser ampliadas para incluir casos que tiverem qualquer função auditiva residual ou anacusia com função vestibular intacta. Além disso, se a descompressão do foramem meatal mostra-se necessária, deve-se pensar na possibilidade de AFM pela boa exposição que esta via fornece. Por outro lado, este acesso pode ter sua importância diminuída se: a) o uso de RM melhorar a precisão das lesões, principalmente na saída do nervo em sua raiz; b) estudos experimentais e clínicos controlados mostrarem que a cirurgia do facial não melhora o resultado das lesões em continuidade; ou c) casos de encefalomacia, déficit neuropsicológico súbito ou epilepsia do lobo temporal devido à retração do lobo temporal ficarem evidentes. No entanto, no presente momento, nós consideramos estas possibilidades pouco prováveis.
REFERÊNCIAS BIBLIOGRÁFICAS
1. House WF. Surgical exposure of the internal auditory canal and its contents through the middle cranial fossa. Laryngoscope 1961;71:1363-85.
2. Bogar P, Bento RF. Paralisia facial de origem traumática. Arquivos da Fundação Otorrinolaringologia 1997; 1: 23-5.
3. Bento RF, Miniti A, Ruocco JR. Traumatic peripheral facial palsy: diagnosis, etiology and treatment. In: 5th Facial Nerve Sympsium - Bordeaux 1984. Proceedings. Paris, Masson, 1985; p299-303.
4. Salaverry MA. Transattical approach. A technique variation for total decompression of the facial nerve. Rev Bras Otorhinolaringol 1974; 40:262-4.
5. Catalano PJ, Eden AR. An external reference to identify the internal auditory canal in middle fossa surgery. Otolaryngol Head and Neck Surg 1993; 108:111-6.
6. Fisch U. Neurectomy of the vestibular nerve. Surgical technique: indications and results obtained in 70 cases. Rev Laryngol Otol Rhinol 1969; 90:661-72.
7. Fisch U. Facial Palsy. [audiotape] 42nd Annual Midwinter Clinical Convention of the Los Angeles Research Study Club. Auto-Digest Otorhinolaryngol April 1973; 6:8 side B.
8. Fisch U. Vestibular neurectomy, in: Silverstein H, Norrell H (eds): Neurological Surgery of the Ear. Birmingham, Aesculapius Publishing Co (1977).
9. Bento RF, Voegels RL, Brito Neto RV, Sanchez TG. Traumatic Intratemporal Facial Nerve Paralysis: Analysis of 23 cases. Otology and Neurotology 2002; 23(3) Suplement:S59.
10. Bento RF, Sanches TG, Brito Neto, RV. A rapid and safe middle fossa approach to geniculate ganglion and labyrintine segment of the facial nerve. ENT Journal 2002; 81:320-26.
11. House JW. Facial nerve grading system. Laryngoscope 1983; 93:1056-69.
12. Shelton C, Brackmann DE, House WF, Hitselberger WE. Middle fossa acoustic tumor surgery: results in 106 cases. Laryngoscope 1989; 99:405-8.
13. Shelton C, Hitselberger WE. The treatment of small acoustic tumors: now or later? Laryngoscope 1991; 101:925-8.
14. Gavilán J, Gavilán C. Middle fossa vestibular neurectomy. Long-term results. Arch Otolaryngol 1984; 110:785-7.
15. Lambert PR, Brackmann DE. Facial paralysis in longitudinal temporal bone fractures: a review of 26 cases. Laryngoscope 1984; 94:1022-6.
16. Zini C, Mazzoni A, Gandolfi A, Sanna M, Pasanisi E. Retrolabyrinthine versus middle fossa vestibular neurectomy. Am J Otol 1988; 9:448-50.
17. Goertzen W, Christ P. [Diagnosis and treatment of lesions of the facial nerve after fracture of the temporal bone.] Rev Laryngol Otol Rhinol (Bord) 1990; 111:33-6. French.
18. Fisch U. Management of intratemporal facial nerve injuries. J Laryngol Otol 1980; 94:129-34.
19. Fernandes CM, Earle JW. Deep temporal bone surgery for traumatic facial palsy. S Afr J Surg 1983; 21:77-82.
20. Harker LA, McCabe BF. Iowa results of acoustic neuroma operations. Laryngoscope 1978; 88:1904-11.
21. Haid CT, Wigand ME. Advantages of the enlarged middle cranial fossa approach in acoustic neurinoma surgery: A review. Acta Otolaryngol (Stockh) 1992; 112:387-407.
22. Garcia-Ibañez E, Garcia-Ibañes JL. Cirugía del vértigo - neurectomía vestibular por fosa medía, in: Garcia-Ibañes E, Garcia-Ibañes JL (eds.): Cirugía del conducto auditivo interno. XVIII reunion anual de la Sociedad Espanõla de Otolaringología. Acta Otorrinolaringol Español. 1973; año24, vol.5. London, Madrid: F. García Sicilia 1973:207-11.
23. Garcia-Ibañes E, Garcia-Ibañes JL. Middle fossa vestibular neurectomy: a report of 373 cases. Otolaryngol Head Neck Surg 1980; 88:486-90.
24. Lalwani AK, Jackler RK, Harsh GR 4th, Butt FY. Bilateral temporal lobe encephaloceles after cranial irradiation. Case report. J Neurosurg 1993; 79:595-9.
25. Hyson M, Andermann F, Olivier A, Melanson D. Occult encephaloceles and temporal lobe epilepsy: developmental and acquired lesions in the middle fossa. Neurology 1984; 34:363-6.
26. Jenkins HA, Herzog JA, Coker NJ. Bell's palsy in children. Cases of progressive facial nerve degeneration. Ann Otol Rhinol Laryngol 1985; 94(4 Pt 1):331-6.
27. Glasscock ME 3rd, Miller GW. Middle fossa vestibular nerve section in the management of Menière's disease. Laryngoscope 1977; 87:529-41.
28. May M. Total facial nerve exploration: transmastoid, extralabyrinthine and subtemporal. Indications and results. Laryngoscope 1979; 89(6 Pt 1):906-17.
29. Goin DW. Proximal intratemporal facial nerve in Bell's palsy surgery. A study correlating anatomical and surgical findings. Laryngoscope 1982; 92:263-72.
30. Glasscock ME. Chronic petrositis: diagnosis and treatment. Ann Otol Rhinol Laryngol 1972; 81:677-85.
31. Glasscock ME, McKennan KX, Levine SC. Acoustic neuroma surgery: the results of hearing conservation surgery. Laryngoscope 1987; 97:785-9.
32. Glasscock ME 3rd, Wiet RJ, Jackson CG, Dickens JR. Rehabilitation of the face following traumatic injury to the facial nerve. Laryngoscope 1979; 89:1389-404.
33. Coker NJ. Management of traumatic injuries to the facial nerve, in Weisman RA, Stanley RD (eds): Current Issues in Head and Neck Trauma. Otolaryngol Clin North Am 1991; 24:215-27.
1 Professor Associado da Faculdade de Medicina da Universidade de São Paulo.
2 Doutora pela Disciplina de Otorrinolaringologia da Universidade de São Paulo.
3 Doutor pela Disciplina de Otorrinolaringologia da Universidade de São Paulo.
4 Doutora pela Disciplina de Otorrinolaringologia da Universidade de São Paulo.
5 Aluno de pós graduação da Disciplina de Otorrinolaringologia da Universidade de São Paulo e Fellow do Estágio de Complementação Especializada em Cirurgia Otológica e Otoneurológica.
6 Médico Observador Estrangeiro.
Trabalho realizado na Disciplina de Otorrinolaringologia da Faculdade de Medicina da Universidade de São Paulo.
Endereço para Correspondência: Ricardo F. Bento, Disciplina de Otorrinolaringologia da Faculdade de Medicina da Universidade de São Paulo - Av Eusébio Matoso 279 São Paulo SP 05423-180.
Tel (0xx11)3085-2633 - Fax (0xx11)3812-9129 - E-mail: rbento@attglobal.net