Artigo publicado no Caderno de Debates da RBORL:
Vol.71 ed.6 de Novembro - Dezembro em 2005 (da página 37 à 42) |
 |
| Autor: Mauren Rocha de Faria1, Andrea Campagnolo Messinger1, Fabiana Bortoncello Scarton2 |
 |
 |
| Relato de Caso |
| Histoplasmose nasal e oral em paciente imunocompetente: relato de caso |
|
 |
INTRODUÇÃO
A histoplasmose é uma micose sistêmica, causada pelo fungo histoplasma capsulatum cuja distribuição geográfica é universal. É uma doença endêmica nos vales dos rios Mississippi e Ohio nos EUA1. Também foram observados casos desta micose na América Latina, África, Ásia, Índia e Austrália. No Brasil, a positividade de testes cutâneos variou de 6,3%, em Santa Catarina, a 27,5% no Pará2.
A histoplasmose está associada a uma variedade de síndromes clínicas, sendo que a mais freqüente é a pneumonite aguda, muitas vezes assintomática e de regressão espontânea3. Menos freqüentemente, manifesta-se como uma doença pulmonar cavitária crônica, doença disseminada progressiva, ou imuno-mediada afetando mediastino e olhos1. No paciente imunocompetente, o quadro sintomático costuma ser agudo e, comumente, afeta os pulmões2. Já os pacientes de faixas etárias extremas ou aqueles imunocomprometidos, tais como os portadores de SIDA, têm maior risco de apresentar a forma disseminada progressiva de histoplasmose, cujas manifestações incluem febre, fraqueza, perda ponderal, hepatoesplenomegalia e lesões mucocutâneas2,4. Estas últimas caracterizam-se por lesões granulomatosas dos lábios, gengiva, língua, faringe e laringe4. As manifestações mucocutâneas são raramente vistas em pacientes imunocompetentes estando, em geral, associadas à infecção pulmonar ou infecção crônica disseminada. Além disso, mesmo após o advento da SIDA, relatos de histoplasmose com manifestações orais têm sido relativamente incomuns nos EUA e Europa. Há pouca informação a respeito de manifestações orais de histoplasmose na América do Sul2. Quanto ao acometimento nasal e de seios paranasais, as informações disponíveis na literatura são ainda mais escassas. Há dois relatos de sinusite por H. capsulatum em pacientes com HIV. Em um deles, publicado em 1993, por Lucatorto e Eversole, ocorreu acometimento sinusal por extensão direta de uma úlcera palatal com erosão de palato5. O outro, mais recente, descreve um caso de sinusite por este fungo não relacionada à extensão por contigüidade de uma lesão de histoplasmose6.
Relatamos um caso de histoplasmose nasal e oral em paciente imunocompetente, sendo que a raridade deste evento conferem-lhe a significância necessária para justificar seu relato na literatura.
REVISÃO DE LITERATURA
A histoplasmose é a micose endêmica mais comum nos Estados Unidos, mais especificamente nas regiões Norte e Centro-Sul deste país, nos vales dos rios Mississippi e Ohio. O agente causador desta doença é o histoplasma capsulatum, o qual é o estado imperfeito de um fungo dimórfico que cresce na forma de micélio em temperaturas abaixo de 35ºC em laboratório e no solo, seu habitat natural, e como forma de levedura a 37ºC e em hospedeiros infectados. O histoplasma capsulatum tem distribuição universal, sendo mais prevalente em zonas temperadas e tropicais1. No Brasil, testes cutâneos positivos variaram de 6,3%, no estado de Santa Catarina, a 27,5% no estado do Pará2. Em estudo onde foram realizados testes intradérmicos com histoplasmina, em soldados, nos municípios de Cachoeira do Sul e Santo Ângelo, no Rio Grande do Sul, observou-se respectivamente, reações positivas de 89 e 48% para histoplasmina7. Também foram observados casos de histoplasmose na América Latina, África, Ásia, Índia e Austrália2.
A via primária de transmissão da histoplasmose é a respiratória, através da inalação de esporos disseminados no ar4. Este fungo tem sido encontrado em fezes de aves e morcegos e nos locais freqüentados por estes animais3. Solo contaminado por galinhas, pombas e secreções de outras aves, e áreas freqüentadas por morcegos, tais como cavernas, árvores ocas, edifícios velhos e sótãos são freqüentemente apontadas como fontes de surtos de histoplasmose. As alterações no solo, provocadas pelo vento, escavações, demolições ou outras atividades relacionadas à construção, podem aumentar significativamente o número de esporos aéreos e resultar em exposição tanto de pessoas próximas a estes locais como de indivíduos mais distantes. Apesar de o histoplasma capsulatum ser mais prevalente no micro-ambiente de pássaros e morcegos, as microconídias em partículas aerossolizadas estão comumente presentes como poluentes aéreos em áreas endêmicas podendo ser responsáveis pela maioria das infecções esporádicas. Desconhecem-se casos de transmissão de histoplasmose entre humanos1.
A maioria das infecções são subclínicas e apresentam cursos clínicos benignos4. A inalação de esporos por hospedeiros imunocompetentes geralmente resulta em infecção pulmonar assintomática ou autolimitada2. Menos freqüentemente, manifesta-se como uma doença pulmonar cavitária crônica, doença disseminada progressiva, ou imuno-mediada afetando mediastino e olhos. Pacientes imunocomprometidos, tais como lactentes com sistema imune-imaturo, transplantados, pacientes em uso de corticosteróides ou drogas citotóxicas, infectados pelo HIV, e em indivíduos sem defeito mensurável ou com defeito imunológico altamente seletivo, tais com falha dos linfócitos do hospedeiro em sofrer transformação blástica in vitro quando expostos a este fungo, podem desenvolver uma infecção generalizada com comprometimento de múltiplos órgãos1. O envolvimento sistêmico resulta da disseminação fúngica hematogênica propiciada pela reativação de uma infecção pulmonar primária. No entanto, a infecção primária pode manifestar-se na forma disseminada ad initiu2.
A severidade dos sinais e sintomas da doença disseminada bem como os achados histopatológicos de um determinado paciente serão o reflexo do seu nível de imunocompetência1. Em 95% dos casos de histoplasmose em paciente sidético, a mesma se apresenta na forma disseminada2.
À apresentação inicial, muitos pacientes com histoplasmose disseminada preenchem critérios para febre de origem obscura1. As manifestações incluem febre, fraqueza, perda ponderal, hepatoesplenomegalia e lesões mucocutâneas. As lesões orais, em geral, estão presentes nos casos de doença disseminada, sendo rara sua ocorrência em pacientes imunocompetentes. Em geral, tais lesões encontram-se associadas à infecção pulmonar ou infecção crônica disseminada. Menos freqüentemente, as lesões orais são o primeiro e único sinal da doença2. Ulceração de membranas mucosas, especialmente da orofaringe, ocorre em cerca de 25 a 75% dos pacientes com doença subaguda e deve alertar o médico sobre a possibilidade de histoplasmose1. Segundo Bailey, o comprometimento orofaríngeo é visto em 40 a 75% dos adultos e 18% das crianças4. As lesões tegumentares são, geralmente, múltiplas e consistem em úlceras dolorosas de crescimento lento, profundas ou superficiais, de consistência firme, com bordos infiltrados ou aparência verrucosa, com pseudomembrana esbranquiçada, podendo mimetizar tuberculose ou carcinoma2,4. Apresentam aspecto granulomatoso, podendo afetar lábios, gengiva, língua, faringe e laringe4. Podem se apresentar, também, sob forma de nódulos em qualquer região da cavidade oral2. Quanto à sintomatologia, podem provocar dor de garganta, mastigação dolorosa, disfonia, irritação gengival e disfagia, podendo acarretar perda ponderal4.
Alterações cutâneas, manifestadas por lesões pápulo-nodulares em base eritematosa, e manifestações do sistema nervoso central são mais comuns em pacientes HIV-positivos1.
Achados laboratoriais podem incluir anemia, leucopenia e trombocitopenia, evidenciando dano ao funcionamento da medula óssea ou substituição da mesma pela doença, aumento de fosfatase alcalina, da velocidade de sedimentação globular e anormalidades eletrolíticas sugestivas de insuficiência adrenal1.
Devem levantar suspeita de histoplasmose os seguintes achados clínicos: síndrome de pneumonia atípica em residente de área endêmica, adenopatia paratraqueal à direita; síndrome da veia cava superior secundária à adenopatia ou massa mediastinal, úlcera oral semelhante a carcinoma, cavitação progressiva crônica em lobo superior com escarro negativo para tuberculose, insuficiência adrenal e febre persistente em paciente com HIV1.
Na maioria dos casos, o diagnóstico deve basear-se na demonstração do H. capsulatum por cultura em Ágar-Sabouraud ou estudo histopatológico do órgão acometido1,4. Para lesões superficiais e acessíveis recomenda-se a citologia, biópsia ou cultura de tecido2.
O diagnóstico de histoplasmose disseminada depende tanto da demonstração de levedura intracelular, pelo estudo histopatológico, ou cultura positiva de sangue, de medula óssea, linfonodos, pele, membranas mucosas, fígado, pulmão ou outro sítio acometido1.
O teste cutâneo com histoplasmina, apesar de importante em estudos epidemiológicos, não é recomendado para fins de diagnóstico devido à alta taxa de positividade em residentes de áreas endêmicas1.
O teste sorológico para identificação de anticorpos contra o H. capsulatum mais utilizado universalmente é o de fixação do complemento. Embora títulos de 1:32 ou mais, ou um aumento de quatro vezes nos títulos forneça evidência presuntiva de infecção ativa, títulos negativos ou baixos não excluem histoplasmose. De forma semelhante, os títulos não apresentam correspondência com a atividade da doença ou resposta ao tratamento ou são capazes de predizer o prognóstico. Todos os testes de anticorpos estão associados a reações falso-positivas freqüentes ao antígeno do H. capsulatum em pacientes com tuberculose ou outras doenças fúngicas, especialmente blastomicose e coccidiodomicose1. No entanto, na ausência de lesões acessíveis, provas sorológicas para detecção de anticorpos ou antígenos do fungo podem ser utilizadas com ferramenta diagnóstica complementar. A imunohistoquímica e as provas sorológicas pela técnica imunoenzimática são recursos diagnósticos valiosos devido a sua rapidez a elevada sensibilidade2. Por exemplo, a utilização de radioimunoensaios para detecção do antígeno do polissacarídeo do H. capsulatum em secreções corporais como urina e plasma constitui-se em um marcador de histoplasmose disseminada relativamente sensível e específico. Os níveis de antígeno caem com o tratamento, tornando tal teste útil tanto para diagnóstico com para avaliação da resposta ao tratamento1.
Devem ser consideradas no diagnóstico diferencial das lesões de histoplasmose aquelas causadas por: herpes simples, aftas, úlcera traumática, gengivite ulcerativa necrotizante aguda, tuberculose, sífilis, leishmaniose, carcinoma epidermóide e linfomas. No Brasil, as lesões podem se assemelhar às de um tipo específico de estomatite (estomatite moriforme) observada na paracoccidiodomicose2.
Segundo Bailey, o tratamento de escolha é com anfotericina B4. Já Dismukes, recomenda o itraconazol como droga de escolha para maioria dos pacientes, sendo que a anfotericina B, o cetoconazol ou o fluconazol seriam terapias alternativas. Para histoplasmose disseminada, em casos de infecção grave com risco de morte e infecção em imunodeprimidos, deve ser utilizada a anfotericina B intravenosa na dose de 2,0 a 2,5g. Já em situações de doença leve a moderada em imunocompetentes, a recomendação é administrar itraconazol, pela via oral, na dose de 200 a 400 mg diariamente por 6 a 12 meses1. Para pacientes HIV-positivos, recomenda-se tratamento contínuo profilático com itraconazol, na posologia de 200 a 400 mg diariamente, pelo resto da vida1,2. Outra fonte da literatura recomenda que, em casos de doença localizada progressiva ou doença disseminada leve a moderada, sem comprometimento meníngeo, em pacientes imunocompetentes ou imunocomprometidos, seja utilizado itraconazol na posologia de 200 a 400 mg diariamente. A duração da terapia varia de semanas a vários meses, dependendo da gravidade da doença. A anfotericina B deve ser reservada para aqueles que não possam utilizar medicação por via oral, para casos de falha terapêutica com itraconazol, para aqueles com meningite e para manejo de doença disseminada grave em paciente imunocomprometido8.
A histoplasmose disseminada é variável em seu curso e gravidade, dependendo do estado imune do hospedeiro1. Há relatos de remissão espontânea de lesões de histoplasmose oral. No entanto, em pacientes com SIDA, esta micose geralmente resulta em morte se não tratada2.
APRESENTAÇÃO DO CASO CLÍNICO
Paciente masculino, 51 anos, branco, natural e procedente do Vale dos Vinhedos em Bento Gonçalves, região serrana do Rio Grande do Sul, agricultor, procurou o Posto de Saúde Municipal de Bento Gonçalves, em outubro de 2003, queixando-se de uma lesão nasal com crostas, dolorosa, que aparecera há cinco meses. Referia que, semanalmente, limpava o sótão de sua casa onde havia muitos morcegos. Ao exame clínico, apresentava grande quantidade de crostas na fossa nasal esquerda as quais, após serem removidas, permitiram a visualização de múltiplas lesões de aspecto granulomatoso, com bordos infiltrados, na mucosa do septo nasal. A fossa nasal direita e a oroscopia não apresentava alterações.
Realizada biópsia, em novembro de 2003, cujo exame anatomopatológico demonstrou, à macroscopia, fragmento irregular de tecido pardo-claro, medindo 0,5x0,3x0,1cm. Todo o material biopsiado foi submetido a exame histológico. O diagnóstico histopatológico revelou inflamação aguda e crônica acentuada, além da presença de fungos de morfologia ovóide, medindo 4-5 micras, intracelulares, com brotamento único de base larga, alo pericapsular, sendo compatível com provável histoplasma. Enviado material para cultura e coloração pela prata pelo método de Grocott-Gomori (Figura 1), o qual permitiu evidenciar um grande número de elementos leveduriformes pequenos, de brotamentos simples, sugestivos de H. capsulatum.
Solicitado radiograma de tórax e exames laboratoriais (hemograma, plaquetas, fosfatase alcalina, TGO, TGP, gama-GT, uréia, creatinina, anti-HIV, anti-HCV e HbsAg), sendo todos normais.
Em dezembro de 2003, quando o paciente retornou com os resultados dos exames, foi iniciado tratamento com cetoconazol na dose de 400 mg diariamente. Nesta data, o mesmo queixava-se de piora do estado geral por lesões na cavidade oral que lhe causavam odinofagia. Ao exame, apresentava lesões granulomatosas em palato mole e duro, de consistência firme, e lesões semelhantes com crostas na fossa nasal esquerda. A fossa nasal direita permanecia sem alterações.
O paciente retornou, em janeiro de 2004, referindo importante melhora sintomática. Nesta ocasião, à oroscopia, não se visualizavam mais lesões. Á rinoscopia, apresentava menos crostas em fossa nasal esquerda e melhora do aspecto das lesões. Foi mantido tratamento com cetoconazol por seis meses, até junho de 2004, com acompanhamento mensal do paciente e total regressão das lesões. Sua última revisão ambulatorial foi em julho de 2004 estando o mesmo assintomático e sem lesões.
DISCUSSÃO
Relatamos um caso de histoplasmose nasal e oral não acompanhada de outras manifestações clínicas, em paciente imunocompetente, sendo esta uma apresentação clínica rara desta doença. No paciente imunocompetente, a infecção primária é, geralmente, assintomática. Quando há manifestações clínicas, o quadro sintomático costuma ser agudo e, comumente, afeta os pulmões2. No presente relato, o paciente além de não referir queixas pulmonares, apresentava radiograma de tórax normal.
As lesões orais, em geral, estão presentes nos casos de doença disseminada, sendo rara sua ocorrência em pacientes imunocompetentes. Em geral, tais lesões encontram-se associadas à infecção pulmonar ou infecção crônica disseminada2. Um estudo demonstrou que o comprometimento orofaríngeo foi observado em 19% das formas agudas, 31% das formas subagudas e 66% das formas crônicas disseminadas9. A avaliação clínica do paciente em questão evidenciou competência imunológica normal, além de ter excluído infecção pulmonar ou infecção crônica disseminada. Menos freqüentemente, as lesões orais e nasais são o primeiro e único sinal da doença, tal como ocorreu com o paciente deste relato de caso2. No presente relato, o foco inicial das lesões de histoplasmose foi a mucosa do septo nasal à esquerda, sendo que, posteriormente, foram observadas lesões granulomatosas em palato mole e duro. Não havia evidência de extensão das lesões nasais para cavidade oral. Neste caso, acredita-se que as lesões nasais, bem como as orais, tenham sido resultado da semeadura destes locais, pela via hematogênica, em um contexto de histoplasmose disseminada com manifestações clínicas restritas às cavidades oral e nasal. Quanto ao acometimento nasal e de seios paranasais pela histoplasmose, as informações disponíveis na literatura são muito escassas, sendo que os dois relatos de sinusite por H. capsulatum são referentes a pacientes com HIV. Enquanto a histoplasmose disseminada em pacientes com SIDA é um evento comum, a sinusite por este agente é extremamente rara tanto em pacientes imunocompetentes como em imunodeprimidos6. Em um destes relatos, publicado em 1993, por Lucatorto e Eversole, ocorreu acometimento sinusal por extensão direta de uma úlcera palatal com erosão de palato5. O outro, mais recente, descreve um caso de sinusite, causada por este fungo, não relacionada à extensão por contigüidade de uma lesão de histoplasmose6. De forma semelhante a este último caso, o paciente do presente relato, embora não tenha manifestado sinusite, apresentou lesão nasal de histoplasmose não relacionada à extensão por contigüidade de outra lesão em estruturas anatômicas vizinhas.
Ferreira et al. realizaram estudo retrospectivo de histoplasmose e manifestações orais em um hospital universitário de Uberlândia, Minas Gerais2. No estudo, envolvendo dez pacientes, dois pacientes apresentavam sorologia negativa para HIV. A amostra era composta por quatro mulheres e seis homens, sendo a variação etária de 29 a 57 anos. As duas mulheres eram HIV-negativas. Neste estudo, tal como no presente relato, nos dois pacientes HIV-negativos, as lesões orais eram o único sinal clínico de histoplasmose. Um deles tinha história de ter tido duas neoplasias ginecológicas diferentes há 12 anos e 7 meses previamente ao desenvolvimento das lesões orais, o que poderia explicar a imunodeficiência. O outro apresentava lesões gengivais sem comprometimento pulmonar aparente. Neste último caso, acredita-se que o desenvolvimento da lesão tenha sido resultado de inoculação traumática favorecida por uma deficiência regional da resposta imune. É possível que fenômeno semelhante tenha ocorrido com o paciente em discussão, uma vez que há estudos demonstrando que indivíduos sem defeito mensurável ou com defeito imunológico altamente seletivo, tais como falha dos linfócitos do hospedeiro em sofrer transformação blástica in vitro quando expostos a este fungo, seriam mais suscetíveis às manifestações de histoplasmose disseminada1. Além disso, demonstrou-se que alterações fenotípicas nos fungos podem interferir nas interações entre hospedeiro e parasita2. Assim como em nosso relato, ambos os pacientes HIV-negativos possuíam história de contato freqüente com excrementos de galinha, pombas e morcegos. Ainda neste estudo, e de forma semelhante aos achados de nosso caso clínico, à histologia, as lesões caracterizavam-se pela presença de resposta inflamatória granulomatosa crônica, com identificação do H. capsulatum pela coloração de Gomori-Grocott, além de hematoxicilina-eosina e PAS2.
Nos anos mais recentes, o histoplasma capsulatum emergiu como um patógeno fúngico oportunista, especialmente em hospedeiros com alteração da resposta imune celular secundária a transplante de órgãos, uso de corticosteróides ou drogas citotóxicas, ou infecção pelo HIV1. Vale ressaltar que a histoplasmose é uma das infecções fúngicas mais comumente diagnosticadas em pacientes com SIDA. No entanto, mesmo após o advento da SIDA, relatos de histoplasmose com manifestações orais têm sido relativamente incomuns nos EUA e Europa. Há pouca informação a respeito de manifestações orais de histoplasmose na América do Sul, sendo maior ainda a escassez de dados sobre o comprometimento nasal por esta micose2,6.
O diagnóstico de histoplasmose é geralmente feito através da identificação fúngica ou de seu isolamento das lesões. Para lesões superficiais e acessíveis, recomenda-se a citologia, biópsia ou cultura de tecido. Apesar de a citologia ser um método limitado, ela é de utilidade no mapeamento de lesões em paciente HIV-positivos, dada sua alta especificidade e baixo potencial de morbidade. A biópsia, por outro lado, poderia ser reservada para lesões cuja natureza não tenha sido revelada pela citologia2. No presente caso, diante de lesões de fácil acessibilidade, optamos por realizar a biópsia como recurso propedêutico inicial. No entanto, na ausência de lesões acessíveis, provas sorológicas para detecção de anticorpos ou antígenos do fungo podem ser utilizadas com ferramenta diagnóstica complementar. A imunohistoquímica e as provas sorológicas pela técnica imunoenzimática são recursos diagnósticos valiosos devido a sua rapidez a elevada sensibilidade2.
Quanto ao tratamento, há certa discordância na literatura, sendo que predominam a recomendações favoráveis à administração do itraconazol como primeira escolha na grande maioria dos casos de histoplasmose. A anfotericina B deve ser reservada para aqueles que não possam utilizar medicação por via oral, para casos de falha terapêutica com itraconazol, para aqueles com meningite e para manejo de doença disseminada grave em paciente imunocomprometido8. No estudo de Ferreira et al., no qual se utilizou anfotericina B, houve remissão clínica das lesões orais em cerca de 30 dias. A anfotericina B foi utilizada em dose média de 35 mg/kg e as lesões melhoraram antes das doses cumulativas atingirem 1500 mg2. Assim como a anfotericina B e o fluconazol, o cetoconazol consiste em terapia alternativa para histoplasmose1. O paciente em questão recebeu cetoconazol na dose de 400 mg, diariamente, por seis meses. A razão da utilização do cetoconazol em detrimento do itraconazol foi primariamente de ordem financeira, já que o paciente deste relato de caso era de baixo nível sócio-econômico e se dispunha deste medicamento, no posto de saúde, para fornecimento de forma gratuita. De forma semelhante ao estudo de Ferreira et al., após cerca de 30 dias, as lesões orais do paciente em questão apresentaram remissão completa, com melhora parcial das lesões nasais. A medicação foi mantida por seis meses e, ao final deste período, obteve-se regressão total das lesões. Até o presente momento, o paciente permanece em acompanhamento ambulatorial periódico sem evidências de novas lesões.
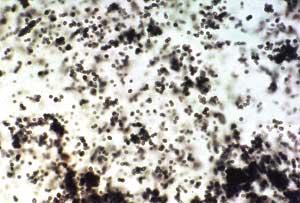 Figura 1. Coloração, pela técnica de impregnação argêntica de Grocott-Gomori, do material biopsiado em mucosa de septo nasal à esquerda, evidenciando o Histoplasma capsulatum.
COMENTÁRIOS FINAIS
A raridade da histoplasmose oral e nasal em pacientes imunocompetentes nos motivou a elaborar este relato de caso.
Concluímos ressaltando que, devido ao fato de as manifestações mucocutâneas de histoplasmose, tais como as lesões orais e nasais, raramente serem observadas em pacientes imunocompetentes, a possibilidade de imunodepressão oculta deve ser considerada diante de um paciente com tais tipos de manifestações de histoplasmose, especialmente a infecção pelo HIV. Os profissionais médicos devem ficar alertas, pois as lesões orais de histoplasmose podem ser o único sinal do desenvolvimento da SIDA.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Dismukes W. Introduction to the mycoses. In: Bennett C, Plum F, editores. Cecil Textbook of Medicine. 20th edition. Philadelphia: W. B Saunders Company; 1996. p. 1815-36.
2. Ferreira O, Cardoso S, Borges A, Ferreira M, Loyola A. Oral histoplasmosis in Brazil. Oral Surgery Oral Medicine Oral Pathology 2002; 93(6): 654-9.
3. Thiago P, Santos J, Steindel M. Histoplasmose em região de palato duro simulando lesão causada por Leishmania. Revista da Sociedade Brasileira de Medicina Tropical 1998; 31(2): 225-9.
4. Littlejohn M, Bailey B, Yoo J. Granulomatous diseases of the head and neck. In: Baliley B, Calhoun K, editores. Head and Neck Surgery - Otolaryngology. Third edition. Philadelphia: Lippincott Williams & Williams; 2001. p. 161-73.
5. Lucatorto B, Eversole L. Deep mycosis and palatal perforation with granulomatous pansinusitis in acquired immunodeficiency syndrome: case reports. Quintessence Int 1993; 24: 743-8.
6. Butt A, Carreon J. Histoplasma capsulatum sinusitis. Journal of Clinical Microbiology 1997; 35(10): 2649-50.
7. Zembrzuski M, Bassanesi M, Wagner L, Severo L. Inquérito intradérmico com histoplasmina e paracoccidioidina em duas regiões do Rio Grande do Sul. Revista da Sociedade Brasileira de Medicina Tropical 1996; 28: 1-3.
8. Hamill R. Infectious Diseases: Mycotic. In: Tierney L, McPhee S, Papadakis M, editores. Current Medical Diagnosis and Treatment 2003. 42 nd edition. McGraw-Hill Companies; 2003. p. 1481-1494.
9. Goodwin R, Shapiro J, Thurman S, DesPres R. Disseminated histoplasmosis: clinical and pathological correlations. Medicine 1980; 59: 1-33.
1 Médica Otorrinolaringologista.
2 Médica Residente do primeiro ano de Otorrinolaringologia do Hospital de Clínicas de Porto Alegre.
Endereço para correspondência: Fabiana Bortoncello Scarton - Rua Desembargador Alves Nogueira, 174 apto. 301 Bairro Petrópolis Porto Alegre RS 90470-110
Tel.: (0xx51) 3330-1245 - E-mail: scarton@pro.via-rs.com.br
Artigo recebido em 03 de setembro de 2004. Artigo aceito em 11 de novembro de 2004.
|
|
 |
 |
Todos os direitos reservados © Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico Facial
Av. Indianópolis, 740 - Moema - São Paulo - SP - Brasil - Fone: (11) 5052.9515 |
 |
 |
|