Caderno de Debates (Suplementos)
![]() Bem vindo ao nosso Caderno de Debates!
Bem vindo ao nosso Caderno de Debates!
Artigo publicado no Caderno de Debates da RBORL:
Vol.71 ed.4 de Julho - Agosto em 2005 (da página 15 à 19)
Autor: José Estelita P. Aguiar1, Tâmara Ferraro1, José Rodrigo L. Mattos1, Amaury M. Gomes2, Otávio Marambaia2,3, Nilvano A. Andrade4
Relato de Caso
Linfoma de Burkitt primário de amígdala palatina: revisão de literatura e relato de caso
![]()
INTRODUÇÃO E REVISÃO DE LITERATURA
O Linfoma de Burkitt é um linfoma não-Hodgkin (LNH) de células B, acometendo principalmente crianças e adultos jovens. Possui características multifocais, podendo acometer órgãos abdominais e pélvicos, retroperitôneo, mandíbula, maxila, linfonodos e sistema nervoso1. A apresentação primária de amígdala é muito rara2. Atualmente, o Linfoma de Burkitt é dividido em dois subtipos: endêmico (africano) e não-endêmico (americano)2.
O subtipo endêmico foi descrito pela primeira vez em 1958, pelo cirurgião inglês Denis Burkitt, como sarcoma de mandíbula, ocorrendo especialmente em crianças tratadas no Hospital de Mulago, Uganda3,4. A apresentação clínica mais comum é de tumor na mandíbula, em 60 a 80% dos casos5. Denis Burkitt observou que o tumor apresentava uma distribuição endêmica em certas regiões da África, as quais ele chamou de cinturão do linfoma, caracterizado por clima úmido, alto índice pluviométrico, baixas altitudes e com temperaturas nunca inferiores a 15,4°C, localizadas na faixa de 15° de latitude Norte e 11° de latitude Sul6. Devido a estas peculiaridades climáticas, surgiram várias hipóteses procurando estabelecer uma inter-relação entre o Linfoma de Burkitt e um suposto agente infeccioso, provavelmente um vírus, transmitido por um vetor7.
Epstein, Achong e Barr em 1964 estabeleceram a primeira cultura de células do Linfoma de Burkitt e identificaram partículas de vírus no interior das mesmas, que foram reconhecidas morfologicamente como pertencentes ao grupo do vírus do herpes, e passaram a ser conhecidas como vírus Epstein-Barr (EBV)8. A orofaringe é o local de infecção primária pelo EBV, e a partir desta região o vírus pode se propagar para todo o organismo através dos linfócitos do sangue periférico. Os títulos para o EBV são positivos em mais de 90% dos casos de Linfoma de Burkitt endêmico9.
O subtipo não-endêmico foi descrito posteriormente na América do Norte e pode ser encontrado em vários países do Ocidente, onde a manifestação clínica mais freqüente ocorre nas vísceras abdominais e pélvicas, especialmente intestinos e ovários5. Os títulos para o EBV são positivos somente em 20% dos casos9.
No Brasil, há evidências da relação do EBV com Linfoma de Burkitt abdominal em crianças presente em 60% dos casos10.
Como visto, as formas de apresentação são diferentes para o linfoma de Burkitt endêmico (africano) e não-endêmico (americano). Na África, a apresentação clínica mais freqüente é a orofacial, principalmente sob a forma de tumor de mandíbula, em crianças de 5 a 7 anos; enquanto que nos outros países, incluindo o Brasil, predominam os tumores abdominais, em crianças mais velhas, com idade variando entre 8 a 15 anos5,10,11.
A incidência em áreas endêmicas é de 8 a 10 casos/100.000 habitantes/ano12, enquanto em áreas não-endêmicas, o maior número de casos é relatado na América do Norte, onde existe 1 caso por milhão de habitantes/ano1.
Na boca a manifestação mais comum é o aumento da mobilidade dentária, pois há substituição do tecido de sustentação dos dentes por tecido tumoral. Quando sua localização é na maxila, o tumor pode invadir seio maxilar, e a partir daí, órbita, seios etmóide e esfenóide13. O anel de Waldeyer é acometido em menos de 5% dos casos, quase sempre associado a linfadenopatia, sendo o tecido linfóide da rinofaringe a localização preferencial2.
Em revisão de literatura recente com publicação de um caso, Kraus et al. identificaram o relato de apenas nove casos de Linfoma de Burkitt com comprometimento primário de amígdalas palatinas2. Recentemente, no Brasil, Roberto Meireles et al.12 descreveram dois casos em 1998 e Leonardo Silva e colaboradores13 relataram também dois casos em 1999.
A histologia continua sendo a principal forma de se estabelecer o diagnóstico definitivo, complementada sempre que possível por exames imunofenotípicos, cariotípicos e moleculares14.
Em um paciente recém-diagnosticado com Linfoma de Burkitt em amígdala palatina, as investigações necessárias para um estadiamento adequado são: exame físico completo, hemograma completo, bioquímica, radiografia de tórax, ultra-sonografia abdominal total, biópsia e aspirado de medula óssea e exame do líquor cefalorraquidiano14.
O sistema de estadiamento clínico (EC) mais adotado é o de Murphy14,15, cuja classificação resumida é a seguinte: estádio I - um único tumor extranodal ou uma única cadeia ganglionar, excluindo mediastino e abdômen; estádio II - um único tumor extranodal com gânglios regionais acometidos do mesmo lado do diafragma; estádio III - duas ou mais áreas nodais de ambos os lados do diafragma; estádio IV - qualquer tumor com comprometimento medular e/ou do sistema nervoso central15.
Quanto ao comprometimento linfonodal podem ser classificados em N0 - sem gânglios; N1 - gânglio único < 3 cm; N2 - gânglio único entre 3 e 6 cm ou múltiplos < 6 cm; N3 - massa ganglionar homolateral ou gânglios bilaterais15.
O tratamento de escolha é quimioterapia, devido ao elevado grau de proliferação do tumor, respondendo bem aos citotóxicos1,2,14,15. Para decisão da abordagem terapêutica, os Linfomas de Burkitt são classificados em: baixo risco, risco standart, risco intermediário e alto risco, de acordo com EC, comprometimento linfonodal e ocorrência ou não de derrame pleural, ascite, infiltração renal, comprometimento de medula óssea ou sistema nervoso central15.
APRESENTAÇÃO DO CASO
I. C. L. A., do sexo masculino, com 11 anos de idade, de cor branca, natural de Ibititá-BA e procedente de Salvador-BA. Compareceu ao ambulatório de Otorrinolaringologia da Santa Casa de Misericórdia da Bahia/ Hospital Santa Izabel encaminhado pela Unidade de Onco-Hematologia Pediátrica da Bahia Erik Loeff, em abril de 2002. A fonte da história foi a mãe. A queixa principal foi halitose, iniciada há 30 dias, associada a odinofagia discreta, sem trismo, a um episódio de febre que não soube quantificar e ao aparecimento de massa cervical à esquerda. Negou perda de peso. Já tinha sido avaliado em outros serviços e feito uso de penicilina benzatina 1.200.000 U (uma dose), ampicilina 2,0g/dia por 5 dias, cefalexina 2,0g/dia por 14 dias, ampicilina benzatina 1g/dia por 5 dias associado a metronidazol 1,5g/dia por 7 dias, além de antiinflamatórios não-hormonais associados, sem regressão do quadro.
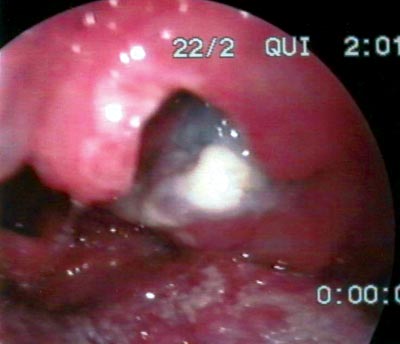
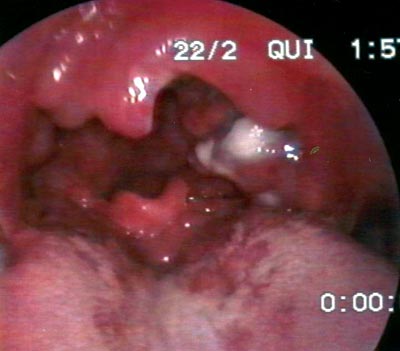
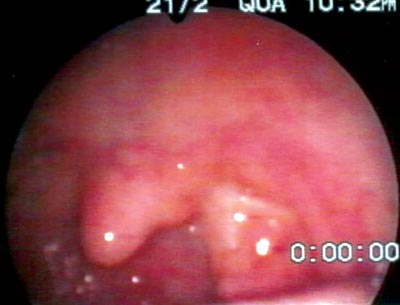
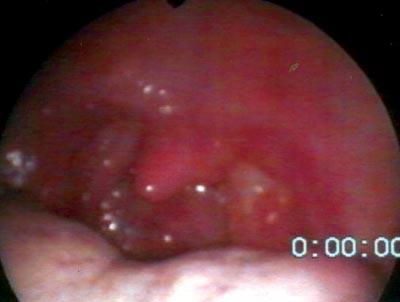
Ao exame físico, apresentava-se com bom estado geral, afebril, normocorado, com linfonodo medindo 7x4 centímetros, indolor, fixo, de consistência fibroelástica em região cervical esquerda. O exame da cavidade oral mostrou aumento de volume de amígdala palatina esquerda, com hiperemia, congestão, necrose e exsudato fibrinopurulento em sua superfície, com projeção para palato mole e pilar anterior (Figuras 1 e 2). A amígdala direita e demais estruturas da boca não mostraram alterações. Trazia hemograma completo normal, VHS de 17 mm e LDH de 439 mUI/ml.
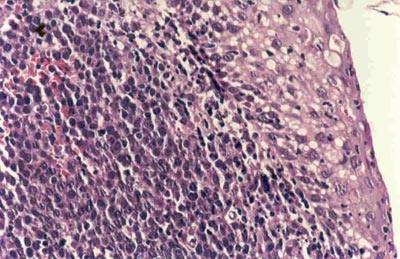
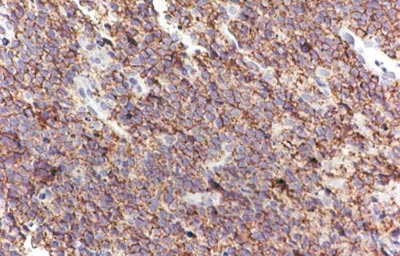
A nasofibroscopia mostrou abaulamento do assoalho da fossa nasal esquerda. Foi realizada biópsia da lesão, cujo exame anatomopatológico evidenciou mucosa amigdaliana ulcerada, recoberta por exsudato fibrinopurulento, córion densamente infiltrado por células médias com escasso citoplasma e núcleos redondos ou ovóides, com discreta variação de volume e cromatina grosseira, exibindo aspecto de "céu-estrelado", vendo-se 16 mitoses/ 10 campos de grande aumento, compatível com Linfoma de Burkitt (Figura 3). O paciente foi reencaminhado ao Instituto de Onco-Hematologia Pediátrica para estadiamento e tratamento. O estudo imuno-histoquímico mostrou-se positivo para marcadores de diferenciação de células linfóides B (CD 20 e CD 79a), confirmando o diagnóstico de Linfoma de Burkitt (Figura 4). A sorologia para EBV foi negativa. O raio-x do tórax, a ultra-sonografia abdominal, o mielograma e o estudo do líquido cefalorraquidiano foram normais.
Nosso paciente foi classificado como risco intermediário, por ser EC II e N3, sem qualquer outro comprometimento15. O esquema terapêutico utilizado foi COP AA-BB-AA-BB, que consiste em uma fase inicial cito-redutora COP (ciclofosfamida, vincristina e prednisona) para evitar a síndrome da lise tumoral e após intervalo de uma semana, ciclos intercalados a cada 21 dias de AA (prednisona, vincristina, methotrexate e ciclofosfamida) e BB (citarabina e etoposido)15.
O paciente concluiu o tratamento em setembro/2002 com regressão total da massa tumoral amigdaliana (Figuras 5 e 6) e do linfonodo cervical. No momento (novembro/2003), encontra-se assintomático, mantendo acompanhamento conjunto em nosso serviço.
Figura 1. Linfoma de Burkitt de amígdala palatina esquerda: observar hipertrofia, hiperemia, necrose e exsudato fibrinopurulento em sua superfície.
Figura 2. Linfoma de Burkitt de amígdala palatina esquerda, com projeção para pilar anterior e palato mole, comprometendo úvula. Observar amígdala direita normal.
Figura 3. Exame anatomopatológico mostrando o aspecto de "céu-estrelado" característico do Linfoma de Burkitt e epitélio pavimentoso estratificado da mucosa amigdaliana (x 400).
Figura 4. Estudo Imuno-histoquímico positivo para marcadores de células B CD20 (x 400)
Figura 5. Amígdala esquerda após quimioterapia: observar regressão do tumor.
Figura 6. Cavidade oral após quimioterapia: observar palato mole e úvula.
DISCUSSÃO
Os linfomas pediátricos são o terceiro grupo mais comum de doenças malignas em crianças e adolescentes14. Diferentemente dos linfomas em adultos, os linfomas pediátricos são neoplasias difusas e agressivas, com uma propensão para ampla disseminação14. O Linfoma de Burkitt é um dos tumores malignos de mais rápido crescimento, apresentando potencial de dobrar de volume em 24 a 48 horas, podendo atingir grandes dimensões em um curto espaço de tempo, e causar obstruções de vias digestivas, urinárias ou aéreas11.
A intensificação das abordagens terapêuticas convencionais, juntamente com o aprimoramento no tratamento de sustentação, resultou em uma extraordinária melhora nos índices de sobrevida sem problemas, próximos de 90% nos pacientes com linfomas de células B, principalmente em estágios iniciais14,15. Portanto, a confirmação diagnóstica e o tratamento específico devem ser realizados o mais rapidamente possível, para evitar complicações e oferecer uma maior possibilidade de cura ao paciente.
O diagnóstico diferencial inclui amigdalite bacteriana, abcesso amigdaliano, mononucleose infecciosa, infecção por citomegalovírus, angina de Plaut Vincent e difteria2.
Apesar de não apresentar quadro febril, odinofagia exuberante ou trismo, dada a extensão da lesão, o paciente foi submetido a vários tratamentos com antimicrobianos antes de se fazer o diagnóstico correto, demonstrando a importância de se considerar linfoma como diagnóstico diferencial em otorrinolaringologia, principalmente nos casos de hipertrofia amigdaliana unilateral com tratamento prévio com vários antimicrobianos, sem melhora do quadro.
COMENTÁRIOS FINAIS
Nosso paciente não mostrava nenhum outro sinal ou sintoma em fase precoce da doença que não fosse o comprometimento do anel de Waldeyer e de um linfonodo cervical. Mesmo sem um quadro de odinofagia exuberante, sem trismo, dada a extensão da lesão, e sem febre, um mês foi necessário para se estabelecer o diagnóstico de Linfoma de Burkitt e iniciar tratamento adequado.
Apesar de raro em nosso meio, e mais ainda em amígdala palatina, o Linfoma de Burkitt deve ser lembrado em pacientes com hipertrofia unilateral de amígdala palatina, principalmente com história de tratamento prévio com vários antimicrobianos, sem resposta.
Devido à agressividade do tumor, o diagnóstico deve ser feito o mais precocemente possível, por meio de biópsia, e tão logo haja a confirmação pelo exame anatomopatológico, deve-se instituir o tratamento quimioterápico adequado, oferecendo, assim, maior possibilidade de cura ao paciente.
AGRADECIMENTOS
Às doutoras Nilma Pimentel de Brito e Sílvia Rocha Caetano Agra, Oncologistas-Pediátricas do Instituto de Onco-Hematologia Pediátrico da Bahia Erik Loeff, à doutora Helenemarie Schaer Barbosa, Patologista do Hospital Aristides Maltez pela grande colaboração na realização deste trabalho.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Portlock CS. Linfomas não-Hodgkin. In: Bennet JC, Plum F. Cecil Tratado de Medicina Interna. Rio de Janeiro: Guanabara-Koogan; 1997. 1042-7.
2. Kraus M, Fliss D.M, Argov S. et al - Burkitt's Lymphoma of the tonsil. J Laryngol Otol 1990; 104: 991-4.
3. Burkitt D. A sarcoma involving the jaws in African children. Br J Surg 1958; 46: 218-23.
4. Chaves E. Linfomas malignos na Criança. 1ª Edição. São Paulo: Fundo Editorial BYK Procienx; 1978. p.73-102.
5. Wang MB. Extranodal American Burkitt's Lynphoma of the Head and Neck. Arch Otolaryngol Head and Neck Surg 1992; 118: 193-9.
6. Burkitt D. A children's cancer dependent on climatic factors. Nature 1962; 194: 232-5.
7. Haddow AJ. Epidemiological evidence suggesting an infective element in the actiology in Burkitt's lymphoma. In: Burkitt lymphoma. D. P. Burkitt e D. H. Writh editors. Livingstone; 1970.
8. Epstein MA, Achong BG, Barr YM. Virus particles in cultural lymphoblasts from Burkitt's lymphoma. Lancet 1964; 1: 702-3.
9. Vinayak BC. Pediatric nonendemic Burkitt's Lynphoma of the Head and Neck. Ann Otol Rhinol Laryngol 1994; 103: 238-40.
10. Mackenzie J, Gray D et al. Analysis of Epstein-Barr virus nuclear antigens subtypes in Burkitt's lymphoma from Brazil. Leukemia 1999.
11. Bauer GP. Burkitt's Lynphoma of the Parapharyngeal Space. Arch Otolaryngol Head and Neck Surg 1993; 119: 7-20.
12. Meireles RC, Figueiredo FA, Vidal ARC, Casali AR, Atherino CCT. Linfoma de Burkitt com Manifestação Inicial em Amígdala Palatina. Relato de Dois Casos. Rev Bras Otorrinolaringol 1998; 64 (5): 62-6.
13. Silva L, Bussoloti-Filho I, Paes RP, Chiattone CS, Silva AE, Brunelli LF. Linfoma de Burkitt Primário de Amígdalas Palatinas. Relato de Dois Casos. Rev Bras Otorrinolaringol 1999; 65 (5): 450-4.
14. Link MP. Clínicas Cirúrgicas da América do Norte. Volume 4, Rio de Janeiro: Interlivros Edições Ltda.; 1997. p.869-96.
15. Andrea MLM, Luisi F, Mauad M, Melaragno R. Grupo Cooperativo Brasileiro para Tratamento do Linfoma não Hodgkin na infância - Protocolo LNH 2000 2000.
1 Médico(a) Residente da Santa Casa de Misericórdia da Bahia/ INOOA - Hospital Santa Izabel.
2 Prof. Associado da Residência de ORL da Santa Casa de Misericórdia da Bahia / INOOA.
3 Prof. Assistente da Cadeira de ORL da Escola de Medicina e Saúde Pública.
4 Doutor em Otorrinolaringologia pela FMUSP. Chefe do Serviço e da Residência de Otorrinolaringologia e Cabeça e Pescoço da Santa Casa de Misericórdia do Hospital Santa Izabel. Professor Adjunto da Disciplina de Otorrinolaringologia da Escola Baiana de Medicina e Saúde Pública.
Endereço para correspondência: Serviço de Otorrinolaringologia - Hospital Santa Izabel, Praça Conselheiro Almeida Couto 500 Nazaré 40050-410 Salvador BA.
Tel (0xx71) 326-0006/0260 - Fax (0xx71) 241-2623 - E-mail: jose.estelita@bol.com.br / tamara.ferraro@ig.com.br / amaury.gomes@terra.com.br
Trabalho realizado pelo Serviço de ORL da Santa Casa de Misericórdia da Bahia e Instituto de Otorrinolaringologia Otaviano Andrade (INOOA) -
Hospital Santa Izabel, Salvador, Bahia, Brasil.
Apresentado no 36º Congresso Brasileiro de Otorrinolaringologia realizado de 18 a 23 de novembro de 2002 em Florianópolis, SC.
Artigo recebido em 05 de dezembro de 2003. Artigo aceito em 14 de abril de 2004.
All rights reserved - 1933 /
2026
© - Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico Facial