IntroduçãoA estomatite aftosa recorrente (EAR) é uma doença comum que afeta a mucosa oral e acomete mais de 10% da população mundial.28,42,43 Muitas evidências fazem crer que a EAR está associada à reações imune-mediadas.41,42 Estas evidências e a incidência de EAR familiar aumentam as chances de que a afecção está associada aos antígenos do sistema HLA.41 As lesões são classificadas em três grupos: úlceras aftosas menores, aftosas maiores e herpetiformes.41,43 Exame histopatológico das lesões orais revela infiltrado de células mononucleares nas lesões da fase pré-ulcerativa. Nas formas ulceradas há acúmulo de leucócitos polimorfonucleares. Mastócitos foram encontrados em maior número nas lesões precoces de EAR. Estão reduzidos nos estágios mais avançados provavelmente pela degranulação ou destruição dos mesmos.42 A afecção surge ocasionalmente após ingestão de alguns tipos de alimentos e linfócitos liberadores de IgE estão aumentados nas lesões orais e no sangue periférico. O nível sérico de IgG e IgM pode estar inalterado e IgA pode estar aumentada.42 O diagnóstico ocorre entre 3 semanas e 1 ano porque são previamente diagnosticadas como candidíase oral, lesões traumáticas ou úlceras herpéticas.1
ConceitoA EAR é uma afecção da mucosa oral crônica de ocorrência comum, e se caracteriza pelo aparecimento de lesões ulcerativas em qualquer região da mucosa jugal.28,29,35,41 Estas lesões podem variar em tamanho, quantidade e localização. Normalmente se resolvem de maneira espontânea podendo apresentar caráter recorrente.39,41 Sua etiologia é multifatorial, estando associadas causas de origem local, como os traumatismos, ou sistêmicas, como as infecções e as doenças imuno-hematológicas.
Histórico
Acredita-se que Hipócrates foi o primeiro a usar o termo "aphtai" para descrever lesões presentes na mucosa oral provavelmente se referindo a lesões da estomatite micótica.39 Mikulicz e Kümmel foram os primeiros autores a publicar uma descrição clínica sobre EAR, em 1888. Em 1899, Sibley descreveu o que hoje chamamos de úlcera aftosa menor e atribuiu sua causa ao estresse e estados psíquicos, chamando-a de "úlcera neurótica".39 O primeiro relato de úlcera aftosa maior, foi feito por Sutton em 1911. O autor fez uso do termo "periadenite recorrente necrótica da mucosa", porém seu trabalho referia-se apenas aos gânglios profundos, os quais raramente estão acometidos. Por esta razão a denominação não foi aceita por outros autores. A designação atual foi dada por Cooke e Lehner.39 O mesmo Cooke em 1960 descreveu pela primeira vez as úlceras do tipo herpetiforme, termo utilizado pela semelhança da lesão com a causada pela infecção pelo herpes simples. Apesar de várias pesquisas, o autor foi incapaz de provar a etiopatogenia viral da EAR, mesmo usando exames citológicos, sorológicos, de cultura e histopatologia como auxílio.39
Epidemiologia
A EAR é uma afecção de ocorrência muito comum. Afeta de 5 a 66 % da população mundial, variando sua incidência de acordo com as características sociais e populacionais. É muito freqüente na América do Norte e rara nos árabes beduínos.39,41 É considerada uma doença típica da infância e adolescência, porém pode acometer qualquer faixa etária.39,41 Estudos estimam que 20% da população em geral terá EAR antes da idade adulta.38 As lesões recorrem com menor freqüência e severidade com o aumento da idade.31,38 Crianças de classe social privilegiada podem ser mais comumente afetadas do que aquelas pertencentes às camadas sociais inferiores.31,45 Alguns grupos populacionais, especialmente os estudantes de medicina, odontologia ou que tenham responsabilidades cobradas acima das expectativas, tem a prevalência de EAR aumentada em 50%.38,39 Alguns autores referem ocorrência de EAR na proporção de duas mulheres para cada homem. Lehner, entretanto, acredita que esta diferença é muito pequena e praticamente inexistente na prática clínica.39
Etiopatogenia
A causa definitiva das lesões da EAR permanece obscura.19,35 Alguns autores sugerem que fatores predisponentes e condições associadas podem ser atribuídos ao desenvolvimento da afecção.14,38,45 Lesões aftóides induzidas por drogas não possuem estudos profundos que a confirmem.4
1- Trauma local
O trauma tem sido relatado por pacientes, clínicos e estudiosos como fator desencadeante no desenvolvimento das lesões da EAR. Os pacientes referem como causas mais comuns do traumatismo: escovação dentária, fio dental, goma de mascar, alimentos com espinha, má oclusão dentária, injeções e tratamentos dentários.27,38,39 As lesões aftosas ocorrem em áreas pouco queratinizadas da mucosa oral e por esta razão bastante sensíveis.38,39
2- Tabagismo
A relação do fumo com a diminuição da incidência e severidade de EAR, é reconhecida há anos.2,27 Alguns pacientes notam o recrudescimento da EAR com o cessar do fumo e a remissão com a reinstituição do mesmo.22,31,38 Dorsey sugere que a hiperqueratose mucosa provocada pelo tabaco, atua como fator de proteção local às úlceras da EAR.39 Bánóczy e Sallay em estudo da citologia da mucosa oral em pacientes não fumantes, sugeriram que a diminuição da queratinização da mucosa contribui para a ocorrência das úlceras em pacientes com EAR.39 Todavia, profissionais de saúde não podem incentivar o tabagismo, pois estes predispõem doenças cardiovasculares, neoplasias e doenças pulmonares.17
3- Estado psicológico
Em 1957, Sircus et al relataram que o estresse emocional precede o desenvolvimento do episódio inicial da EAR em 60% dos casos e o aparecimento de episódios recorrentes em 21%.27,31,38 Entretanto, existem poucos dados que possam comprovar esta ligação.18,31,41
4- Ciclo menstrual
Uma minoria de pacientes com EAR tem ulceração oral cíclica relatada na fase luteínica do ciclo menstrual.27 Doubly demonstrou um aumento na incidência de novas úlceras sete dias após a ovulação provavelmente pelo aumento dos níveis de progesterona e diminuição dos níveis de estrogênio. Bishop, Harris e Trafford reportaram uma melhora das úlceras em 30 mulheres de 33 estudadas nas quais as aftas foram induzidas na fase luteínica e tratadas com estrogenioterapia em doses suficientes para suprimir a ovulação.39 Porém, uma revisão minuciosa da literatura feita por McCartan e Sullivan, não encontrou associação entre EAR e o hormônio sexual feminino.31,38 Entretanto, alguns pacientes deixam de apresentar a doença com a administração de estrogênio.38,39
5 - Agentes biológicos
5.1 - Bactérias
Uma associação entre EAR e Streptococcus viridans foi sugerida com importância na patogênese da doença. A bactéria agiria como antígeno estimulando uma reação imunológica. Porém, estudos indicaram que o Streptococcus viridans não é específico para EAR.31 Segundo Scully et al. a Helicobacter pilori foi detectada em tecido lesional e através do PCR em 72% das úlceras examinadas. Contudo a frequência de anticorpos Ig G para H. pilori não se mostrou aumentada nestes pacientes.31
5.2 - Vírus
Muitos autores indicam alguns agentes virais como causadores da EAR. Entre eles estão: o vírus Herpes simples (HSV), o vírus Varicela zoster, o vírus Epstein- Barr, o Citomegalovírus e o Adenovírus.37,38,50 O HSV foi sugerido como causador da EAR, mas estudos comprovaram que nem sempre é encontrado em lesões na EAR e que somente alguns pacientes com EAR são soropositivos. A proposta de uma relação entre o vírus Epstein Barr e lesões ulcerativas recentes da EAR e da doença de Behçet não foi aceita por basear-se numa pequena amostra de pacientes. O DNA do Herpes vírus humano-6 (HHV-6) não é detectado na maioria das lesões de EAR apesar de muitos pacientes apresentarem anticorpos Ig M para HHV-6. Sabe-se que tanto o DNA do HHV-6 e quanto do HHV-7 são raramente detectáveis em monócitos do sangue periférico nos pacientes com EAR.31 Agentes antivirais, como o aciclovir, efetivos contra o HSV, parecem não ter efeitos benéficos na EAR.51
6- Fatores genéticos
Há 30 anos atrás, Ship acreditou que a EAR pode ter uma base familiar.38 Mais de 40% dos pacientes com EAR têm história familiar de ulceração oral e desenvolvem úlceras orais mais jovens e têm sintomas mais graves do que aqueles que não apresentam antecedentes.31 Existe também uma grande incidência de EAR em gêmeos idênticos.21,31,38 Porém não há associação consistente entre EAR e uma sorologia particular determinada por antígeno HLA ou haplótipo.31 Segundo Kuntz et al. em 1977, o antígeno HLA-B12 está presente em pacientes com EAR numa proporção grande. O antígeno HLA-B5 não está aumentado nestes pacientes, embora nos pacientes portadores de Síndrome de Behçet o mesmo esteja presente em 75% dos casos.41 Os mesmos autores notaram que combinações de HLA-A2 com HLA-B12 e HLA-A29 com HLA-B12 foram freqüentes em pacientes com EAR sugerindo que a susceptibilidade a EAR pode estar relacionada a haplotipos.41
7 - Hipersensibilidade alimentar
Alguns estudos mostram um número significativo de atópicos entre os pacientes com EAR.31 Alguns pacientes correlacionam o aparecimento de úlceras orais com a ingestão de certo tipo de alimento.27,31,38 Estudos de pequenos grupos de pacientes identificaram alguns alimentos como responsáveis pelo aparecimento da EAR. São eles: glúten, ácido benzóico, ácido sórbico, cinamaldeíido e corantes azo.38 Em raros casos a dieta melhora a EAR.31
8- Enteropatia glúten-sensível (GSE)
Foi sugerido através de estudo que 5% dos pacientes com EAR são propensos a ter GSE. Os pacientes nem sempre tem sintomas gastrointestinais ou outras características clínicas da GSE. Geralmente eles têm deficiência de folato, algumas vezes anticorpos reticulínicos da classe Ig A e/ou anticorpos anti-gliadina.31 O haplótipo do HLA-DRW10 e DQW1 pode predispor os pacientes com GSE a ter EAR. Alguns pacientes com EAR, mesmo sem ter evidência clínica ou histopatológica da GSE, podem ter uma boa resposta com a dieta livre de glúten.31
9 - Deficiência hematológica
Vários estudos vindos dos EUA, Inglaterra e Espanha têm demonstrado que a deficiência hematológica de ferro, ácido fólico ou vitamina B12, é duas vezes mais comum em pacientes com EAR do que naqueles sem EAR.22,31,34 Nolan e cols. referem que os pacientes com deficiência vitamínica tiveram melhora significativa de suas aftas recorrentes, após a reposição terapêutica com as vitaminas B1,B2 e B6.13
10 - Imunologia
Estudo do sangue periférico de pessoas aparentemente saudáveis com EAR mostrou alterações no sistema imune como: depressão ou inversão CD4:CD8 (especialmente em pessoas com EAR severa), aumento dos receptores + das células T e aumento da produção do fator de necrose tumoral- .17,22 Outros estudos sugerem um distúrbio da imunidade celular envolvendo linfócitos T como um fator predisponente.48 Embora o dano imunológico às células epiteliais seja a via final comum no desenvolvimento das lesões da EAR, o antígeno responsável para iniciação do processo permanece obscuro.38 Imunodeficiência humoral pode causar ulceração aftosa-like, porém, na maioria dos pacientes com EAR, os níveis das imunoglobulinas séricas estão normais.32,33
Doenças sistêmicas associadas
As lesões da mucosa oral podem representar manifestação de doença dermatológica, sistêmica, lesões reacionais ou neoplasmas ocultos.44 Um tratamento da EAR bem sucedido depende de um diagnóstico preciso, classificação da doença e reconhecimento de possíveis fatores ou doenças associadas.22,31,38 São elas: úlcera aguda da vulva, Doença de Behçet15,26,36,40, Síndrome MAGIC (úlceras orais e genitais com inflamação de cartilagem), síndrome FAPA (febre, aftose, faringite e adenite)12, síndrome Sweet41, neutropenia cíclica, ulceração aftosa-like da SIDA9,33, deficiências hemáticas, enteropatia glúten-sensível (doença celíaca) , doença inflamatória intestinal e síndrome de Reiter.22,38,47
As lesões em pacientes aidéticos tendem a ser grandes como as lesões maiores e incapacitantes como na aftose complexa. Estas lesões da EAR ocorrem mais em indivíduos com contagem de CD4 menor que 50/mm3.13,22,23,25,38 O diagnóstico diferencial neste estado de profunda imunodepressão inclui úlceras orais infecciosas ou induzidas por drogas. O diagnóstico de úlceras aftosas-like associadas a AIDS é de exclusão.38 Diversos estudos mostraram pacientes com EAR podem ter deficiência de ferro, zinco, ácido fólico, vitamina B1, B2 ,B6 e B12. A avaliação hematológica destes elementos deveria ser considerado para todos os pacientes com aftose complexa e com sintomas persistentes de má absorção ou deficiência nutricional.38 Por muitos anos as doenças gastrointestinais foram associadas a EAR. De acordo com Dubois e Van den Berghe, a palavra "sprue", importante na doença gastrointestinal, deriva da palavra holandesa "spruw" que significa aftose. A aftose simples ou complexa pode preceder, coexistir ou servir como marco na piora da atividade de uma doença inflamatória intestinal.38
Manifestações Clínicas
A EAR pode acometer vários locais da mucosa oral e se apresenta clinicamente em três formas principais: a úlcera aftosa menor, maior e a herpetiforme.10,39,40,41 Apesar de se apresentarem de maneiras diferentes existem algumas características que são comuns: o formato, a profundidade, o edema e a dor. Na grande maioria das vezes são circulares, rasas e dolorosas.11,39,41 Todas as formas têm chance de recidivar em poucos dias ou meses. A sua evolução natural se dá na grande maioria dos casos para a resolução espontânea.39
A forma aftosa menor é a variedade mais comum, ocorre em aproximadamente 80% dos casos de EAR. São de forma circular, rasas, atingem no máximo 5 milímetros de diâmetro. Podem apresentar uma pseudomembrana branco-acinzentada bordeada por um halo eritematoso. Ocorre na mucosa labial e jugal, no soalho da boca e raramente atinge a gengiva, o palato ou o dorso da língua. A sua evolução geralmente é para a cura espontânea num período que pode variar de 10 a 14 dias, sem deixar cicatriz.39,41
1- LESÃO AFTOSA MENOR A forma maior é de ocorrência rara, porém de curso mais severo. É conhecida como úlceras de Sutton ou periadenite recorrente necrótica da mucosa. Representam 10 a 15% dos casos de EAR. Aparece geralmente após a puberdade, é crônica, persistindo por 20 anos ou mais. As lesões caracterizam-se por serem circulares e em alguns casos ovalares. O tamanho pode exceder 1 a 3 centímetros de diâmetro. As úlceras ocorrem mais freqüentemente em lábios e palato mole, mas podem aparecer em qualquer região da mucosa oral. São muito dolorosas e podem persistir por mais de seis semanas, cicatrizam lentamente e evoluem para a cura sem necessidade de qualquer terapêutica. Podem deixar cicatriz.5,8,11,22,39,41
A outra variedade de EAR, é a úlcera herpetiforme. É a forma menos comum e atinge 5 a 10% destes pacientes. Suas lesões caracterizam-se por serem múltiplas, pequenas e dolorosas. Em alguns casos podem ocorrer até 100 úlceras ao mesmo tempo. O tamanho é muito reduzido, variando de 1 a 3 milímetros de diâmetro. As pequenas lesões são agrupadas podendo confluir e tornarem-se maiores com bordos irregulares.22,31,38,41 Acometem qualquer região da cavidade oral, não tendo predileção por um sítio específico. Possuem preferência pelo sexo feminino e ocorrem numa idade mais avançada quando comparada às outras formas.41 Devido ao tamanho e profundidade estas lesões levam de 7 a 30 dias para curar, podendo deixar cicatrizes.38 É possível que o HLA-B12 atue como um receptor específico de patógenos. Também pode ocorrer que determinantes antigênicos de alguns patógenos exógenos simulem os antígenos HLA.9 A distribuição do antígeno HLA em pacientes com úlceras menores e maiores é muito semelhante, porém a associação mais próxima com o HLA-B12 ocorre em pacientes com úlcera herpetiforme.9 Outra classificação valiosa da EAR é: aftose simples x aftose complexa. A primeira representa lesões que curam em 1 a 2 semanas e recorrem raramente. A aftose complexa apresenta-se como um quadro grave, com lesões profundas, grandes, numerosas e dolorosas. Novas lesões se desenvolvem como as antigas já em fase de cicatrização e podem estar associadas a lesões genitais ou perianais.38
Evolução Os estágios da evolução natural das lesões de EAR foram sintetizados por Stanley, que a dividiu em quatro estágios: prodrômico, pré-ulcerativo, ulcerativo e cicatricial.39 O estágio I ocorre nas primeiras 24 horas antes do aparecimento das lesões e caracteriza-se por formigamento, ardência, dor e hiperemia locais, sem qualquer manifestação clínica efetiva. Alguns pacientes não reportam este estágio.39 Microscopicamente, células mononucleares começam a infiltrar o epitélio e surge o edema.38 O estágio II ou pré-ulcerativo pode durar entre 18 horas e 3 dias. A sensação dolorosa vai de moderada intensidade a quadros bastante severos. A afta se inicia como uma pequena mácula ou pápula eritematosa endurecida. Podem ser solitárias ou múltiplas, circulares ou ovais dependendo da sua localização, envolvidas por um halo eritematoso. Quando ocorrem na mucosa jugal e lábios as lesões são circulares. Se os sulcos bucal e labial são acometidos, as lesões tem formato oval.39 O estágio III ou ulcerativo tem duração de 1 a 16 dias. As lesões desde início já são muito dolorosas. Clinicamente, as máculas e pápulas do estágio II se ampliam e ulceram porém só vão atingir o seu tamanho máximo entre o quarto e o sexto dia após o início do quadro. As lesões são gradativamente recobertas por uma membrana cinza ou amarelada, rodeadas por um halo vermelho. Em 2 a 3 dias a dor cessa abruptamente restando um desconforto residual. O quarto e último estágio evolutivo é chamado de cicatricial e pode durar de 4 a 35 dias. As lesões são cobertas por epitélio, e a cura da úlcera ocorre geralmente sem deixar cicatriz.38,39 As cicatrizes são de ocorrência comum na forma aftosa maior e está relacionada com a profundidade da lesão e a ocorrência de necrose tecidual local.39
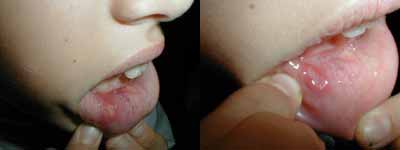
Figura 1. Lesão aftosa menor
O tratamento das doenças da cavidade oral ainda são um dilema para a equipe médica que os trata.30 A severidade das lesões (número, localização, tamanho e duração) e seus efeitos no paciente (grau de desconforto, efeito durante a alimentação e qualidade de vida) devem ser avaliados. Se a EAR for severa ou freqüente, a possibilidade das lesões estarem associadas com doenças sistêmicas assintomáticas ou outra condição deve ser considerada.3,22
Existem várias opções de tratamento para EAR: observação, tratamento da doença sistêmica, medicações sistêmicas e tópicas, transformação da úlcera aftosa em ferida e tratamento paliativo.22
OBSERVAÇÃO DA LESÃO
Na hora de escolher um regime de tratamento é importante saber que a EAR cura espontaneamente e que a freqüência da recorrência, duração da lesão e o grau de desconforto é individual. O exame oral deve ser cuidadoso.16 Se as úlceras são pequenas, provocam pouca dor e são infreqüentes pode-se optar por deixar a lesão involuir espontaneamente.22
TRATAMENTO DA DOENÇA SISTÊMICA ASSOCIADA
A introdução do tratamento apropriado para colite ulcerativa, doença celíaca, doença de Crohn, doença de Behçet, ou terapia de reposição de ferro, vitamina B12 e folato, pode resultar na melhora da EAR.22,24,30 Porém, a adesão de dietas livres de glúten ou o uso de vitaminas por pessoas sem doenças sistêmicas associadas, não tem mostrado benefício.22
TERAPIA TÓPICA
A seleção da droga é baseada em vários critérios práticos, como o número e a localização das ulcerações, a gravidade (local, duração, dor) das lesões, seus efeitos no paciente e seu o estado geral e o uso de outras medicações. Geralmente a medicação tópica é preferida por ter pouco efeito colateral e menor chance de interação medicamentosa. Se as lesões são severas e causam morbidade substancial, medicamentos sistêmicos ou combinação dos mesmos com drogas de uso tópico são preconizados.7,22
CORTICOIDES TÓPICOS
Permanece sendo o principal recurso para o tratamento da EAR em grande parte dos países. O largo alcance dos diferentes corticóides tópicos podem reduzir os sintomas.31 Um composto em orabase, disponível é o acetonido de triancinolona.14,47 O composto de ação mais segura é a combinação de orabase com corticosteróide forte como fluonamida, clobetasol ou halbetasol.22 Outra alternativa eficaz é o elixir de dexametasona. Este corticosteróide líquido é útil quando há presença de múltiplas úlceras ou quando as mesmas são localizadas no palato mole ou na orofaringe. Este elixir é usado em gargarejos ou bochechos.22 O aerosol spray de dipropionato de beclometasona é outro tipo de corticóide e pode ser útil para úlceras de difícil alcance, como aquelas no palato mole e pilares amigdalianos.14,22 Uma rápida resposta ao tratamento tem sido mostrada em paciente HIV+ com EAR severa tratados com injeção intralesional de acetonido de triancinolona.22 Essa técnica pode também ser usada junto com terapia sistêmica com corticosteróide, particularmente em casos de EAR maior refratária. Para lesões menores ou do tipo herpetiforme as mesmas podem ser uma invasão desnecessária.22
ANTIMICROBIANOS TÓPICOS
O uso de clorexidine à 0,2% para bochechos ou gel à 1% pode reduzir a duração da úlcera e aumentar o número de dias sem a lesão.31 Todavia, pode causar mancha dental e um hálito amargo.31 Bochechos com tetraciclina podem reduzir a dor, mas podem causar disgeusia, candidíase oral e sensação de queimação na faringe.14,22,31 Além disso não podem ser usados em crianças por provocarem danos aos dentes.31
ANALGÉSICOS TÓPICOS
O uso de cloridrato de benzidamina não traz benefício na cura da úlcera. Porém, o uso do mesmo ou de gel de lidocaína, em alguns casos pode trazer alívio momentâneo da dor.7,31
OUTROS AGENTES TÒPICOS
Pastas de dente que estimulam a enzima peroxidase do sistema salivar não são efetivas. Pastilhas de cromoglicato de sódio podem proporcionar um ligeiro alívio dos sintomas. O antisséptico bucal carbenoxolone de sódio pode reduzir a gravidade da EAR.31 Alguns agentes tópicos imunomoduladores são citados como benéficos no tratamento da EAR, como: azelastina, interferon -2 humano em creme, ciclosporina tópica, ácido aminosalicílico-5 tópico e prostaglandina E2 gel.31 O sucralfato e o amlexanox podem diminuir a duração dos sintomas e aumentar o tempo de remissão da EAR.22,31,39 A cimetidina também pode ter sucesso terapêutico.31
TERAPIAS SISTÊMICAS
Imunossupressão sistêmica é algumas vezes necessária em vista da eficácia limitada dos agentes tópicos, quando a dor é intensa e/ou quando a permanência da úlcera é longa.31 O agente mais comumente usado é o corticóide. Outras drogas que são utilizadas incluem: a ciclosporina, a colchicina, a pentoxifilina, a dapsona, e a talidomida. O uso destes agentes no período prodrômico, pode abortar a formação das úlceras.22,24
CORTICOSTERÓIDES
A prednisona é um corticóide efetivo que tem sido usado com sucesso há vários anos para tratamento de EAR, tanto isoladamente quanto combinado com corticóides tópicos e analgésicos. Tem mostrado eficácia e segurança em crianças e adultos com SIDA ou HIV+ que tenha EAR maior debilitante ou úlceras aftosas-like não específicas. Pode-se utilizá-lo por um período curto, 4 a 5 dias com 60-80mg/dia, ou por mais de uma semana com redução gradativa. Esse regime pode ser associado ao corticóide tópico, injeção intralesional de acetonida de triancinolona e analgésicos (como lidocaína gel, anti-inflamatório não esteroidal ou narcóticos). Existe chance do desenvolvimento de candidíase oral e se ocorrer deve-se tratar com agentes antifúngicos apropriados.20,22
LEVAMISOLE
O levamisole pode ser utilizado pois promove quimiotaxia dos leucócitos e aumento da atividade fagocitária dos neutrófilos. Em doses pequenas ele pode potencializar a resposta imune, restaurando a reatividade em pacientes anérgicos ou em doses altas agem como um imunossupressor.30 Em 1980, Miller relatou o uso de levamisole para EAR com diminuição da incidência e do número das úlceras. Algumas vezes ocorre redução significativa da duração e tamanho das lesões.30 Pode ser administrado por 2 semanas numa dosagem de 150 mg/dia, dividido em 3 doses por 3 dias, seguido de um período de 11 dias sem a droga. Este esquema pode ser continuamente repetido por pacientes com exacerbações freqüentes. Os surtos se tornam infreqüentes. Se ocorrer insônia, náuseas, odinofagia ou tonteiras, hiperosmia, disgeusia e agranulocitose a dose pode ser reduzida para 100 ou 50 mg/dia.5
COLCHICINA
A colchicina possui eficácia clínica em alguns pacientes com EAR pode ser utilizada em 1,5mg/dia por 2 meses, causando redução da dor e freqüência das úlceras. Os pacientes podem apresentar dor abdominal ou diarréia. Seu uso por tempo prolongado induz infertilidade em pacientes jovens. Em alguns casos a combinação de colchicina com talidomida trouxe benefícios na EAR.30,31,47
PENTOXIFILINA
Resultados de estudos abertos revelam que o uso da pentoxifilina (400mg 3x/dia, durante 1 mês) pode levar a redução do número de EAR por mais de 9 meses. Contudo, o resultado de um recente estudo não confirma que a pentoxifilina reduz a recorrência de EAR após a suspensão da terapia. Esta droga bloqueia a aderência dos neutrófilos e antígenos específicos para a ativação dos linfócitos T.20,30
DAPSONA
Segundo Popovsky e Camisa, a dapsona foi útil para a supressão da EAR. Esta experiência foi sustentada em um estudo de Ghate e Jorrizo.30 Pacientes acometidos devem dosar a glicose-6-fosfato desidrogenase antes do tratamento. Os indivíduos que apresentarem deficiência desta enzima não poderão utilizar a dapsona pelo risco de anemia hemolítica severa. Doses de 100 a 200 mg/dia são necessárias para induzir a remissão. É recomendado associar a dapsona uma vitamina E antioxidante, 800 IU/dia para reduzir o grau de hemólise.30
TALIDOMIDA
A talidomida é um sedativo hipnótico introduzido em 1950 e retirado de circulação devido a sua teratogenicidade. Hoje, foi reintroduzido seletivamente para uso no manejo de doenças inflamatórias ou imuno-mediadas. Tem sido sugerido que promove a inibição da produção do fator de necrose tumoral- . Permanece sendo o mais efetivo agente no tratamento da EAR. Promoveu remissão em quase 50% dos pacientes tratados em um estudo randomizado.22,31 Estudos abertos e duplo-cego mostraram eficácia também em pacientes HIV+ com lesões orais.6,31,49 Considerações sérias devem ser feitas quanto as reações adversas da talidomida, como: sedação, neuropatia, diminuição da libido, rash cutâneo, neutropenia, constipação, e teratogenicidade.6,20,22,31 A dose de talidomida proposta no tratamento da EAR severa é de 100mg/dia.14,30,46
OUTROS AGENTES
Doses baixas de interferon alfa humano (IFN-alfa) 1200 UI/dia para bochechos podem induzir a remissão das lesões em EAR menores. Pacientes HIV positivos com gengivite e EAR severa podem se beneficiar pelo uso de IFN-alfa oral, 150 UI/dia, isolado ou combinado com AZT.30 Fator de transferência e terapia com gamaglobulina foram sugeridos como eficazes, mas estudos mais detalhados são necessários para confirmar estas observações preliminares.31
CONVERSÃO DA EAR EM FERIMENTO
Tem sido reconhecido que transformando a úlcera aftosa em ferida pode-se iniciar uma cura espontânea. Os métodos para realizar essa conversão são: biópsia, indução química (cauterização com nitrato de prata) ou térmica (ablação a laser).14,22,31 A remoção cirúrgica, debridamento, ou ablação à laser das úlceras não são técnicas práticas e não oferecem grandes vantagens.31
ConclusãoA EAR se apresenta como uma desordem bastante comum da mucosa oral, de ocorrência cosmopolita e apresentando algumas vezes caráter recorrente. Sua etiologia é multifatorial abrangendo causas locais e sistêmicas, merecendo uma investigação criteriosa que envolve, muitas vezes, várias especialidades médicas. Apesar de grandes investigações clínicas, imunológicas, hematológicas e microbiológicas, a etiologia precisa permanece obscura. Atualmente algumas pesquisas levam a crer que a EAR está associada à resposta imune da mucosa oral. A enfermidade recorrente afeta bastante a rotina do paciente às vezes incapacitando-o para suas atividades laborativas. Merece então, muita atenção dos profissionais de saúde envolvidos no tratamento e controle da mesma. A terapêutica não é específica sendo importante o tratamento das doenças sistêmicas quando estas forem a causa da EAR. Vários medicamentos têm sido usados para o controle das lesões e podem ser usados topicamente ou por via sistêmica, sendo por vezes de eficácia limitada.
Referências Bibliográficas1. AMADOR, V.A.R.; PEDRAZA, L.E.; TOPETE, R.O. - Frequency of oral conditions in a dermatology clinic. International journal of Dermatology, vol. 39: 501-05, 2000.
2. AXELL, C. & HENRICSSON, V. - Association between recurrent aphthous ulcers and tobacco habits. Journal of Dental Research, 93: 239-42, 1985.
3. BAUGHMAN, R.A. - Recurrent aphthous stomatitis vs. recurrent herpes: do you know the difference? J. Ala. Dent. Assoc, vol.80(1): 26-32, 1996.
4. BOULINGUEZ, S.; CORNEE-LEPLAT, I.; BOUYSSOU-GAUTHIER, M.L.; BEDANE, C.; BONNETBLANC, J. M. - Analysis of the literature about drug-induced aphthous ulcers. Ann. Dermatol. Venereol, vol.127(2): 155-58, 2000.
5. BURRUANO, F.; TORTORICI, S. - Stomatite aftosa major (malattia di Sutton). Etiopatogenesi, quadri istologici ed aspetti clinici. Minerva Stomatol, vol.49(1-2): 41-50, 2000.
6. CALABRESE, L.; FLEISCHER, A.B. - Thalidomide: current and potential clinical applications. Am. J. Med., vol.108(6): 487-95, 2000.
7. CARPENTER, W.M.; SILVERMAN , S. - Over-the-counter products for oral ulcerations. J. Calif. Dent. Assoc., vol.26(3): 199-201, mar 1998.
8. CHUNG, J.Y.; RAMOS-CARO, F.A.; FORD, M.J.; MULLINS, D. - Recurrent scarring ulcers ofthe oral mucosa. Sutton disease (periadenitis mucosa necrotica recurrens). Arch. Dermatol., vol.133(9): 1162-3, 1165-6, 1997 sep.
9. CLAESSEN, F.A.; VOS, M.J.; SIMOONS-SMIT, A.M.; DEBETS-OSSENKOPP, Y.J.; PERENBOOM, R.M. - Manifestaties van histoplasmose. Ned Tijdschr Geneeskd, vol.144(25): 1201-5, 2000.
10. EVERSOLE, L.R. Diseases of the oral mucous membranes In: MILLARD, D. & Mason, D.K., eds. World Workshop on Oral Medicine. Chicago: Year Publishes, 54-121, 1989.
11. EVERSOLE, L.R. - Immunopathogenesis of oral lichen planus and recurrent aphthous stomatitis.Seminars in Cutaneous Medicine and Surgery, vol.16(4):284 -294,1997.
12. FEDER, H.M. - Periodic fever, aphthous stomatitis, adenits: a clinical review of a new syndrome. Curr. Opin. Pediatr.,vol.12(3): 253-6, 2000.
13. FICARRA, G. - Oral ulcers in HIV- infected pacients: na update on epidemiology and diagnosis. Oral Disease, 3 suppl 1: s183-9,1997 may.
14. FILHO, A.C.N.N.; BETTEGA, S.G.; LUNEDO, S.; GORTZ, F.; MAESTRI, J.E.; ABICALAFFE, M.D. - Estomatite Aftóide Recidivante: Revisão e Proposta de Protocolo no seu Atendimento. Arquivos da Fundação Otorrinolaringologia, vol.3(4): 172-6, 1999.
15. FRANCES, C. - Dermato-mucosal manifestations of Behcet´s disease. Ann. Med. Interne, vol.150(7): 535-41, 1999 nov.
16. GREENSPAN, D.; GREENSPAN, J.S. - HIV-related oral disease. Lancet, vol.348(9029): 729-33, 1996.
17. GURANSKA, N.; URBANIAK, B.; LEWKOWICZ,P.; TCHORZEWSKI, H. - Recurrent aphthous ulcers: the etiology with special reference to immunological theories. Pol. Merkuriusz Lek, vol.8(44): 113-17, 2000.
18. HEFT, M. & WRAY, D. - Anxiety levels in recurrent aphthous stomatitis (RAS) patients. Journal of Dental Research. 39: 212-18, 1982.
19. HORNSTEIN, O.P. - Aphthae and aphthous lesions of the mouth mucosa. HNO, vol.46(2): 102-11, 1998.
20. LACOSTA NICOLAS, J.L.; MARTINEZ INIGUEZ, J.C. - Treatment of recurrent aphthous stomatitis: A bibliografic review. Rev. Clin. Esp., vol.198(4): 234-36, 1998.
21. LEHNER, T. - Progress report: oral ulceration and Behçet's syndrome. Gut. 18: 491-511, 1977.
22. MacPHAIL, L. - Topical and Systemic Therapy for Recurrent Aphthous Stomatitis. Seminars in Cutaneous Medicine and Surgery, vol. 16(4): 301-7, 1997.
23. MacPHAIL, L.A.; GREESPAN, J. S. - Oral ulceration in HIV infection: investigation and pathogenesis. Oral Disease, 3 suppl 1: s190-3, may 1997.
24. McBRIDE, D.R. - Management of aphthous ulcers. Am. Physician, vol.62(1): 149-54, 160, 2000.
25. McCULLOUGH, M.J.; FIRTH, N.A.; READE, P.C. - Human immunodeficiency virus infection: a review of mode of infection, pathogenesis, disease course, and the general and clinical manifestations. Aust. Dent. J., vol.42(1): 30-7, feb 1997.
26. MEDINA, L.M.; RUBIO, J.L.C.; GARCIA, E.T.; CENTENO, N.O. - Utility of HLA Typing in the Differencial Diagnosis of Severe Aphthosis and Behcet's disease. Dermatology, 280-1, 2000.
27. MIZIARA, I.D. - Estomatite Aftóide Recidivante. Revista Brasileira de Otorrinolaringologia, vol.61(5): 418, 1995.
28. MURRAY, L.N.; AMEDEE, R.G. - Recurrent aphthous stomatitis. J. La. State Med. Soc., vol.152(1): 10-4, jan 2000.
29. PETERSEN, M.J.; BAUGHMAN, R.A. - Recurrent aphthous stomatitis: primary care management. Nurse Pract., vol.21(5): 36-40, 42, 47, may 1996.
30. POPOVSKI, J.; CAMISA, C. - New and emerging therapies for diseases of the oral cavity. Dermatologic clinics, vol.18(1):113-25, 2000.
31. PORTER, S.R.; HEGARTY, A.; KALIAKATSOUu, F.; HODGSON,T.A.; SCULLY, C. - Recurrent Aphthous Stomatitis. Clinics in Dermatology, vol. 18: 569-578, 2000.
32. PORTER, S.R. & SCULLY, C. - Aphthous stomatitis - an overview of aetiopathogenesis and mamagement. Clinical and Experimental Dermatology, 16: 235-43, 1991.
33. PORTER, S.R. & SCULLY, C. - Primary immunodediciency. In: JONES, J.H. & MASON, D.K., eds. Oral Manifestations of Systemic Disease. London: Balliere Tindall, 112-62, 1990.
34. PORTER, S.R.; SCULLY, C.; FLINT, S.R. - Haematological status in recurrent aphthous stomatitis compared with other oral disease. Oral Surgery, Oral Medicine, Oral Pathology. 66: 41-4, 1988.
35. PORTER, S.R.; SCULLY, C.; PEDERSEN, A. - Recurrent aphthous stomatitis. Crit. Rev. Oral Bil. Med.,vol.9(3): 306-321, 1998.
36. REES, T. D.; BINNIE, W.H. - Recurrent aphthous stomatitis. Dermatol. Clin., vol.14(2):243-56, apr. 1996.
37. REICHART, P.A. - Oral ulcerations in HIV infection. Oral Disease, 3 suppl 1: s180-2, may 1997.
38. ROGERS III, R.S. - Recurrent Aphthous Stomatitis: Clinical Characteristics and Associated Systemic Disorders. Seminars in Cutaneous Medicine and Surgery, vol. 16(4): 278-83, 1997.
39. ROGERS III, R.S. - Recurrent Aphthous Stomatitis: Clinical Characteristics and Evidence for an Immunopathogenesis. The Journal of Investigative Dermatology, vol.69: 499-509,1977.
40. ROGERS, R.S. - Recurrent aphthous stomatitis in the diagnosis of Behcet´s disease. Yonsei Med. J., vol.38(6): 370-379, 1997 dec.
41. SCULLY, C.; PORTER, S.R. - Aphthous Stomatitis: an overview of aetiopathogenesis and management. Clinical and Experimental Dermatology, vol.16: 235-43, 1991.
42. SCULLY, C.; YAP, P.; BOYLE, P. - IgE and IgD concentrations in pacients with recurrent aphthous stomatitis. Arch Dermatol.,(119): 31-4, 1983.
43. SHIP, J.A. - Recurrent aphthous stomatitis. An update. Oral Surg. Oral Med. Oral Pathol. Oral Radiol. Endod., vol.81(2):141-47, feb 1996.
44. SIEGEL, M.A. - Strategies for management of commonly encountered oral mucosal disorders. J. Calif. Dent. Assoc., vol.27(3): 210-12, 215,218-19 passim, 1999.
45. SILVA, M.R.; FERNANDES, N.C. - Afecções das Mucosas e Semimucosas. JBM , vol. 80(3): 50 - 66, 2001.
46. TORRAS, H.; LECHA, M.; MASCARO, J.M. - Thalidomide in the Treatment of Recuirrent, Necrotic, and Giant Mucocutaneous Aphthae and Aphthosis. Arch. Dermatol., vol. 115: 636-37, 1979.
47. TÜZÜN, B.; TÜZÜN, Y.; WOLF, R. - Oral Disorders: Unapproved Treatments or Indications. Clinics in Dermatology , vol. 18: 197-200, 2000.
48. UETA, E.; UMAZUME, M.; YAMAMOTO, T.; OSAKI, T. - Leukocyte dysfunction in oral mucous membrane diseases. J. Oral Pathol. Med.,(22):120-5, 1993.
49. WEIDLE, P.J. - Thalidomide for aphthous ulcers in pacients infected with the human immunodeficiency virus. Am. J. Health Syst. Pharm., vol.53(4): 368, 371-2, 378, feb 1996.
50. WOO, S.B.; SONIS, S.T. - Recurrent aphthous ulcers: a review of diagnosis and treatment. J. Am. Dent. Assoc., vol.127(8): 1202-13, aug 1996.
51. WORMSER, G.P.; MACK, L.; LENOX, T. et. al. Lack of effect of oral acyclovir on prevention of aphthous stomatitis. Otolaryngology and Head and Neck Surgery. 98: 14-7, 1988.
* Coordenadora do Curso de Aperfeiçoamento em ORL da Clinica Professor José Kós.
Membro do Staff da Clinica Professor José Kós.
** Residente do segundo ano do Curso de Aperfeiçoamento da Clinica Professor José Kós.
*** Residente do primeiro ano do Curso de Aperfeiçoamento da Clinica Professor José Kós.
Endereço para correspondência: A/c Dra. Paula Moreno Fraiha
Rua: Padre Elias Gorayeb, 15/ 606
Tijuca - Rio de Janeiro - RJ
Cep: 20520-140


