INTRODUÇÃOA Síndrome do respirador bucal ou oral (SRO) é caracterizada pela substituição do padrão de respiração exclusivamente nasal por um padrão de suplência oral ou misto. Comprometimentos de ordem funcional, estrutural, postural, biomecânico, oclusal e de comportamento estão envolvidos nesta síndrome1,2.
A alteração do padrão respiratório pela SRO implica em necessidades posturais adaptativas3. Para facilitar a passagem do fluxo aéreo pela cavidade oral, o indivíduo anterioriza a cabeça e estende o pescoço. Dessa forma, aumenta a passagem de ar pela faringe, reduzindo a resistência de vias aéreas4,5. Esta adaptação desencadeia um desequilíbrio de forças musculares, que implica em alteração de todo o eixo postural, com desorganização das cadeias musculares. Ocorre diminuição da atividade do diafragma e hipoatividade da musculatura abdominal, dificultando o sinergismo entre estes dois músculos6.
O padrão oral também é responsável pela inibição dos nervos aferentes nasais (nervo autonômico e simpático trigeminal). Estes atuam na regulação da profundidade da respiração e calibre das vias aéreas. O bloqueio nasal resulta no aumento da resistência, diminuição da complacência pulmonar, afetando a expansão torácica com ventilação alveolar inadequada7.
Acredita-se que a desorganização da postura, que tem início na coluna cervical, diminui o trabalho diafragmático, que resulta em menor expansibilidade torácica. Estas adaptações provocam prejuízo na ventilação pulmonar, com consequente reflexo na capacidade ao exercício8,9. Todas estas alterações que a criança respiradora oral (RO) pode apresentar ainda são pouco exploradas na literatura.
Como a SRO pode refletir em consequências para a função pulmonar, é importante conhecer e identificar suas repercussões em todos os sistemas, pois o diagnóstico precoce possibilita intervenções mais eficazes para evitar a extensão do comprometimento.
O objetivo deste estudo foi avaliar a tolerância ao exercício submáximo, força muscular respiratória e padrão postural em crianças respiradoras orais (RO), comparadas com respiradoras nasais (RN).
MÉTODOA amostra foi composta por todas as crianças entre 8 e 11 anos, recrutadas do período matutino da Escola Municipal de Ensino Fundamental D. Ana José Bodini Januário em Hortolândia, região metropolitana de Campinas (SP). Esta faixa etária foi escolhida pela capacidade de compreensão dos testes aplicados e pelo fato de serem recrutados de alunos do primeiro ao quarto ano do ensino fundamental (Figura 1).
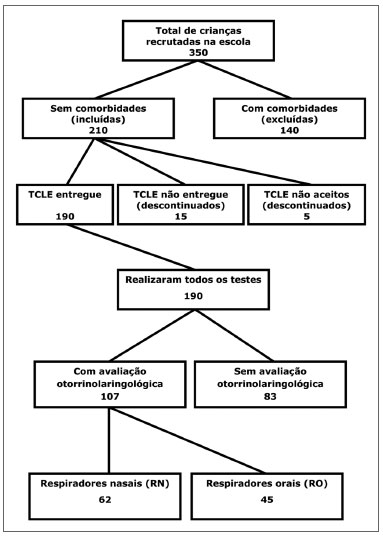
Figura 1. Triagem amostral. TCLE - Termo de Consentimento Livre e Esclarecido.
Critérios de inclusão: crianças RO ou RN sem as comorbidades definidas como fatores de exclusão.
Critérios de exclusão: índice de massa corporal maior que o percentil 95, asma, doenças respiratórias crônicas, distúrbios neurológicos, ortopédicos, cardiopatias e cirurgia adenoamigdaliana prévia.
Foram avaliadas pela equipe médica do Departamento de Otorrinolaringologia do Hospital das Clínicas da UNICAMP e classificados em dois grupos: respiradores orais (RO) e respiradores nasais (RN). O diagnóstico foi confirmado por meio de exame otorrinolaringológico e de questionário respondido pelos pais, com questões referentes à história da saúde da criança, especialmente sobre o tipo de respiração (oral ou nasal), início do quadro e presença de rinite (Figura 1).
As crianças foram submetidas à avaliação postural pelo Teste de Nova York (TNY) e à avaliação da força muscular respiratória pela pressão inspiratória máxima (PImáx) e da pressão expiratória máxima (PEmáx). Logo após, realizou-se o teste de caminhada de seis minutos (TC6). Estas avaliações foram realizadas por fisioterapeutas previamente treinadas, sendo cada teste realizado sempre pela mesma profissional, que atuava de forma cega em relação aos resultados dos outros testes.
O TNY é um método objetivo de avaliação postural que contempla 13 segmentos corporais10. Apresenta um sistema de pontuação que permite uma análise quantitativa com poder de classificação da desordem postural avaliada. A postura é classificada como grave, moderada e normal11. Após o exame, os sujeitos foram classificados como tendo postura global normal ou alterada e postura cervical normal ou alterada.
As medidas de PImáx e PEmáx foram obtidas com um manovacuômetro MV-120 (Ger-Ar-SP Com. Equip. Ltda.) com o uso de uma traqueia-conector com orifício de um milímetro de diâmetro na extremidade proximal para escape de ar e bocal de plástico de dois centímetros de diâmetro interno12. Foram realizadas três avaliações, considerando-se o maior valor como resultado final.
Após um repouso de 15 minutos, realizou-se o TC6 seguindo-se as recomendações da American Thoracic Society13.
As crianças foram instruídas com uma demonstração prévia dos testes a serem realizados. Pela voz de comando da avaliadora, estas foram incentivadas a realizar seus esforços máximos.
Os dados foram processados com o software SPSS 16.0 (SPSS Inc., Chicago, IL, USA). Para análise da distância percorrida no TC6, empregou-se o teste t de Student, enquanto para o PImáx e PEmáx, o teste de Mann-Whitney. Para avaliar a associação entre variáveis qualitativas, empregou-se o teste do qui-quadrado. Determinou-se a razão de chances prevalente e seu intervalo de confiança de 95% com o software Epi-Info versão 6.04d (Center for Disease Control & Prevention, USA). Adotou-se o nível de significância de 5%.
O projeto foi submetido e aprovado pelo Comitê de Ética em Pesquisa da Faculdade de Ciências Médicas da UNICAMP (nº 849/2008). Antes do início do estudo, todas as crianças tiveram o Termo de Consentimento Livre e Esclarecido assinado pelos pais ou responsáveis.
RESULTADOSForam incluídas no estudo 107 crianças, sendo 45 (42,0%) RO e 62 (58,0%) RN, com média de idade de 9,8 ± 0,9 e 9,6 ± 0,9 anos (
p=0,365) respectivamente (Figura 1). No grupo RO, 29 (64,5%) eram do sexo masculino e 16 (35,5%) do feminino e, no grupo RN, 23 (37,1%) e 39 (62,9%) respectivamente (
p=0,005). Não houve diferença entre os dois grupos quanto à etnia (
p=0,807), peso (
p=0,281), altura (
p=0,958) e índice de massa corporal (
p=0,157).
Alterações da postura global foram observadas em 18 (40,0%) no grupo RO e 33 (53,2%) no grupo RN (RCP=0,59 [IC95%:0,25 - 1,37],
p=0,176). Os dados são apresentados na Tabela 1.
A alteração da postura cervical ocorreu em 36 (80,0%) no grupo RO e 30 (48,4%) no grupo RN (RCP=4,27 [IC95%:1,63 - 11,42],
p < 0,001) (Tabela 2).
A média da PImáx foi menor no grupo RO (45,0 ± 19,6 x 62,0±22,7;
p<0,001), da mesma forma, a média da PEmáx também foi menor no grupo RO (47,3 ± 17,2 x 58,8 ± 22,3;
p=0,008). Não houve diferença entre os grupos quanto à distância percorrida (DP) no TC6 (
p=0,576) (Tabela 3).
Ainda na Tabela 3, observou-se maior média da PEmáx no grupo que apresentava alteração de postura global em relação ao grupo com postura normal (58,9 ± 22,0 x 49,5 ± 19,2;
p=0,016). Não houve diferença entre as médias de PImáx (
p=0,070) e distância percorrida no TC6 (
p=0,763). Com relação à postura cervical, não houve diferença entre as médias dos grupos com alteração e normal.
Não observamos diferença nas médias da PIMáx, PEmáx e distância percorrida quando consideramos a presença de alteração postural global no grupo RO. Entretanto, no grupo RN, os sujeitos com alteração da postura global apresentaram maior média de PImáx (67,4-20,4 x 55,9-24,0;
p=0,048). Os dados estão dispostos na Tabela 4.
No grupo RO, não se observou diferença entre as médias de PImáx, PEmáx e distância percorrida nos grupos com alteração e postural cervical normal. No entanto, no grupo RN, as médias de PImáx (70,8 ± 19,1 x 53,7 ± 22,9;
p=0,003) e PEmáx (67,6 ± 22,0 x 50,5 ± 19,4;
p=0,004) foram maiores no grupo com alteração postural (Tabela 4).
A distribuição de PImáx, PEmáx e TC6 em relação ao tipo de respiração, nos indivíduos com alteração de postura cervical também pode ser vista na Tabela 4. Médias menores de PImáx (44,2 ± 20,2 x 70,8 ± 19,1;
p<0,001) e PEmáx (46,5 ± 17,5 x 67,7 ± 22,1;
p<0,001) foram verificadas no grupo RO. Em relação à distância percorrida no TC6, não houve diferença entre os grupos (
p=0,959).
DISCUSSÃOEste estudo avaliou a capacidade de exercício submáximo, postura corporal, força muscular respiratória (FMR) em crianças com SRO. Não foram encontrados na literatura, até o presente momento, trabalhos que envolvessem todas estas variáveis.
Nossa pesquisa mostrou maior prevalência de RO no sexo masculino. Este fato também foi observado por outros autores2,14. Meninos apresentam menor calibre das vias aéreas e maior prevalência de rinite alérgica, considerada uma das principais causas da SRO15.
McEvoy & Grimmer16 citam que, entre 7 e 12 anos de idade, a postura da criança muda como forma de adaptar as novas proporções do corpo. Penha et al.17 analisaram a postura corporal de escolares saudáveis de 7 a 10 anos de idade e encontraram uma frequência alta de alterações posturais. Nesta idade, compensações posturais estão ocorrendo, até que todo o desenvolvimento corporal esteja completo. Considerando que a amostra do nosso estudo englobou a mesma faixa etária do estudo de Penha et al., a ausência de diferença significante em relação à postura global entre os dois grupos pode ser decorrente de alterações posturais em ambos.
Pelo TNY, avaliou-se a postura corporal global e especificamente a postura da cabeça. A posição da cabeça anteriorizada é uma combinação da flexão da coluna cervical baixa e extensão da coluna cervical alta, sendo esta a primeira compensação postural adotada pelo RO4,18. Acredita-se que a alteração, que tem início na cabeça, provoca um desencadeamento em cascata das outras estruturas do corpo19-21.
Alguns trabalhos avaliaram a postura corporal de indivíduos RO, sendo consensual a inclinação anterior da cabeça como principal alteração19-24. Este achado é compatível com o que foi verificado no corrente estudo, no qual se observou associação entre padrão respiratório oral e alteração da coluna cervical, sendo que o risco de ter cabeça anteriorizada é quatro vezes maior em RO.
A análise da mecânica respiratória, avaliada pelas pressões respiratórias máximas, mostrou médias inferiores no grupo RO em relação aos RN.
A SRO altera a biomecânica respiratória pela adoção da cabeça anteriorizada com contração ineficaz do diafragma e dos músculos abdominais. Além disso, um menor esforço respiratório exigido pela RO, assim como a inibição de nervos aferentes nasais, reflete no uso insatisfatório da musculatura respiratória e progressivo enfraquecimento muscular6,25.
Num estudo no qual foi avaliado a PImáx de 37 crianças com aumento do volume de tonsilas, encontraram-se médias menores em relação ao grupo controle (RN), corroborando com valores do nosso estudo25. No entanto, a média dos valores encontrados no estudo de Pires et al.26 foram menores comparados com esta pesquisa (14,60 ± 7,33 x 45,0 ± 19,5 cmH
2O no grupo RO e 27,58 ± 4,7 x 62,0 ± 22,7 cmH
2O nos RN). Fatores como: pequenas amostras e diferenças em relação a sexo e idade, variações nos padrões de estímulo e motivação e participantes recrutados de ambientes distintos (comunidade x hospitalar) podem ter influenciado nessa diferença de resultados.
Ainda analisando a FMR em RO, estudo avaliando o perímetro torácico de crianças RO encontrou menores valores em relação ao grupo RN26. Este achado pode ser explicado pela expansibilidade diminuída, comprometendo a atividade da musculatura respiratória. A diminuição da excursão diafragmática encontrada no estudo de Yi et al.23 também é um achado que reforça a alteração de mecânica ventilatória nesta síndrome, encontrada também em nosso estudo.
Não houve diferença das médias de PImáx e PEmáx entre as posturas tanto global como cervical em RO. Já nos RN, observou-se que quanto pior a alteração da postura da cabeça, maiores os valores de PImáx e PEmáx. Outra diferença encontrada nos RN foi que aqueles que apresentavam alteração postural global obtinham valores maiores de PImáx. Estes dados sugerem que os RN utilizam estas alterações como forma de compensação, atingindo valores maiores de PImáx e PEmáx do que aqueles com postura cervical e global normal. Já os RO parecem ter um maior comprometimento postural, não tendo disponíveis maiores recursos compensatórios para a realização das manobras.
Alguns estudos avaliaram a função cardiorrespiratória de indivíduos em condições que induziam a RO27-30. Ribeiro & Soares27 observaram valores de alguns índices espirométricos abaixo do predito (Fluxo Expiratório Forçado 25%-75% e Ventilação voluntária máxima), caracterizando um distúrbio ventilatório do tipo obstrutivo em RO em sua maioria de leve a moderado. Este fato remete ao comprometimento estendido para a árvore brônquica, sendo que o aumento da resistência nasal modifica a pressão intratorácica com diminuição do volume pulmonar.
No estudo de Melissant et al.30, induziu-se uma obstrução de vias aéreas superiores durante o exercício, sendo observada diminuição da ventilação-minuto e na eliminação de gás carbônico. Indivíduos tiveram como resposta a hipoventilação, hipóxia e hipercapnia.
Apesar das possibilidades de repercussão da RO na capacidade de exercício, em nosso estudo a DP pelo TC6 não obteve diferença entre os grupos RO e RN.
Outros estudos que utilizaram o TC6 na população pediátrica apresentaram diferença nas características antropométricas (idade, sexo, altura, peso e índice de massa corporal) entre as amostras, recrutamento amostral obtido de ambiente hospitalar, diferentes métodos para realização do TC6, avaliação em patologias distintas, que dificultaram comparações com nosso estudo31,32. Importante relatar que diferenças na metodologia e descrição dos testes de caminhada impossibilitam a comparação entre os estudos e influenciam na interpretação clínica destes.
É consenso que muitos fatores afetam a DP pelo TC6, tanto de forma negativa (estatura baixa - membros inferiores curtos, idade avançada, alto peso corporal, sexo feminino, cognição prejudicada, corredores menores, sendo necessárias mais voltas e doenças crônicas de ordem respiratória, cardiovascular e ortopédica) como positivamente (estatura alta, sexo masculino, grande motivação, treinamento realizado antes do teste, determinadas medicações e suplemento de oxigênio)13.
Considerando estes fatores, o grupo RO apresentou uma proporção maior de meninos, o que pode ter contribuído no aumento da média da distância percorrida. O sexo feminino apresenta capacidade vital, fluxos expiratórios máximos diminuídos e uma menor superfície de difusão. Estas diferenças podem ter um efeito integrado na resposta ventilatória, no trabalho muscular respiratório e nas trocas gasosas durante o exercício. Com este aumento da limitação ao fluxo expiratório e do trabalho respiratório, a tolerância ao exercício torna-se menor nas mulheres33. A predominância masculina no grupo RO pode ter superestimado os valores da DP pelo TC6.
Importante ressaltar que o uso de um teste cardiopulmonar máximo poderia ter sido mais sensível para detectar alguma disfunção, já que o TC6 é indicado para patologias e disfunções mais limitantes, porém de maior facilidade de execução.
Analisando-se apenas indivíduos com alteração postural, o estudo mostra valores de PImáx e PEmáx diminuídos no grupo RO, sugerindo que a RO tem maior influência na biomecânica respiratória do que o fato de apresentar alteração postural da coluna cervical.
Diante das variáveis estudadas, há evidências de que a RO atinge de modo concomitante a postura e FMR, sendo proporcional o comprometimento postural e do sistema respiratório, sem repercussões na tolerância ao exercício. A longo prazo, o prejuízo na mecânica ventilatória pode ser reforçado pela postura alterada com possibilidade de contribuir negativamente na capacidade de exercício.
Estudos com maior tamanho amostral, faixas etárias maiores, recrutamento de crianças de ambiente hospitalar ou de clínica, uso de um teste cardiopulmonar máximo e com delineamento longitudinal podem esclarecer melhor estas relações, ainda pouco exploradas na literatura. Diante destas alterações, observamos a importância de uma intervenção precoce tanto no sistema músculo-esquelético quanto respiratório. Métodos de avaliação específicos são necessários para melhor elucidar as inúmeras repercussões desencadeadas pela SRO.
CONCLUSÃOEm relação ao grupo estudado, crianças RO apresentaram maiores chances de alterações da postura cervical e diminuição da força muscular respiratória quando comparadas com crianças RN.
REFERÊNCIAS BIBLIOGRÁFICAS1. Valera FCP, Travitzki LVV, Mattar SEM, Matsumoto MAN, Elias AM, Anselmo-Lima WT. Muscular, functional and orthodontic changes in pre school children with enlarged adenoids and tonsils. Int J Pediatr Otorhinolaryngol. 2003;67(7):761-70.
2. Barros JRC, Becker HMG, Pinto JA. Evaluation of atopy among mouth-breathing pediatric patients referred for treatment to a tertiary care center. J Pediatr (Rio J). 2006;82(6):458-64.
3. Lessa FCR, Enocki C, Feres MFN, Valera FCP, Lima WTA, Matsumoto MAN. Influência do padrão respiratório na morfologia craniofacial. Rev Bras Otorrinolaringol. 2005;71(2):156-60.
4. Aragão W. Aragão's function regulation, the stomatognathic system and postural changes in children. J Clin Pediatr Dent. 1991;15(4):226-30.
5. Huggare JA, Laine-Alava MT. Nasorespiratory function and head posture. Am J Orthod Dentofacial Orthop. 1997;112(5):507-11.
6. Lima LCO, Barauna MA, Sologurem MJJ, Canto RST, Gastaldi AC. Postural alterations in children with mouth breathing assessed by computerized biophotogrammetry. J Appl Oral Scienc. 2004;12(3):232-7.
7. Weimert T. JCO/interviews Dr. Thomas Weimert on airway obstruction in orthodontic practice. J Clin Orthod. 1986;20(2):96-104.
8. Corrêa ECR, Bérzin F. Mouth Breathing Syndrome: cervical muscles recruitment during nasal inspiration before and after respiratory and postural exercises on Swiss Ball. Int J Pediatr Otorhinolaryngol. 2008;72(9):1335-43.
9. Ogura JH. Fundamental understanding of nasal obstruction. Laryngoscope. 1977;87(8):1225-32.
10. Althoff SA, Heyden SM, Robertson LD. Posture screening: a program that works. J Phys Educ Rec Dance. 1988;59(8):26-32.
11. Santos JB, Moro ARP, César MR, Reis PF, Luz JD, Reis DC. Descrição do método de avaliação postural de Portland State University. Fisioter Brasil. 2005;6(5):392-5.
12. American Thoracic Society. ATS/ERS statement on respiratory muscle testing. Am J Respir Crit Care Med. 2002;166(4):518-624.
13. American Thoracic Society. ATS/ERS Statement: guidelines for the six-minute walk test. Am J Respir Crit Care Med. 2002;166(1):111-7.
14. Di Francesco RC, Passerotii G, Paulucci B, Miniti BA. Respiração oral na criança: repercussões diferentes de acordo com o diagnóstico. Rev Bras Otorrinolaringol. 2004;70(5):665-70.
15. Rappai M, Collop N, Kemp S, de Shazo R. The nose and sleep-disordered breathing: what we know and we do not know. Chest.2003;124(6):2309-23.
16. McEvoy MP, Grimmer K. Reliability of upright posture measurements in primary school children. BMC Musculoskelet Disord. 2005;6:35.
17. Penha PJ, João SM, Casarotto RA, Amino CJ, Penteado DC. Postural assessment of girls between 7 and 10 years of age. Clinics. 2005;60(1):9-16.
18. Solow B, Siersbaek-Nielsen S, Greve E. Airway adequacy, head posture, and craniofacial morphology. Am J Orthod. 1984;86(3):214-23.
19. Cuccia AM, Lotti M, Caradonna D. Oral breathing and head posture. Angle Orthod. 2007;78(1):77-82.
20. Neiva PD, Kirkwood RN, Godinho R. Orientation and position of head posture, scapula and thoracic spine in mouth-breathing children. Int J Pediatr Otorhinolaryngol. 2009;73(2):227-36.
21. Krakauer LH, Guilherme A. Relação entre respiração bucal e alterações posturais em crianças: uma análise descritiva. Rev Dent Press Ortodon Ortopedi Facial. 2000;5(5):85-92.
22. Chaves TC, de Andrade e Silva TS, Monteiro SA, Watanabe PC, Oliveira AS, Grossi DB. Craniocervical posture and hyoid bone position in children with mild and moderate asthma and mouth breathing. Int J Pediatr Otorhinolaryngol. 2010;74(9):1021-7.
23. Yi LC, Jardim JR, Inoue DP, Pignatari SS. The relationship between excursion of the diaphragm and curvatures of the spinal column in mouth breathing children. J Pediatr (Rio J). 2008;84(2):171-7.
24. Basso DBA, Souza JA, Pasinato F, Corrêa ECR, Silva AMT. Estudo da postura corporal em crianças com respiração oral e escolares em geral. Saúde 2009;35(1):21-7.
25. Pires MG, Di Francesco RC, Grumach AS, Mello Jr JF. Avaliação da pressão inspiratória em crianças com aumento do volume de tonsilas. Rev Bras Otorrinolaringol 2005;71(5):598-602.
26. Pires MG, Di Francesco RC, Junior Mello JF, Grumach AS. Alterações torácicas secundárias ao aumento de volume de tonsilas palatinas e faríngeas. Arq Int Otorhinolaryngol 2007;11(2):99-105.
27. Ribeiro EC, Soares LM. Avaliação espirométrica de crianças portadoras de respiração bucal antes e após intervenção fisioterapêutica. Fisioter Brasil. 2003;4(3):163-7.
28. Shturman-Ellstein R, Zeballos RJ, Buckley JM, Souhrada JF. The beneficial effect of nasal breathing on exercise-induced bronchoconstriction. Am Rev Respir Dis. 1978;118(1):65-73.
29. Hallani M, Wheatley JR, Amis TC. Initiating oral breathing in response to nasal loading: asthmatics versus healthy subjects. Eur Respir J. 2008;31(4):800-6.
30. Melissant CF, Lammers JW, Demedts M. Relationship between external resistances, lung function changes and maximal exercise capacity. Eur Respir J. 1998;11(6):1369-75.
31. Gulmans VA, van Veldhoven NH, de Meer K, Helders PJ. The six-minute walking test in children with cystic fibrosis: reliability and validity. Pediatr Pulmonol. 1996;22(2):85-9.
32. Priesnitz CV Rodrigues GH, Stumpf Cda S, Viapiana G, Cabral CP, Stein RT, et al. Reference values for the 6-min walk test in healthy children aged 6-12 years. Pediatr Pulmonol. 2009;44(12):1174-9.
33. Harms CA. Does gender affect pulmonary function and exercise capacity? Respir Physiol Neurobiol. 2006;151(2-3):124-31.
1. Mestranda em Saúde da Criança e do Adolescente pela Unicamp, Fisioterapeuta.
2. Livre-docente em Pediatria pela Universidade Estadual de Campinas, Professor Associado do Departamento de Pediatria da Faculdade de Ciências Médicas/Universidade Estadual de Campinas.
3. Doutora em otorrinolaringologia pela Universidade estadual de Campinas, Professora Assistente do Departamento de Otorrinolaringologia da Faculdade de Ciências Médicas/Unicamp.
4. Doutora em Saúde da Criança e do Adolescente pela UNICAMP, Professora assistente da Universidade Estadual de Santa Catarina.
5. Doutora em Saúde da Criança e do Adolescente pela Unicamp, Coordenadora do Laboratório de Fisiologia Pulmonar do Centro de Investigação em Pediatria da Faculdade de Ciências Médicas/Unicamp.
6. Livre-docente em Pediatria pela Universidade Estadual de Campinas. Professor associado do Departamento de Pediatria da Faculdade de Ciências Médicas da Universidade Estadual de Campinas.
Universidade Estadual de Campinas.
Endereço para correspondência:
Renata Tiemi Okuro
Doutor Romeu Tórtima, 514 Apto 3. Jardim Santa Genebra II Barão Geraldo
Campinas - SP. CEP: 13084-791
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da BJORL em 20 de janeiro de 2010. cod. 7528
Artigo aceito em 10 de abril de 2011.


