INTRODUÇÃOImobilidade de pregas vocais é um termo usado para descrever a restrição do movimento das pregas vocais secundária à fixação mecânica ou ao acometimento neurológico. A mobilidade das pregas vocais pode ser reduzida ou completamente imóvel, podendo ser unilateral ou bilateral. A diferenciação entre hipomobilidade e imobilidade, unilateralidade ou bilateralidade, é muito importante na determinação da etiologia, na escolha do tratamento, bem como em relação ao prognóstico1.
O quadro clínico do paciente com Imobilidade Bilateral de Pregas Vocais (IBPV) pode ser de dois tipos: piora de estridor existente há semanas ou meses com rápida evolução para dispneia ou dispneia progressiva e gradual durante o curso de meses2, normalmente sem alterações significativas da qualidade vocal.
O diagnóstico e tratamento da IBPV têm sido temas frequentemente estudados em laringologia nas últimas décadas, com diversos trabalhos descrevendo métodos terapêuticos que permitem uma reabilitação laríngea com alto índice de sucesso3.
A IBPV é um quadro potencialmente fatal, o que exige diagnóstico imediato e preciso, seguido de tratamento adequado2. IBPV pode ser decorrente de paralisia neurogênica bilateral, fixação de articulação cricoaritenoidea, sinequia laríngea ou estenose glótica posterior (EGP)2. O diagnóstico diferencial é baseado na história clínica, nos achados fibronasofaringolaringoscópicos e na eletromiografia laríngea. Em alguns casos, o diagnóstico definitivo só é possível com a inspeção e palpação laríngeas durante microlaringoscopia. As causas específicas podem ser o trauma cirúrgico, trauma pós-intubação, neoplasias, alterações neurológicas, doenças inflamatórias e alterações psicogênicas4.
O tratamento da IBPV visa reestabelecer uma via aérea pérvia, mantendo a função esfincteriana glótica e a qualidade vocal5. As opções de tratamento cirúrgico existentes são traqueostomia, aritenoidectomia total, aritenoidectomia subtotal, cordotomia transversa e lateralização de prega vocal6, além de técnicas abertas e de reinervação7.
OBJETIVOAnalisar os métodos diagnósticos e terapêuticos dos casos de Imobilidade Bilateral de Pregas Vocais atendidos em nosso serviço.
MATERIAIS E MÉTODOSEste estudo foi avaliado e aprovado pelo Comitê de Ética em pesquisa médica, sob o protocolo 114/010. Trata-se de estudo retrospectivo com abordagem quantitativa pela revisão dos prontuários dos pacientes atendidos em nosso serviço, durante o período de 1992 a 2007, com diagnóstico fibronasolaringoscópico de IBPV. Os casos foram classificamos de acordo as categorias etiológicas: (1) decorrentes de acometimento neurológico (paralisia) e (2) decorrente de redução de diâmetro da glote posterior (estenose glótica posterior), sendo esta graduada de acordo com a classificação de Bogdasarian & Olson8 (Tabela 1).
Estabeleceu-se a etiologia de cada um dos casos, baseando-se na história clínica, exame físico e exames complementares, tais como eletroneuromiografia e tomografia computadorizada, quando necessários, e, posteriormente, comparados os fatores etiológicos com a literatura disponível.
A análise do tipo de tratamento, dependendo da etiologia, do grau e do tipo de estreitamento da via aérea superior foi realizada e o sucesso terapêutico foi considerado quando a via aérea foi mantida pérvia, com preservação da função glótica esfincteriana e da qualidade vocal.
RESULTADOSForam avaliados 35 pacientes com diagnóstico de IBPV durante o período de 1992 a 2007 em nosso serviço. Dentre esses pacientes, 18 (51,4%) eram casos de paralisia bilateral de pregas vocais (PBPV) e 17 (48,6%), de estenose glótica posterior (EGP).
Dos 18 pacientes com PBPV, quatro eram do sexo masculino e 14 do feminino. A idade média foi de 45 anos, variando de 18 a 65 anos. Quanto à etiologia da paralisia, 16 pacientes (88,9%) apresentaram IBPV após tireoidectomia, um (5,55%) por compressão extrínseca mediastinal por linfoepitelioma de rinofaringe com metástase pulmonar e um (5,55%) por lesão recorrencial durante resseção de paraganglioma de mediastino.
Dos pacientes com PBPV, 17 (94,4%) apresentavam ao exame laringoscópico IBPV em adução, estando traqueostomizados apenas quatro pacientes. Esses pacientes foram submetidos à microcirurgia de laringe sob anestesia geral, com realização de aritenoidectomia subtotal unilateral com uso de laser de CO
2, de acordo com a técnica de Remacle9, preservando uma pequena porção posterior da cartilagem aritenoide em forma de concha. Dois pacientes apresentaram formação de tecido de granulação na área da ressecção da aritenoide, havendo necessidade de revisão cirúrgica. Quatro pacientes apresentaram aspiração transitória, com resolução espontânea. Em média, houve decanulação dos pacientes previamente traqueostomizados 40 dias após a cirurgia. Apenas o paciente com paraganglioma de mediastino apresentava imobilidade de pregas vocais em abdução, tendo sido submetido à tireoplastia tipo I.
Dos 17 pacientes com EGP (Tabela 2), 13 eram do sexo masculino e quatro eram do feminino. A idade média foi 44,7 anos, variando de 9 a 74 anos. Com relação à etiologia da estenose, 15 pacientes (88,2%) apresentaram IBPV após intubação orotraqueal prolongada, um (5,9%) após radioterapia por carcinoma espinocelular de laringe e um (5,9%) após remoção de extenso papiloma laríngeo. O grau de EGP foi definido conforme a classificação de Bogdasarian & Olson8 (Tabela 1). Em 10 casos (58,8%), a EGP era do tipo II, em cinco (29,4%) do tipo III (Figura 1) e em dois (11,8%) do tipo IV (Gráfico 1).
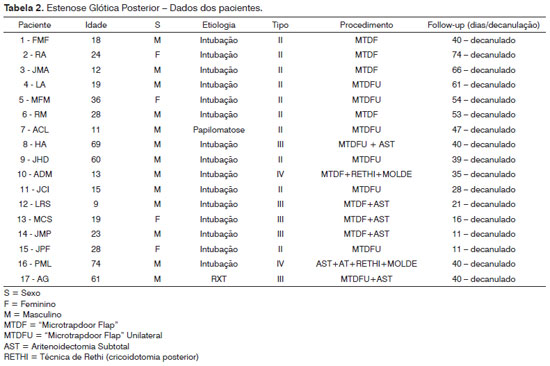
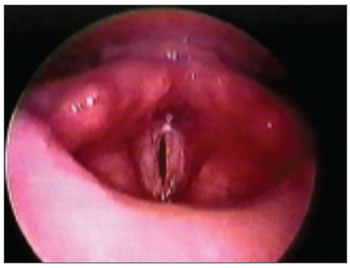
Figura 1. EGP grau III.
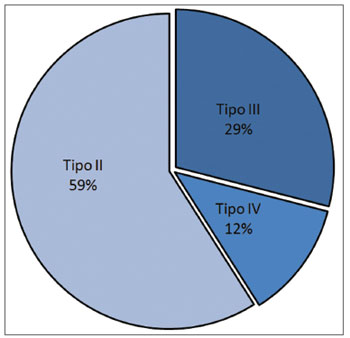
Gráfico 1. Tipo de EGP da série (Classificação Bogdasarian e Olson8).
Em oito (47%) pacientes com EGP, foi inicialmente usada a técnica do "microtrapdoor flap" (Figura 2), originalmente descrita por Dedo & Sooy10, a qual permite uma incisão na superfície superior da estenose, dissecção submucosa usando laser de CO
2, criação de um "flap" mucoso bipediculado lateralmente, com remoção da cicatriz subjacente. Em oito (47%) pacientes, usamos uma variação da técnica do "microtrapdoor flap", fazendo uma incisão vertical ao nível do processo vocal em um lado, prolongando-a através de uma incisão horizontal na superfície interaritenoidea posterior até o outro lado, fazendo um "flap" mucoso de base unilateral com forma de meia-lua. A cicatriz submucosa é facilmente vaporizada pelo uso do laser de CO
2 com "microspot" de 0,25mm, modo superpulso e potência de 5 watts. O "flap" mucoso é adelgaçado e recolocado sobre a superfície cruenta de um lado, sendo fixada com gel de fibrina no local (Tissucol
®). Esta técnica foi chamada "microtrapdoor flap" unilateral.
Figura 2. "Microtrapdoor flap" unilateral: EGP grau III.
Em cinco (29,4%) pacientes com EGP envolvendo uma das articulações cricotireoideas, foi realizada aritenoidectomia subtotal, associada ao "microtrapdoor flap", de acordo com a técnica descrita por Remacle9.
Em um paciente (6%) com EGP grave (Tipo IV), que foi previamente submetido à técnica do "microtrapdoor flap", a decanulação foi possível apenas após a realização de laringofissura, cricoidotomia posterior com ressecção do tecido cicatricial, colocação de enxerto de cartilagem e molde (técnica de Rethi)11. Um paciente (6%) com EGP tipo IV foi submetido à aritenoidectomia subtotal, seguida de aritenoidectomia total, com a técnica descrita por Ossoff12,13 em segundo tempo, com retirada de cartilagem aritenoidea e remoção de processo vocal e muscular com laringofissura e cricoidotomia posterior pela técnica de Rethi11, com colocação de molde laríngeo retirado após 18 dias.
A avaliação perceptiva da voz destes pacientes pela escala RASAT mostrou:
- os submetidos à aritenoidectomia parcial inicialmente apresentaram grau moderado de soprosidade que melhorou com a fonoterapia;
- nos submetidos à "microtrap-door flap", a qualidade vocal não apresentou piora;
- os pacientes submetidos a cirurgias mais extensas (Rethi + molde) tiveram aspereza e soprosidade moderada persistente.
Com graus de disfonia leve e moderada, todos os pacientes apresentam comunicação vocal aceitável.
DISCUSSÃOA IBPV em adução reduz o volume do espaço glótico com consequente aumento da resistência aérea, induzindo à dispneia persistente exacerbada com o esforço físico e com processos inflamatórios de via aérea superior. Como esse quadro clínico pode evoluir para insuficiência respiratória aguda, há necessidade de diagnóstico preciso e realização de medidas terapêuticas adequadas.
A IBPV é diagnosticada pelo exame fibronasofaringolaringoscópico, em que se observa ausência de movimentação de ambas as pregas vocais. Pode ser decorrente de paralisia de nervo laríngeo recorrente ou por estenose glótica posterior. São quadros que podem apresentar manifestações clínicas semelhantes e nem sempre são diferenciados apenas pelo exame endoscópico associado à história clínica. Para diagnóstico diferencial e da etiologia, indica-se a eletroneuromiografia (EMG) laríngea14. Em nosso estudo, os pacientes submetidos à EMG tiveram os potenciais de ação dos músculos tireoaritenoideos avaliados. Nos casos em que não havia alteração de potencial de ação muscular em ambos os músculos tireoaritenoideos, excluiu-se paralisia, tendo sido diagnosticada estenose glótica posterior. Quando havia alteração de potencial de ação, diagnosticou-se paralisia de nervo laríngeo recorrente.
A maioria dos estudos a respeito da etiologia da IBPV define como causa mais comum a PBPV pós-tireoidectomia15-18 (Tabela 3). Feehery19, em seu estudo, refere que poucos trabalhos foram publicados desde 1980 a respeito. Ao fazer um estudo comparando os fatores etiológicos antes e depois de 1980, notou um aumento significativo de casos de IBPV decorrentes de trauma (intubação, não cirúrgico e pós-cirúrgico sem ser tireoidectomia) e de compressão extrínseca por neoplasias (27% pós-trauma, 21% por neoplasia contra 11% pós-tireoidectomia)19. Rosenthal et al.20, em sua análise longitudinal sobre a etiologia de IBPV nos últimos 20 anos, também notaram redução da incidência de paralisia bilateral por lesão iatrogênica após cirurgia em geral. Em nosso estudo, 16 dos 35 pacientes estudados (45,7%) apresentavam IBPV pós-tireoidectomia e 15 (42,8%) após intubação prolongada, índices compatíveis com os estudos mais recentes a respeito.

Várias abordagens cirúrgicas foram propostas como tratamento de IBPV por PBPV, tais como procedimento por via externa21-25 e abordagens endoscópicas. Abordagens endoscópicas tiveram início pela aritenoidectomia com eletrocautério proposta por Thornell26 e a aritenoidectomia total com laser de CO
2, por Ossoff12. Outras técnicas conservadoras foram desenvolvidas25-29, como a aritenoidectomia subtotal de Remacle9.
Em nosso trabalho, todos os pacientes com IBPV decorrente de paralisia PBPV em adução foram submetidos à aritenoidectomia subtotal com a técnica proposta por Remacle9. Houve índice de sucesso terapêutico de 100%, com via aérea pérvia em todos os pacientes. Não foram observadas complicações pós-operatórias, apenas aspiração transitória com resolução espontânea e, em um paciente, formação de granuloma ressecado em revisão cirúrgica.
O tratamento da EGP ainda é de difícil resolução, havendo uma grande variedade de procedimentos e técnicas disponíveis, tais como dilatações endoscópicas30, injeção intralesional de corticoides8, laringofissura com cricoidotomia posterior11 ou com excisão da cicatriz com uso de enxertos de pele ou mucosa, além da colocação de moldes de diferentes tipos10,31,32.
Inicialmente, usamos a técnica do "microtrapdoor flap" realizada bilateralmente, de acordo com a técnica original de Dedo & Sooy10, em oito pacientes que apresentavam maior quantidade de tecido mucoso interaritenoideo. Em cinco, foi realizada concomitantemente aritenoidectomia subtotal, devido anquilose unilateral de articulação cricoaritenoidea. Em dois pacientes com EGP grave (tipo IV), um previamente submetido à técnica do "microtrapdoor flap" e outro à aritenoidectomia subtotal, a decanulação só foi possível após laringofissura e cricoidotomia posterior com ressecção do tecido cicatricial, colocação de enxerto de cartilagem e molde (técnica de Rethi11).
A técnica do "microtrapdoor flap" unilateral foi usada em outros oito casos de EGP, pois a incisão facilita o descolamento, dissecção e uma maior exposição da cicatriz estenótica. Esta técnica foi efetiva em 100% dos casos, sendo associada à aritenoidectomia subtotal em dois dos casos de EGP tipo III (Figura 3).
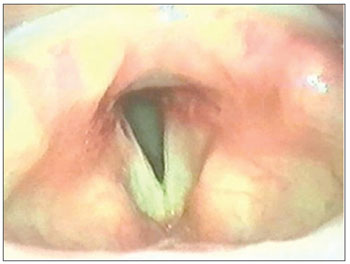
Figura 3. Pós-operatório "Microtrapdoor flap" unilateral.
Apesar dos avanços cirúrgicos e materiais da laringologia, o tratamento ideal para a IBPV ainda não foi obtido. As técnicas atuais restauram a patência da via aérea em detrimento da possível piora da função esfincteriana e certa da qualidade vocal. Linhas de pesquisa em reinervação laríngea mostram uma melhora do tônus muscular, menor atrofia e arqueamento da prega vocal, porém ainda sem melhora da mobilidade33. Outra linha de pesquisa promissora são os estimuladores implantáveis, que promovem um uma manutenção da mobilidade com manutenção do padrão vocal, porém apenas apresentam resultados em pesquisas experimentais34.
Por se tratar de um estudo retrospectivo, análises quantitativas e qualitativas mais precisas, tanto dos resultados cirúrgicos a curto e longo prazo, ficam prejudicadas. Porém, os resultados obtidos são semelhantes aos descritos na literatura e novos estudos são necessários para uma avaliação mais criteriosa dos dados demonstrados.
CONCLUSÃOA IBPV é um quadro potencialmente fatal e, por esse motivo, seu diagnóstico imediato e preciso seguido de tratamento adequado são imperativos. A diferenciação entre paralisia e fixação de pregas vocais em casos de IBPV é essencial para a escolha do método terapêutico. Para tanto, indica-se a realização de EMG.
A aritenoidectomia subtotal via microscópica é nossa opção cirúrgica para o tratamento das PBPV em adução. Nos casos de EGP, a escolha da técnica cirúrgica varia conforme o grau da estenose ("microtrapdoor flap" e "microtrapdoor flap" unilateral isoladas ou associadas à aritenoidectomia subtotal e/ou laringofissura com cricoidotomia posterior pela técnica de Rethi).
REFERÊNCIAS BIBLIOGRÁFICAS1. Rosenthal LH, Benninger MS, Deeb RH. Vocal fold immobility: a longitudinal analysis of etiology over 20 years. Laryngoscope. 2007;117(10):1864-70.
2. Krishna P, Rosen CA. Office-based arytenoid palpation for diagnosis of disorders of bilateral vocal fold immobility. Ear Nose Throat J. 2006;85(8):520-2.
3. Merati AL, Shemirani N, Smith TL, Toohill RJ. Changing trends in the nature of vocal fold motion impairment. Am J Otolaryngol. 2006;27(2):106-8.
4. Hillel AD, Benninger M, Blitzer A, Crumley E, Flint P, Kashima HK, et al. Evaluation and management of bilateral vocal fold immobility. Otolaryngol Head and Neck Surg. 1999;121(6):760-5.
5. Motta S, Moscillo L, Imperiali M, Motta G. CO2 laser treatment of bilateral vocal cord paralysis in adduction. ORL J Otorhinolaryngol Relat Spec. 2003;65(6):359-65.
6. Bosley B, Rosen CA, Simpson CB, McMullin BT, Gartner-Schmidt JL. Medial arytenoidectomy versus transverse cordotomy as a treatment for bilateral vocal fold paralysis. Ann Otol Rhinol Laryngol. 2005;114(12):922-6.
7. Tucker HM. Long-term results of nerve-pedicle reinnervation for laryngeal paralysis. Ann Otol Rhinol Laryngol. 1989;98(9):674-6.
8. Bogdasarian RS, Olson NR. Posterior glottic laryngeal stenosis. Otolaryngol Head Neck Surg. 1980;88(6):765-72.
9. Remacle M, Lawson G, Mayné A, Jamart J. Subtotal carbon dioxide laser arytenoidectomy by endoscopic approach for treatment of bilateral cord immobility in adduction. Ann Otol Rhinol Laryngol. 1996;105(6):438-45.
10. Dedo HH, Sooy CD. Endoscopic laser repair of posterior glottic, subglottic and tracheal stenosis by division or micro-trapdoor flap. Laryngoscope. 1984;94(4):445-50.
11. Rethi A. An operation for cicatricial stenosis of the larynx. J Laryngol Otol. 1956;70(5):283-93.
12. Ossoff RH, Sisson GA, Duncavage JA, Moselle HI, Andrews PE, McMillan WG. Endoscopic laser arytenoidectomy for the treatment of bilateral vocal cord paralysis. Laryngoscope. 1994;94(10):1293-7.
13. Ossoff RH, Duncavage JA, Shapshay SM, Krespi YP, Sisson GA Sr. Endoscopic laser arytenoidectomy revisited. Ann Otol Rhinol Laryngol. 1990;99(10 Pt 1):764-71.
14. Simpson DM, Sternman D, Graves-Wright J, Sanders I. Vocal cord paralysis: clinical and eletrophysiologic features. Muscle Nerve. 1993;16(9):952-7.
15. Parnell FW, Brandenburg JH. Vocal cord paralysis. A review of 100 cases. Laryngoscope. 1970;80(7):1036-45.
16. Bulteau V. The aetiology of bilateral recurrent laryngeal nerve paralysis. Med J Aust. 1973;2(16):776-7.
17. Maisel RH, Ogura JH. Evaluation and treatment of vocal fold paralysis: a review of 100 cases. Laryngoscope. 1974;84:302-16.
18. Tucker HM. Vocal cord paralysis-1979: etiology and management. Laryngoscope. 1980;90(4):585-90.
19. Feehery JM, Pribitkin EA, Heffelfinger RN, Lacombe VG, Lee D, Lowry LD, et al. The evolving etiology of bilateral vocal fold immobility. J Voice. 2003;17(1):76-81.
20. Rosenthal LH, Benninger MS, Deeb RH. Vocal fold immobility: a longitudinal analysis of etiology over 20 years. Laryngoscope. 2007;117(10):1864-70.
21. Jackson C. Ventriculocordectomy, a new operation for the cure of glottic stenosis. Arch Surg. 1922;4:257-74.
22. Hoover WB. Bilateral abductor paralysis, operative treatment of submucous resection of the vocal cord. Arch Otolaryngol. 1932;15:337-55.
23. King BT. A new and function restoring operation for bilateral abductor cord paralysis. JAMA. 1939;112:814-23.
24. Woodman D. A modification of the extralaryngeal approach to arytenoidectomy for bilateral abductor paralysis. Arch Otolaryngol. 1946;43(1):63-5.
25. Pinto, JA. Cirurgia das paralisias bilaterais da laringe. Tratado de Otorrinolaringologia, vol V, pag 422-426, liv. Roca, São Paulo, 2003.
26. Thornell WC. Intralaryngeal approach for arytenoidectomy in bilateral abductor vocal cord paralysis. Arch Otolaryngol. 1948;47:505-8.
27. Crumley RL. Endoscopic laser medial arytenoidectomy for airway management in bilateral laryngeal paralysis. Ann Otol Rhinol Laryngol. 1993;102(2):81-4.
28. Dennis DP, Kashima H. Carbon dioxide laser posterior cordectomy for treatment of bilateral vocal cord paralysis. Ann Otol Rhinol Laryngol. 1989;98(12 Pt 1):930-4.
29. Kashima HK. Bilateral vocal fold motion impairment: pathophysiology and management by transverse cordotomy. Ann Otol Rhinol Laryngol. 1991;100(9 Pt 1):717-21.
30. Benjamin B. Endolaryngeal Surgery. 1st ed, United Kingdom: Martin Dunitz; 1998.143-68.
31. Montgomery WW. Posterior and complete laryngeal stenosis. Arch Otolaryngol. 1973;98(3):170-5.
32. Langman AW, Lee KC, Dedo HH. The endoscopic Teflon keel for posterior and total glottic stenosis. Laryngoscope. 1989;99(6 Pt 1):571-7.
33. Aynehchi BB, McCoul ED, Sundaram K. Systematic review of laryngeal reinnervation techniques. Otolaryngol Head Neck Surg. 2010;143(6):749-59.
34. Nomura K, Kunibe I, Katada A, Wright CT, Huang S, Choksi Y, Mainthia R, Billante C, Harabuchi Y, Zealear DL. Bilateral motion restored to the paralyzed canine larynx with implantable stimulator. Laryngoscope. 2010;120(12):2399-409.
1. Otorrinolaringologista, Diretor/Chefe.
2. Médica Otorrinolaringologista, Assistente do Núcleo de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço de São Paulo.
3. Médica Otorrinolaringologista, Assistente do Núcleo de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço de São Paulo.
4. Médico Residente, Médico Residente do Núcleo de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço de São Paulo.
5. Médica Residente, Médico Residente do Núcleo de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço de São Paulo.
Hospital e Maternidade São Camilo - Pompéia.
Endereço para correspondência:
Jose Antonio Pinto
Alameda dos Nhambiquaras, 159
São Paulo - SP. CEP: 04090-010
Tel. (0xx11) 5573-1970
E-mail: japorl@uol.com.br
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da BJORL em 22 de outubro de 2010 cod. 7384
Artigo aceito em 6 de fevereiro de 2011.


