INTRODUÇÃOO agente causador da hanseníase é um bacilo denominado Mycobacterium leprae ou bacilo de Hansen, pertencente à família das Mycobactérias, que incluem diversos microorganismos causadores ou não de doença humana. Tem a característica de ser álcool ácido- resistente, não se descora pelo álcool e ácidos e corar-se pela fucsina ácida em vermelho1. É parasita intracelular obrigatório, apresentando afinidade por células cutâneas e por células dos nervos periféricos. O bacilo de Hansen se reproduz muito lentamente. Seu tempo médio de multiplicação é de 12 a 14 dias, muito longo se comparado ao do bacilo da tuberculose, que é de 20 horas. Esta lentidão biológica do bacilo explica a cronicidade de sua evolução e longo período de incubação, o qual ocorre em média de 2 a 5 anos. O homem é considerado o único reservatório natural no que diz respeito à transmissão da doença; porém, alguns animais como o chimpanzé (Pan troglodytes), o macaco mangabei (Dercocebus torquatus atys) e o tatu (Dasypus novencintus) poderiam ser prováveis reservatórios da infecção, já que nestas três espécies a hanseníase é naturalmente adquirida2. De acordo com Lombardi et al. (1990)3, o ambiente social parece ter importância na transmissão da doença, não deixando dúvidas quanto à relação da pobreza e o risco de hanseníase, sendo clara a delimitação de um grupo mais susceptível nas classes sociais mais pobres, sem afirmar se este fator está ligado ao estado nutricional, à aglomeração domiciliar ou à presença de outras doenças concomitantes, explicando a endemia da doença. A hanseníase pode acometer ambos os sexos, encontrando-se em maior número entre os homens, sem haver, no entanto, explicação para tal fato. O motivo inicial deste trabalho deve-se ao fato de que há uma escassez de trabalhos publicados na literatura sobre a presença de lesões nas mucosas das cavidades nasais, observadas por meio do estudo endoscópico realizado pelo médico Otorrinolaringologista, e de que a utilização de fibra óptica, como rotina, eleva o índice de êxito na localização e identificação das alterações mucosas ocorridas nos pacientes com hanseníase.
REVISÃO DA LITERATURAChacko et al. (1979)4 descrevem que o Mycobacterium leprae pode ser encontrado em várias partes da superfície do corpo, como a pele das extremidades, os lobos das orelhas, hélix, anti- hélix, tragus, cartilagem alar, septo e testículos. A temperatura destas áreas é menor do que a temperatura normal do corpo, propiciando meio favorável para o bacilo. Os doentes não tratados multibacilares constituem fonte de infecção, enquanto os pacientes com as formas paucibacilares e indeterminados, com baciloscopia negativa, além de pessoas infectadas e assintomáticas, poderiam ter importante relação na transmissão da doença.
A transmissão da doença ocorre por contágio direto por meio de através do contato prolongado entre pacientes multibacilíferos não-tratados e indivíduos não-infectados, embora haja a possibilidade não comprovada de se processar por método indireto, por objetos contaminados e/ou vetores.3,5-7
Nota-se ainda a importância do muco nasal na transmissão da infecção, podendo ser o fator primordial para a disseminação da doença, podendo outras vias estarem envolvidas ou não, sendo a mucosa nasal em muitos casos considerada como porta de entrada e saída para o Mycobacterium leprae, por ser facilmente vulnerável e oferecer aos bacilos livre acesso.3,7-9
Admite-se que a inoculação ocorra pela mucosa nasal e por meio de soluções de continuidade, como nódulos feridos na pele, o leite materno, assim como cortes e rachaduras da pele dos doentes possam ser também vias de transmissão, com período de incubação variando de dois a cinco anos, em média. Os pacientes predispostos para contraírem a doença são os contatos familiares de doentes com as formas multibacilares, contatos extradomiciliares de doentes multibacilares e contatos de doentes com a forma paucibacilares.
Não existe uniformidade em relação à distribuição da doença, porém as áreas de maior prevalência encontram-se nas regiões menos desenvolvidas. Um fato marcante em relação à hanseníase é que a maioria dos países endêmicos estão situados na faixa de clima tropical e subtropical, onde há baixos índices sócio-econômicos, pacientes vivendo em precárias condições de habitação, nutrição e higiene, com uma medicina assistencial deficiente e ineficaz no controle preventivo da doença, estando o Brasil em segundo lugar no mundo em relação à hanseníase, atrás da Índia10.
A hanseníase é um problema de saúde pública nos países em desenvolvimento, sendo a magnitude da endemia hansênica o número de casos existentes em determinada área e aqueles que se registram anualmente, seja a cifra absoluta de número de casos em um momento dado ou diagnosticados no ano, seja a cifra relativa, os coeficientes de prevalência ou de registro. O Brasil tem como meta acordada com a OMS até 2005, a redução da taxa de prevalência para menos de um caso de hanseníase por 10.000 habitantes.3,6,7-11
O diagnóstico se faz por meio da história clínica e exame dermato-neurológico, complementado por testes e exames laboratoriais, como o exame baciloscópico, realizado em todos os pacientes com suspeita clínica de hanseníase. Os sítios de coleta de material são áreas com alterações da sensibilidade ou lesões ativas realizados em quatro sítios, como esfregaço de uma lesão ativa ou com alteração da sensibilidade). Na ausência de lesões ou áreas dormentes, a coleta será feita pelo esfregaço de quatro locais; dos dois lóbulos auriculares e dos dois cotovelos e posteriormente coradas com a coloração de Ziehl-Neelsen.1,2,10
Vários autores são unânimes quanto à presença de bacilos no muco nasal, referindo como valor diagnóstico o exame deste, assim como profilático, associado ao exame clínico, e a pesquisa de bacilos nas lesões cutâneas. O muco encontra-se positivo em elevada percentagem nos doentes Lepromatosos e Borderline, desde que se façam exames repetidos, já que estes podem se apresentar por vezes negativos.
Segundo Cerruti et al. (1945)12, na forma Neural, o exame do muco não permite o diagnóstico precoce, uma vez que a positividade deste ocorre após a evidência de outros sintomas, sejam eles dermatológicos ou neurológicos, suficientes para permitir o diagnóstico.
As formas clínicas da hanseníase obedecem à classificação espectral de Ridley e Jopling, da década de 60, onde encontramos a forma Tuberculóide, polar estável (TT), com baciloscopia negativa, grande resposta celular, lesões limitadas e com poucos bacilos; a forma LL (forma polar Lepromatosa ou Virchowiana), pólo de extrema susceptibilidade ao M. leprae, com lesões de pele difusamente distribuídas na pele e exacerbada resposta humoral e ainda as formas do Grupo Borderline (instável): BT (paucibacilar), BB e BL (multibacilares). É importante citar a forma Neural pura (poucos bacilos) e a forma Indeterminada (I), responsável pela manifestação inicial da doença, onde a resposta do hospedeiro é insuficientemente diferenciada para permitir classificação, podendo evoluir para cura espontânea ou polarizar, dependendo da sua capacidade em montar uma resposta imune celular contra o M. leprae.
A evolução crônica da hanseníase pode manifestar-se, às vezes, com fenômenos agudos, que são chamados episódios reacionais, que guardam relação com o estado imunológico do indivíduo, podendo aparecer tanto no tratamento quanto após a alta, não exigindo a suspensão ou reinício da poliquimioterapia. Os episódios reacionais são do tipo I, II e Neural. As reações do tipo I são mediadas por células (imunidade celular), e ocorrem nos pacientes paucibacilares. As reações do tipo II são mediadas por anticorpos (imunidade humoral)2-10 e ocorrem nas formas LL e BL.
O tratamento é eminentemente ambulatorial, sendo utilizado nos serviços básicos de saúde uma associação de medicamentos, a poliquimioterapia padrão OMS (PQT/OMS), sendo utilizada a Rifampicina, Dapsona e Clofazimina. O tempo de tratamento varia de seis meses a um ano. Após duas semanas do início do tratamento, o paciente hanseniano deixa de ser infectante.2-10
Em relação à manifestação nasal da doença, Leloir (1886)13 chamou atenção para o acometimento das mucosas do nariz, da boca, da garganta, da laringe e dos olhos, as quais poderiam ser invadidas desde o início da erupção tuberosa da pele, sobretudo a do nariz.
Com o decorrer dos anos, numerosas publicações confirmam de maneira unânime ser o nariz sede inicial de lesões lepróticas.4,5,11-19
Considera-se comprometida a mucosa nasal quando nela evidenciamos, à rinoscopia anterior e posterior, lesões típicas e individualizadas da rinite leprótica, como infiltração, lepromas, ulcerações e perfuração, assim como outros aspectos observados não exclusivos da rinite leprótica, como descoramento ou palidez da mucosa, congestão, ectasias, vasculites, crostas, atrofia, ressecamento e presença de sangue, que podem ser encontradas em outras afecções nasais. Em muitos pacientes, entretanto, esses aspectos foram determinados pela infecção leprótica, conforme demonstrado pela bacterioscopia e, sobretudo, à histopatologia, evidenciando infiltração perivascular e neural específicas da hanseníase.5,12,20
Justifica-se a realização do exame otorrinolaringológico como rotina, por meio do uso do espéculo nasal e, principalmente, com o uso do endoscópio rígido ou flexível, no paciente com hanseníase, oferecendo melhor acurácia na identificação de lesões antes não visualizadas, permitindo fazer ou auxiliar o diagnóstico em associação à história clínica, bem como sua utilização para o acompanhamento dos pacientes com o objetivo de se evitarem seqüelas para eles.
OBJETIVOComprovar a eficácia do exame endoscópico na identificação de lesões mucosas das cavidades nasais em pacientes com hanseníase, independentemente da forma clínica.
MATERIAL E MÉTODOApós aprovação do projeto pelo Colegiado Técnico Científico e Comitê de Ética Médica (FIOCRUZ), foi realizado um estudo retrospectivo, onde foram avaliados, no período de 1990 a 2000, prontuários de pacientes hansenianos do Serviço de Otorrinolaringologia - FIOCRUZ, sem tratamento prévio, independentemente da apresentação clínica ou queixa otorrinolaringológica, não havendo distinção quanto a sexo, cor, idade ou classe social. Os pacientes eram procedentes do ambulatório Souza Araújo/FIOCRUZ, responsável pela investigação diagnóstica, evolução clínica e tratamento. Eles foram classificados de acordo com a quantidade de bacilos (multibacilares ou paucibacilares) e forma clínica por meio de anamnese, testes de sensibilidade, baciloscopia e posteriormente encaminhados para o Serviço de Otorrinolaringologia e Endoscopia do Instituto de Pesquisa Clínica Evandro Chagas (IPEC)/ FIOCRUZ.No referido Serviço, os pacientes se submeteram ao exame otorrinolaringológico convencional, utilizando-se fotóforos com luz halógena, espéculos nasais estéreis para rinoscopia anterior, espátulas de madeira descartáveis para orofaringoscopia e espelhos de laringe número seis para laringoscopia indireta, complementado com o estudo endoscópico das cavidades nasais, realizado com o endoscópio rígido de 30°. Não se fez necessário o uso de anestésico tópico para a sua execução, porém em alguns pacientes foi realizada a limpeza das cavidades nasais com solução fisiológica a 0,9% para remoção das crostas, com o objetivo de facilitar a identificação das lesões durante o exame endoscópico.
Após o exame otorrinolaringológico (convencional e endoscópico), as informações obtidas foram armazenadas segundo um protocolo composto de:
1. Identificação (nome, idade, sexo, cor);
2. Data do diagnóstico;
3. Queixas do paciente;
4. Forma clínica da doença: indeterminada (I), Tuberculóide (TT), Borderline tuberculóide (BT), Borderline-borderline (BB), Borderline-lepromatosa (BL), Lepromatosa lepromatosa (LL) e Neural pura (NP);
5. Presença de reação tipo I, II ou Neural;
6. Exame otorrinolaringológico endoscópico.
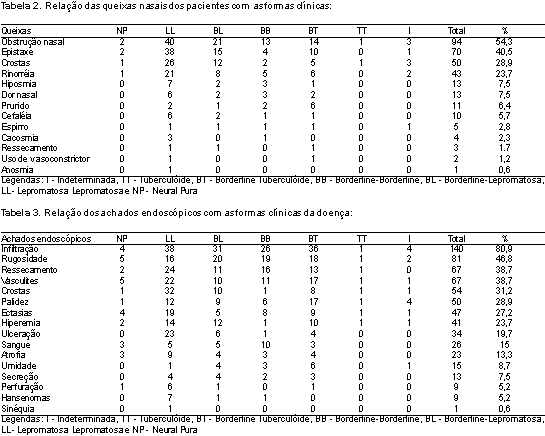
RESULTADOSDentre os 173 pacientes, encontramos cinqüenta e três pacientes com a forma LL (30,6%), trinta e nove com a forma BL (22,5%), trinta e nove com a forma BT (22,5%), vinte e nove com a forma BB (16,8%), sete com a forma I (4,1%), cinco com a forma NP (2,9%) e um com a forma TT (0,6%) (Tabela 1), mostrando a concordância com vários autores em relação à maior freqüência da doença nas formas lepromatosas. Observamos em nosso estudo que 70% dos pacientes apresentavam queixas otorrinolaringológicas relacionadas ao nariz e que muitos pacientes indagados não relacionavam os sintomas nasais à hanseníase (Tabela 1), dentre as queixas a mais freqüente foi a obstrução nasal encontrada em noventa e quatro pacientes, representando 54,3%, seguida pela epistaxe em setenta pacientes, representando 40,5%, e pela eliminação de crostas, referida por cinqüenta pacientes, representando 28,9% (Tabela 2), sendo estas queixas descritas como freqüentes em vários trabalhos.4,11,12,15-21
Além das queixas citadas anteriormente como mais freqüentes, encontramos ainda em ordem decrescente de acometimento: rinorréia em quarenta e três pacientes (23,7%), hiposmia em treze pacientes (7,5%), treze pacientes referiram dor nasal (7,5%), onze pacientes tinham prurido nasal (6,4%), dez com cefaléia (5,7%), cinco com queixa de espirros (2, 8%), três pacientes relataram ressecamento nasal (1,7%), quatro com cacosmia (2,3%) e um apresentava anosmia (0,6%); (Tabela 2).
DISCUSSÃOConcordamos com Davey (1974)8 no que diz respeito à negligência do exame da mucosa nasal por meio da rinoscopia anterior, não sendo utilizada como rotina em muitos centros de tratamento, apesar do conhecimento por parte dos especialistas, das alterações da mucosa nasal, mesmo na ausência de sinais clínicos visíveis ou sintomas, já descrito por Leloir (1886)13. Consideramos também que o nariz é um importante sítio de entrada e eliminação de bacilos (Mycobacterium leprae), afirmativa freqüente em vários trabalhos.1,5,8,9,12,16-18 Além das lesões mucosas (Tabela 3) encontradas em pacientes sem tratamento, notamos a persistência destas lesões e até mesmo evolução com piora progressiva em pacientes em tratamento e pós-tratamento com a poliquimioterapia, contradizendo alguns autores como Chacko et al. (1979)11 e Davey (1974)8, os quais afirmam que a eliminação bacilar da mucosa nasal ocorre em tempo mais rápido quando comparado à pele, fato pelo qual muitos especialistas negligenciavam o exame da mucosa nasal. Achamos que realmente existam bacilos na mucosa nasal após tratamento, porém o que discutimos é a viabilidade destes bacilos, justificando o fato de não realizarmos a baciloscopia de rotina do swab nasal, pois concordamos com Cerruti et al. (1945)12 no fato de que, nos contatos e nos pacientes com a forma Neural, a pesquisa de bacilos no muco nasal é negativa na maioria das vezes, sendo necessária a realização repetida deste exame.
Defendemos quando se faz necessária a exclusão de outras doenças com sinais e sintomas semelhantes à hanseníase, a realização de biópsia nasal para exame histopatológico, mesmo quando a investigação dermatológica e neurológica é negativa. Salientamos que é possível suspeitar de um caso de hanseníase somente por meio da história clínica associada ao exame otorrinolaringológico, sobretudo quando realizado com auxílio do endoscópio rígido ou flexível, fato também observado pelos autores Soni (1997)21 e Fokkens et al. (1998)22, permitindo identificar lesões mucosas antes não observadas quando utilizado somente o espéculo nasal para rinoscopia anterior como hansenomas e vasculites. (Foto 3).
Observamos que 52 pacientes não referiram queixas Otorrinolaringológicas, fato observado também por Cerruti et al. (1945)12 e que, apesar da ausência de sintomas, estes pacientes apresentavam lesões nasais, justificando a realização do exame otorrinolaringológico e principalmente do exame endoscópico das mucosas das cavidades nasais em todos os pacientes com hanseníase independentemente de queixas ou forma clínica da doença.
Em relação às alterações do olfato, Barton et al. (1976)16 mostraram ser uma queixa bastante comum, tendo encontrado em 44% dos 150 pacientes avaliados com a forma lepromatosa, referindo este acometimento estar relacionado com a severidade das alterações clínicas na mucosa nasal. Apesar de encontrarmos um número menor de pacientes com alterações de olfato em relação à citação anterior, representando 7,5% com hiposmia do total dos pacientes avaliados (Tabela 2), esta queixa foi verificada não só em pacientes com a forma lepromatosa (sete) LL, mas também em pacientes com a forma BL (dois), BB (três) e com a forma BT (um), estando estes pacientes em estágio mais avançado da doença ou em reação, o que nos faz concordar com os autores. Chamamos atenção para a possibilidade de encontrarmos esta queixa em qualquer forma clínica da doença.
Tentativas para magnificar o exame das mucosas foram realizadas com o uso do microscópio cirúrgico23,24, substituído posteriormente pelo telescópio para o exame nasal. Podemos observar que a identificação das lesões com o auxílio do telescópio rígido ou flexível propiciou caracterizar lesões mucosas como suspeitas de hanseníase, levando-nos a buscar excluir outras doenças também freqüentes em nosso serviço, como tuberculose, leishmaniose, paracoccidioidomicose, sífilis, sarcoidose, rinoscleroma, ozena e até mesmo rinite alérgica ou rinite viral aguda. Usamos como rotina a pesquisa clínica e laboratorial de todos os pacientes suspeitos, além de não realizarmos exame na vigência de estado gripal ou crise alérgica para não influenciar o resultado.
Antes da introdução do telescópio, alguns autores5,16,17, afirmavam que não haviam lesões na mucosa nasal nos pacientes com a forma Tuberculóide (TT) ou Borderline (BT e BB), porém, encontramos 40 pacientes com lesões com as formas TT e BT e observamos que independentemente da forma clínica, podemos encontrar lesões mucosas mesmo na ausência de queixas e em qualquer estágio da doença.
Identificamos lesões da mucosa nasal em todos os pacientes avaliados (100%) (Tabela 3), sendo esta percentagem próxima ao estudo de Barton et al. (1976)16 que encontraram lesões precoces nas cavidades nasais em 95% dos pacientes com as formas LL e BL. Dentre as lesões mais freqüentes, identificamos a infiltração da mucosa nasal (Foto 1), definida na literatura5,16 como infiltração granulomatosa da mucosa e referida pelos pacientes como obstrução nasal. Mesmo com aparente patência da cavidade nasal, os pacientes podem referir obstrução nasal, queixa comum na rinite atrófica da hanseníase, associada com a diminuição da sensibilidade, da percepção inspiratória e expiratória, inicialmente unilateral e posteriormente bilateral, não havendo resposta ao uso de vasoconstrictor tópico na vigência de grande infiltração mucosa.5,8,16,22
Fokkens et al. (1998)22 encontraram em 18 de 40 pacientes com a forma lepromatosa infiltração e queixa obstrutiva nasal. Observamos infiltração em 140 pacientes, representando 80,9% do total, sendo mais freqüente nas formas lepromatosas (38 pacientes) referida também por vários autores. No entanto, a nossa casuística é maior, pelo fato de observarmos lesões mucosas em todas as formas clínicas da doença. Encontramos apenas três pacientes em uso de vasoconstrictor tópico por alegarem dificuldade respiratória. Provavelmente este baixo índice possa estar relacionado com diagnóstico e tratamento precoce destes pacientes realizado no serviço de Otorrinolaringologia do IPEC/ Fiocruz ou pelo baixo poder aquisitivo da população em relação ao acesso à medicação. Acreditamos que, em pacientes com a mucosa lesionada, o uso do vasoconstrictor tópico levaria a acentuada piora da mucosa nasal, sendo contra-indicado o seu uso como tratamento, o qual ocasionaria ulceração superficial, epistaxe e posteriormente perfuração septal.
Geralmente, as lesões estão localizadas na parte ântero-inferior das cavidades nasais, região unânime entre os autores por oferecer fatores predisponentes como facilidade ao acesso do bacilo, trauma mecânico, baixa temperatura, entre outros.
Em relação à epistaxe, nota-se que a maioria dos casos está relacionada com trauma mecânico e atos de assoar de forma intensa, como tentativa para remoção das crostas4,12,15,16 ou influenciado por fatores externos, como medicamentos tópicos citados anteriormente, drogas inalatórias, hipertensão arterial e alterações hormonais, os quais proporcionariam maior fragilidade capilar, além da intensa vasculite, observada sobretudo na região septal anterior (área de Kiesselbach), predispondo o sangramento nasal21. (Foto 2).
Além da infiltração e presença de sangue na mucosa das cavidades nasais, podemos identificar a presença de crostas (Foto 1, 2 4) à endoscopia nasal em 54 pacientes, representando 31,2% dos 173, sendo este achado freqüente nos estudos de Barton (1974)5, que o encontraram em 74% dos 77 pacientes avaliados, por Fokkens et al. (1998)22, que o encontraram em 62% dentre 40 pacientes e encontrado também por Srinivasan et al. (1998)25 em 92% dos 25 pacientes com a forma Lepromatosa. Observa-se que a nossa percentagem é menor quando comparada aos demais trabalhos, porém enfatizamos que este número eleva-se ao avaliarmos somente as formas BL e LL, representando 24,3% dos 42 pacientes que a apresentava.
As crostas podem ser encontradas em qualquer forma clínica, variando em quantidade, tamanho, forma, consistência e coloração variáveis e serem constituídas por maior ou menor quantidade de leucócitos (crostas purulentas), de maior ou menor número de hemácias (crostas hemáticas), de fibrina, de germes saprófitas e de células epiteliais em diversos estágios de degeneração. Nas crostas que cobrem as ulcerações, além dos elementos acima, evidenciam-se outros elementos celulares, próprios das infiltrações, acompanhados da necrobiose dos tecidos subjacentes, podendo estar aderidas firmemente à mucosa do septo e outras áreas. Justifica-se a presença das crostas pelo ressecamento intenso da secreção nasal, que ocorre durante o processo infeccioso por lesão do nervo trigêmio (V par craniano) responsável pela inervação parassimpática, o qual permite a ação secretora das glândulas mucosas já que o Mycobacterium leprae tem tropismo neural.4
Barton (1974)5 não havia observado lesões em pacientes com a forma Tuberculóide e Neural, afirmando que o acometimento desta última se restringia somente ao sistema nervoso periférico, gerando desde espessamento neural até atrofias e seqüelas. Chamamos a atenção dos especialistas, pois encontramos com freqüência considerável lesões mucosas nestas duas formas clínicas da doença.
Em relação à atrofia da mucosa nasal, esta foi encontrada em 23 pacientes, sendo nove (LL), quatro (BL), quatro (BT), três (BB) e três (NP), podendo estar presente desde o início da doença ou após a remissão do processo infiltrativo, onde a atrofia é justificada pelo ressecamento das glândulas mucosas e pela intensa vasculite (Foto 4) encontrada em 67 pacientes (38,7%).
Podemos observar que a vasculite leva à diminuição da circulação sangüínea, fato que nos fez levantar a hipótese da intervenção desta na ação do tratamento poliquimioterápico na mucosa nasal, o que poderia permitir a viabilidade bacilar com progressão das lesões nasais, além da persistência destas na mucosa mesmo após a poliquimioterapia, o que é observado em pacientes com reação tipo I, II ou Neural anos após tratamento e constituindo, com isso, nova teoria para a realização de mais estudos nesta área.
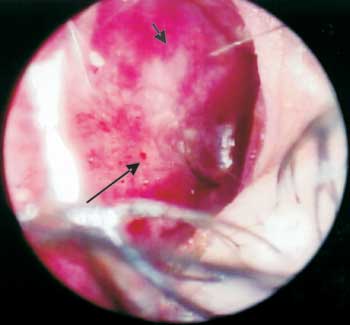
Foto 1. Forma LL com lesões em região ântero-inferior do septo, presença de vasculites, ressecamento, infiltração, crostas, hiperemia da mucosa e pontos de sangue.
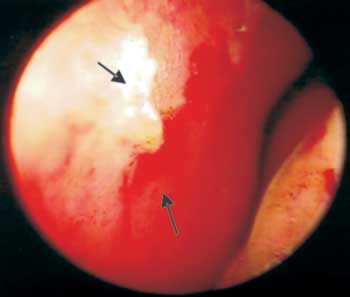
Foto 2. Forma BT com área de sangramento na região ântero-inferior septal, crostas e infiltração.
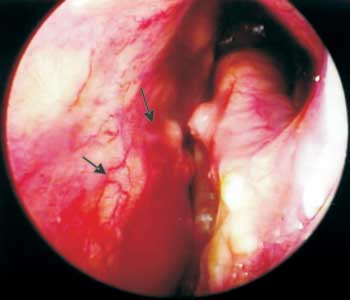
Foto 3. Forma LL com ressecamento, vasculites e hansenomas.
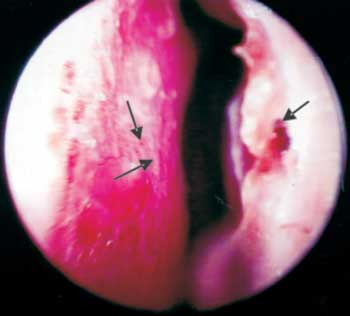
Foto 4. Forma Neural pura com ressecamento, hiperemia, vasculites, crostas e sangue.

Por ser o nariz considerado a porta de entrada e saída do Mycobacterium leprae, chamamos a atenção dos especialistas da área de Saúde, sobretudo otorrinolaringologistas, suspeitar de um quadro de hanseníase em pacientes com lesões nasais como infiltração, crostas e vasculites, pois encontramos alterações mucosas em todos os pacientes avaliados em nosso estudo. A identificação das lesões mucosas por meio do endoscópio rígido ou flexível permite melhor acurácia e precocidade no diagnóstico, sendo o médico otorrinolaringologista imprescindível junto à equipe multidisciplinar no acompanhamento e tratamento do paciente, evitando seqüelas que fazem persistir o estigma da doença e a exclusão social.
REFERÊNCIAS BLIBIOGRÁFICAS1. Azulay e Azulay, Dermatologia. Editora Guanabara Koogan. 2 ª Edição; 1999.
2. Guia de Vigilância Epidemiológica 2001. Capítulo 5.13. Hanseníase.
3. Disponível em http://www.funasa.gov.br/pub/GVE/GVE0513B.htm. Acessado em 22 de setembro de 2001.
4. Lombardi, Ferreira Motta e Oliveira, Hanseníase, epidemiologia e controle - São Paulo: Imprensa Oficial do Estado: Arquivo do Estado; 1990.
5. Chacko CJ, Bhanu T, Victor V, Alexander R, Taylor PM, Job CK. The significance of changes in the nasal mucosa in indeterminate, tuberculoid and borderline leprosy. Lepr India 1979; 51(1): 8-22.
6. Barton RPE. A clinical study of the nose lepromatous leprosy, Lepr Rev 1974; 45: 135-44.
7. Guia de controle da Hanseníase. Ministério Da Saúde (BR). Fundação Nacional de Saúde. Brasília (DF); 1994.
8. Oliveira MLW. Controle da hanseníase - uma proposta de integração ensino-serviço. Ministério da Saúde: 1-120, 1989.
9. Davey TF. The Nose In Leprosy: Steps for a better understanding. Lepr Rev 1974; 45 (2): 97-103.
10. Green CA, Katoch VM, Desikan KV. Quantitative estimation of Mycobacterium leprae in exhaled nasal breath. Lepr Rev 1983; 54: 337-40.
11. Talhari S, Neves GR. Hanseníase - Dermatologia Tropical. Rio de Janeiro. 3ª Edição; 1997.
12. Cristofolini L. Pacientes em quimioterapia anti-hansênica: problemas nasais. São Paulo: USP, 1991. 111p. Tese. (Doutorado em Enfermagem)
13. Cerruti H, Bechelli LM, Berti A, Souza Lima M. Contribuição ao estudo da lepra nasal. Rio de janeiro: Imprensa nacional; 1945.
14. Léloir. Lésions des muqueuses. Traité pratique et theorique de la leper; 1886. 71-87.
15. Barton RP, Rees RJ, Mc Dougall AC, Ellard GA. The nose in lepromatosus leprosy; bacteriological and histopatological studies of patients treated with dapsone monotherapy for varying periods of time. Int J Lepr Other Mycobact Dis 1982; 50 (1): 58-67.
16. Barton RPE. The Management of Leprous Rhinitis. Lepr Rev 1973; 44: 186-91.
17. Barton RPE, Davey TF. Early leprosy of the nose and throat. J Laryngol Otol 1976; 90 (10): 953-61.
18. Job CK, Karat AB, Karat S. The histopathological appearance of lepros rhinits and pathogenesis of septal perforation in leprosy. J Laryngol Otol 1966; 80 (7): 718-32.
19. The Nasal Excretion Of Leprosy Bacilli. Lepr Rev 1978; 4 (49): 265-7.
20. Valverde B. Manifestação inicial da Lepra. Brasil Médico: 53; 1923.
21. Soni NK. Epistaxis and leprosy. Indian J Lepr 1988; 60 (4): 562-5.
22. Soni NK. Microscopic rhinoscopy in lepromatous leprosy. J Laryngol Otol 1997; 111: 122-4.
23. Fokkens WJ, Trenite GJN, Virmond M, Kleinjan A, Andrade VLG, Van Baar NG, Naafs B. The Nose in Leprosy: Immunohistology of the nasal mucosa. Int J Lepr Other Mycobact Dis 1998; 66: (3).
24. Belal A. Surgical microscopy of the nose. New frontiers in nasal diagnosis and treatment J Laryngol Otol 1978; 92 :197-207.
25. Prades J. Endonasal microscopy. Acta ORL Iber-Amer 1970; 21: 184-6.
26. Srinivasan S, Nehru VI, Mann SBS, Sharma VK, Bapuraj JR, Das A. Study of ethmoid sinus involvement in multibacillary leprosy. The Journal of Laryngology and Otology 1998; 112: 1038-41.
1 Doutoranda em Dermatologia pela Universidade Federal do Rio de Janeiro - UFRJ.
Médica Otorrinolaringologista do Instituto de Pesquisa Clínica Evandro Chagas - Fiocruz.
2 Doutor Professor em Otorrinolaringologia da Universidade Federal do Rio de Janeiro- UFRJ.
3 Médico e Pesquisador Titular em Otorrinolaringologia do Instituto de Pesquisa Clínica Evandro Chagas - Fiocruz.
Trabalho realizado no Instituto de Pesquisa Clínica Evandro Chagas - Fiocruz / Setor de Otorrinolaringologia, fazendo
parte da tese dissertação de mestrado, para obtenção do título de mestre pela Universidade Federal do Rio de Janeiro.
Endereço para correspondência: Rua Gama Malcher 359 Freguesia Jacarepaguá 22743-580.
Tel.: (0xx21) 3392-8723 / 9983-5175 - E-mail: accmartins@hotmail.com
Artigo recebido em 21 de julho de 2004. Artigo aceito em 05 de agosto de 2005.


