INTRODUÇÃOO pênfigo vulgar (PV) é doença dermatológica vesículo-bolhosa. É o tipo mais comum de pênfigo12. Ocorre principalmente na idade adulta, após a quinta década de vida, faixa na qual pacientes de ambos os sexos são atingidos igualmente. Antes dos 20 anos de idade a freqüência é maior nas mulheres. A incidência estimada é de um a cinco casos em 1 milhão de pessoas diagnosticadas a cada ano na população em geral6. Acomete pessoas de todas as raças, principalmente a branca2. Tem características de doença imuno-mediada, com evolução crônica e prognóstico grave2.
Lever, em 1965, apresentou monografia evidenciando que 30 de 33 pacientes seus, tratados entre 1937 e 1949, não sobreviveram mais do que cinco anos. O início da corticoterapia, em 1950, melhorou bastante o prognóstico da doença.11 Anteriormente, a instituição deste tratamento era geralmente fatal7.
As mucosas são afetadas em 70% dos casos e geralmente a doença inicia-se por lesões orais4. Como nos casos graves a doença pode evoluir rapidamente, aumenta a importância do diagnóstico preciso e precoce.4
O objetivo deste trabalho é revisar a literatura sobre o tema, mostrar a importância do diagnóstico e relatar um caso da enfermidade.
REVISÃO DE LITERATURAO PV apresenta-se como lesões vesiculo-bolhosas. As lesões orais apresentam bordas bem definidos, podendo haver laceração do epitélio ao seu redor. Estas podem surgir antes do aparecimento das lesões cutâneas12. Seu aparecimento ocorre especialmente nos sítios de traumatismo mastigatório ou dentário: terço posterior de mucosa jugal, ventre da língua, palato, gengiva e lábios6. As lesões bolhosas da mucosa oral, rompem-se deixando áreas ulceradas, levando o paciente a intenso desconforto e impedindo a ingestão adequada de alimentos. Pode ser acompanhada dê sialorréia, halitose, fissuras no dorso da língua e mal-estar geral. O aspecto das úlceras varia de pequenas lesões semelhantes a aftas a grandes lesões parecidas com mapas8. Pode não haver formações bolhosas onde o epitélio oral se descola em conseqüência da acantose na região dermo-epidérmica7, 10.
Na pele aparecem bolhas de morfologia e tamanhos variados, que se rompem deixando áreas cruentas7. A bolha contém líquido fino, aquoso, que logo depois pode tornar-se purulento ou sangüíneo10. As bolhas cutâneas podem aparecer em qualquer ponto do tegumento, geralmente na axila, couro cabeludo e umbigo. As lesões podem coalescer, deixando áreas extensas semelhantes a queimaduras.
A tração delicada da pele ou da mucosa não afetada clinicamente pode produzir desgarramento do epitélio, caracterizando o sinal de Nikolski8.
Quase sempre quando o otorrinolaringologista examina o paciente, as bolhas estão rotas e encontram erosões da mucosa ou bolhas sem conteúdo líquido, o que dificulta o diagnóstico.
Na pele existem moléculas de adesão que ancoram células queratínicas umas às outras e à membrana basal subjacente. Estas moléculas podem ser alvo de autoanticorpos, levando a perda da adesão intercelular e formação de bolhas.9
Amostras de biópsia da pele de lesões cutâneas em pacientes com PV evidenciam fendas intra-epidérmicas um pouco acima da camada basal de queratinócitos, o que é chamado de acantose suprabasilar12. Logo, a membrana basal no PV está intacta, enquanto que aparece de diferentes formas em outras doenças2. Com a perda da adesão dos desmossomas e retração dos tonofilamentos, as células epiteliais acantolíticas adquirem forma esférica e são conhecidas como células de Tzank8.
Existe presença de autoanticorpos do tipo imunoglobulina (Ig)G que atuam sobre as proteínas desmossômicas transmembrânicas denominadas desmogleínas (Dsg)12. Estudos de clonagem molecular com autoanticorpos de PV comprovam que as Dsg são os antígenos-alvo no pênfigos1. A afecção pode ser reproduzida em camundongos por transferência passiva de IgG de indivíduos com PV, demonstrando que a imunidade humoral possui papel importante na patogênese da doença5.
Os níveis de anticorpos no sangue variam com a atividade da doença. O anticorpo mais freqüentemente encontrado é a IgG, mas pode haver IgA e IgM. O complemento 3 (C3) está comumente presente mesmo nos quadros recentes2.
O paciente suscetível pode desenvolver a doença mesmo com níveis baixos de anticorpos, induzido por fatores genéticos ou ambientais como drogas, queimaduras, viroses e radiação ultra-violeta4. O início da doença resulta da interação entre fatores genéticos e externos.
Antígenos leucocitários humanos (HLA) estão envolvidos na patogênese do PV, como também em outras doenças imuno-mediadas12. Os fatores genéticos responsáveis pela susceptibilidade ao PV estão situados na região classe II do sistema HLA3. Estudos imunogenéticos vêm sendo desenvolvidos com o objetivo de se descobrir novos caminhos terapêuticos futuros3.
Os linfócitos T têm importante papel nas respostas imunes específicas contra antígenos estranhos e próprios do hospedeiro. Quando as células T não conseguem regular a reação do linfócito T aos seus antígenos próprios, há desenvolvimento das doenças imuno-mediadas como o PV5.
O diagnóstico é feito com base nas características clínicas, citologia do líquido das bolhas com presença de células acantolíticas, evidência histológica de acantólise intra-epitelial, imunofluorescência direta, com presença de anticorpos IgG na superfície das células do epitélio afetado, imunofluorescência indireta, com evidência de anticorpos anti-epiteliais circulantes ou técnicas imunoquímicas com anticorpos específicos anti-Dsg 32, 9.
O diagnóstico diferencial inclui as estomatites aftosas, os penfigóides, a dermatite bolhosa, o líquen plano, algumas formas clínicas de eritema polimorfo, a epidermólise bolhosa distrófica, e outras doenças de pele e mucosas que desenvolvem lesões bolhosas, que muitas vezes, em alguma fase da evolução da doença, se assemelham clinicamente ao PVB8, 10.
Se seguirmos detalhadamente as características clínicas da patologia e executarmos os exames complementares preconizados, estaremos com diagnóstico definitivo em nossas mãos.
O tratamento preconizado é dividido em medidas locais e sistêmicas. O tratamento local não visa a controlar as lesões, mas evitar a infecção secundária. Pode se fazer banho com permanganato de potássio a 1:30.000, mas com cuidado para não provocar descolamento da pele. Vaselina sólida ou cremes com antibióticos nas ulcerações podem dar alívio. Bochechos com nistatina podem prevenir desenvolvimento de candidíase oral9.
O tratamento sistêmico envolve os corticosteróides como principal terapêutica. Imunossupressores podem ser utilizados em associação com a corticoterapia. A mais nova droga imunossupressora é o micofenolato mofetil, que diminui os títulos de anticorpos em curto tempo. Compostos de ouro têm sido utilizados, quer na terapia única ou associada; porém, provoca muitos efeitos colaterais, o que dificulta a adesão, e seus resultados também não são superiores ao uso da dapsona e imunossupressores. A plasmaférese também pode estar indicada como tratamento coadjuvante. O emprego da tetraciclina pode ter bons resultados9.
APRESENTAÇÃO DE CASO CLÍNICOM. R. S., com 42 anos de idade, do sexo feminino, pesquisadora, residente em, Nova Iguaçu/ RJ, hipertensa controlada com medicamentos, compareceu ao Serviço relatando que há aproximadàmente três meses iniciou quadro de bolhas hemorrágicas em mucosa oral, que rompiam em média após três dias e ficavam cobertas por película branca. Referia também disfagia e ardência na boca.
O exame orofaríngeo revelou presença de bolhas com fundo avermelhado em mucosa jugal, assoalho da boca e palato duro: Biópsia da mucosa jugal foi realizada para histopatológico e imunofluorescência direta. Foi prescrito bochechos com nistatina oral e corticóide tópico nas lesões biopsiadas.
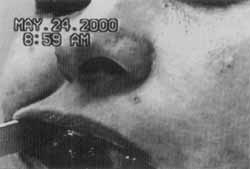
Figura 1. Lesão penfigóide da mucosa jugal.
Após 15 dias de realizada a biósia, a paciente retornou apresentando lesões aftosas em face interna do lábio inferior e região mastigatória da mucosa jugal, além de bolhas cutâneas com características pruriginosas, principalmente em couro cabeludo e região dorsal. Apresentava mal-estar geral, sem alteração da temperatura corporal. O exame histopatológico evidenciou área com bolha suprabasal com algumas células acantolíticas. O córion mostrou edema, vasos ectasiados e infiltrado inflamatório de células mono e polimorfonucleares. Compatível com PV. A imunofluorescência direta foi negativa com os anti-soros IgG, IgM, IgA, C3 e fibrinogênio. A imunofluorescência indireta evidenciou anticorpos intraepiteliais maior que 1/10.
Foi, então, iniciada corticoterapia oral e, após uma semana de tratamento, a paciente apresentava melhora das lesões bucais, da ardência da boca e do mal-estar geral, facilidade de ingestão dos alimentos. Introduzimos a tetraciclina, com o objetivo manter o tratamento sem necessidade de aumentar demasiadamente a dose do corticosteróide e, assim, diminuir os efeitos colaterais. Após um mês de tratamento, concluímos que a introdução da tetraciclina não melhorou o quadro e mantivemos o corticosteróide como terapêutica única em dose mais elevada. Obtivemos regressão das lesões mucosas e cutâneas e a paciente encontra-se sob controle por seis meses (Figuras 1, 2 e 3).
DISCUSSÃOO caso por nós apresentado mostrou que as lesões da mucosa oral podem ser a primeira manifestação do PV. As lesões mucosas e cutâneas nos fizeram pensar na enfermidade. Embora a imunofluorescência direta não tenha sido característica, a clínica, a imunofluorescência indireta e a histopatologia comprovaram o diagnóstico. A introdução da corticoterapia foi fundamental para controle da doença e o uso da tetraciclina não acrescentou, em nosso caso, benefício ao tratamento.
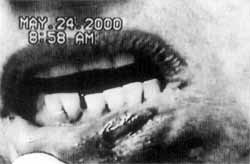
Figura 2. Lesão penfigóide da mucosa labial.
O PV é uma doença de características auto-imunes com comprometimento imuno-genético. Em nosso meio, o quadro clínico não parece evoluir de forma grave como nos indivíduos do Mediterrâneo. O otorrinolaringologista precisa estar atento, para poder conduzir o caso de maneira satisfatória, uma vez que pode ser o primeiro profissional médico a examinar o doente. O fato de o tratamento ser à base de corticosteróides e imunossupressores por longo período leva-nos a ter um cuidado maior pela presença dos graves efeitos colaterais. É fundamental acompanhar o paciente periodicamente através de exames clínicos e complementares. Como na maioria das doenças imuno-mediadas, espera-se por terapias específicas futuras, menos tóxicas e que possam regular a produção de autoanticorpos.
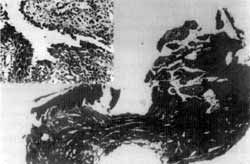
Figura 3. Fendas acantolíticas.
1. AMAGAI, M; KARPATI, S; PRUSSICK, R; KLAUS-KOVTUN, V; STANLEY, J. - Autoantibodies against the amino-terminal cadherin-like domain of pemphigus vulgaris are pathogenic. J Clin Invest., 90: 919-26, 1992.
2. AZULAM & AZULAY - Dermatologia, Rio de Janeiro, Guanabara Koogan, 1997 p. 95-105.
3.GLORIO, R. R.; RODRIGUEZ, C. G.; HAAS, R.; LARRIBA, J.; , FAINBOIM, L.; WOSCOFF, A. - PCR determination of association between class II HLA and pemphigus vulgaris. Medicina, 59 (1): 28-32, 1999.
4. GRISPAN, D. - Enfermedades de La Boca, 1a edición, Buenos Aires, Editorial Mundi, 1990 p. 1301-30.
5. LIN, M. S.; SWARTZ, S. J.; LOPEZ, A.; DING, X.; FERNÁNDEZVINA, M. A.; STASTNY, P.; FAIRLEY, J. A.; DIAZ, L. A. Development and Characterization of Desmoglein-3 Specific T Cells From Patients With Pernphigus Vulgaris, JCl, 99 (1): 3140, 1999.
6. NEVILLE, B. W [et al.] - Oral and Maxillofacial Pathology, 1a ed., Philadelphia, W.B. Sauders Company, 1995 p. 559-61.
7. PENDBORG, J. J. - Atlas de Doenças da Mucosa Oral, 1a ed., São Paulo, Ed. Médica Panamericana, 1981, 216-18.
8. REGEZE, I. A.; SCRUBBA, J. J. - Patologia Bucal - Correlações Clínico Patológicas, 12 ed., Rio de Janeiro, Ed. Guanabara Koogan, 1991 p. 10-17.
9. SAMPAIO & RIVITTI - Dermatologia, São Paulo, Artes Médicas, 1998 p. 229-48.
10. SHAFER, W. G. [et al.] -Tratado de Patologia Bucal, 42 ed., Rio de janeiro, Ed. Guanabara Koogan, 1987 p. 765-71.
11. STANLEY, J. R. - Therapy, of Pemphigus Vulgaris, Archa Dermatol, 135: 76-8, 1999:
12. UDEY, M. C. & STANLEY, J. R. - Pênfigo: Doenças da
Autoimunidade Antidesmossomas, JAMA BRASIL, 4 (3): 2927-32, 2000.
* Coordenadora do Curso de Aperfeiçoamento em Otorrinolaringologia da Clínica Professor José Kós.
** Residente do 3° Ano da Clínica Professor José Kós.
*** Residente do 1° Ano da Clínica Professor José Kós.
Trabalho realizado na Clínica Professor José Kós.
Endereço para correspondência: Dra. Paula Moreno Fraiha - Rua Padre Elias Gorayeb, 15 - Sala 606 - Tijuca - 22520-140 Rio de Janeiro/ RJ.
Artigo recebido em 4 de dezembro de 2000. Artigo aceito em 8 de fevereiro de 2001.


