INTRODUÇÃOA policondrite recidivante (PR) é uma doença rara, de etiologia desconhecida, que acomete a pessoas de ambos os sexos, em geral entre a quarta e quinta década de vida, manifestando-se em episódios, com inflamação das estruturas cartilaginosas de todo o organismo, com envolvimento ocular e otológico e, mais raramente, cardiovascular e respiratório.
A patogenia não é clara, parecendo ser de causa autoimune, com formação de anticorpos e liberação de enzimas. Os anticorpos reagem com o colágeno tipo 11 e as enzimas agem, principalmente, sobre a elastina e os glicosaminoglicanos presentes nas cartilagens.
O primeiro caso foi descrito por jaksch-Wartenhorst em 1923, apud Brink, H. e colaboradores, 1994.
O diagnóstico é clínico. Mc Adam9, em 1976, estudando 23 casos, propôs os seguintes critérios para diagnóstico:
1) condrite recorrente de ambos os vestíbulos auriculares;
2) policondrite inflamatória não erosiva;
3) condrite da cartilagem nasal;
4) inflamação de estrutura ocular incluindo conjuntivite, ceratite, esclerite, episclerite e ou uveíte;
5) condrite do trato respiratório incluindo laringe e ou cartilagem traqueal;
6) dano coclear e/ou vestibular, manifestado por perda auditiva neurossensorial, tinnitus e/ou vertigem.
Em 1979, Damiani e Levine5 revisaram os critérios e sugeriram que estes fossem menos restritivos, possibilitando um diagnóstico mais precoce. Os critérios foram:
1) três ou mais propostos por Mc Adam, com confirmação histológica não necessária;
2) um ou mais, de Mc Adam, com confirmação histológica positiva;
3) envolvimento de duas ou mais regiões anatómicas separadas, com resposta aos esteróides e ou dapsona.
Michet10, em 1986, propôs um diagnóstico clínico, não sendo necessária a realização de biópsia de cartilagem. O exame laboratorial é inespecífico, sendo a velocidade de hemossedimentação (VHS) a anormalidade laboratorial mais encontrada, sendo que o seu aumento coincide com exarcebações da doença.
O tratamento clínico é feito com corticóides, imunossupressores e dapsona, sendo o tratamento cirúrgico reservada às complicações.
As causas mais comuns de morte são por complicações respiratórias ou por insuficiência cardíaca.
APRESENTAÇÃO DE CASO CLÍNICOIdentificação: J. B. S., com 27 anos de idade, casada, gesta 1, para I, residente em Cubatão, SP.
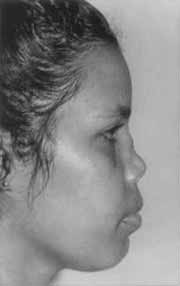
Foto 1.
Queixa e duração: Em dezembro de 1997 procurou o Serviço com queixa de dor intensa em região nasal e orofaringe, irradiando para ouvidos, com piora à deglutição, há alguns dias.
HPMA: A paciente relatava que há três meses apresentara dor em região nasal e edema em face, sendo medicada ambulatorialmente e com melhora parcial da dor. Procurou o Serviço com dor intensa em região nasal e orofaringe irradiando para os ouvidos e rouquidão significativa.
O exame otorrinolaringológico mostrou, como dado positivo, um edema inflamatório em septo nasal com deformidade anatõmica da pirâmide nasal ("nariz em sela") (Foto 1).
Evolução: A paciente foi submetida á drenagem de possível abcesso de septo nasal, apresentando apenas secreção sanguinolenta. Retornou, dias após, com pouca melhora do quadro clínico, quando foi internada, em 14/12/97, para nova drenagem de abcesso de septo nasal. Evoluiu, na internação, com quadro febril, artralgia em punho e polegar direito, sendo suspensa a intervenção cirúrgica. Exames laboratoriais foram realizados e os resultados mais relevantes foram:
Hemograma: Hb: 10,8 g/dl (normal: 12,0 a 16,0 g/dl), velocidade de hemossedimentação (VHS) aumentada de 81 mm; sem leucocitose; eletroforese de proteínas normais, exceto gamaglobulina: 1,65% (normal: 0,7 a 1,4%) e globulinas totais: 3,9 g% (normal: de 1,8 a 3,8 g%). Provas reumáticas negativas (Anca, Latex, Proteína C reativa).
Outros exames: uréia: 38 mg% (normal: 15 a 50 mg%); creatinina:1,0 mg% (normal: 0,8 a 1,4 mg%). Os exames radiológicos (tórax, seios da face, punho e calcâneo) mostraram-se normais. Audiometria e timpanometria realizadas posteriormente não mostraram alterações (Figura 1).
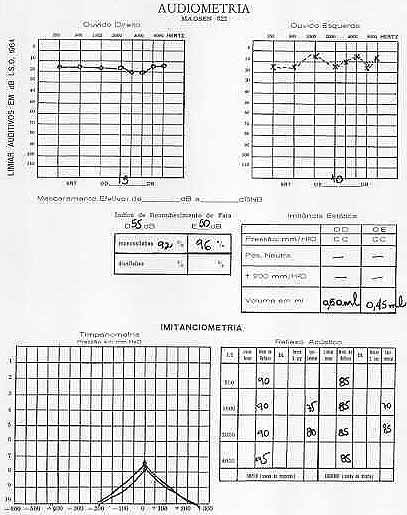
Figura 1.
Iniciou-se corticoterapia (prednisona 20 mg/dia), segundo orientação do serviço de reumatologia.
A paciente recebeu alta hospitalar com melhora do quadro inflamatório cartilaginoso nasal e laringotraqueal. Nessa ocasião, foi feito o diagnóstico de PR. Uma semana após a alta hospitalar, retomou com manifestações oculares: conjuntivite, esclerite e episclerite (Foto 2). Foi submetida a nova internação pelo Serviço de Reumatologia, onde foram introduzidas doses elevadas de metilprednisolona (Solu-Medrol) 1 g/dia, com melhora do quadro. Após três dias, recebeu alta, mantendo-se prednisona 50 mg/dia, com seguimento ambulatorial.
DISCUSSÃOForam estudados quatro casos de policondrite recidivante (PR) com diagnóstico baseado nos critérios de Damiani e Levine5. Os autores encontraram condrite auricular, envolvimento das cartilagens respiratórias, nariz em sela, artropatia no joelho. Como manifestações oculares, foram observadas conjuntivite, esclerite e irite8. Nosso diagnóstico foi clínico, baseado nos critérios de Michet10. Encontramos na paciente os seguintes sinais: condrite da cartilagem nasal, condrite laringotraqueal, artralgia de mão direita, artralgia em calcâneo, inflamações das estruturas oculares, incluindo conjuntivite, esclerite e episclerite.
Foi documentado um caso de uma paciente com PR que apresentou um quadro ocular isolado. O exame oftalmológico diagnosticou um quadro de esclerite anterior difuso à esquerda. Em outro estudo, três casos de pacientes com PR desenvolveram diferentes manifestações oftalmológicas, sendo encontrados episclerite, descolamento de retina, infiltrado corneano periférico, iridociclite, edema maculara. Neste nosso caso, as manifestações oftalmológicas não foram isoladas. Encontramos várias manifestações oftalmológicas já anteriormente citadas.
As manifestações articulares foram estudadas na PR, tendo-se como resultado que a artropatia era a manifestação mais comum na PR. O achado mais freqüente era artrite periférica, sendo a artrite poliarticular a mais encontrada. Os episódios de artrite duravam algumas semanas e não deixavam alterações residuais2. Evidenciamos várias manifestações articulares, sendo a primeira, em ordem cronológica, no punho direito, tendo a paciente, por este motivo, procurado um Serviço de Ortopedia, onde foi realizada imobilização do punho direito. A artralgia mais importante, do ponto de vista clínico, foi na região da laringe, onde a dor era severa impedindo a deglutição e mesmo a fala. O terceiro comprometimento articular foi evidenciado em calcâneo direito.
Foi descrito um caso na literatura que desenvolveu surdez súbita bilateral não concomitante1. Os autores não encontraram na literatura relatos de instalação súbita de surdez como no caso relatado. A nossa paciente não apresentou queixa de orelha interna, tanto para a parte auditiva quanto vestibular. Foi realizada audiometria e timpanoimpedanciometria, que resultaram normais.
Um paciente apresentou seis episódios de meningite entre 1989 e 1994. Os seis episódios estavam associados com recorrência da PR11. Outra paciente foi inicialmente diagnosticada como portadora de celulite auricular à direita. Essa paciente referia um quadro similar que tivera há oito anos na orelha esquerda, que melhorou com antiinflamatórios, levando os autores a concluírem que a celulite auricular era não infecciosa e provocada por PR4. O nosso diagnóstico inicial foi de abcesso de septo nasal, sendo uma patologia infecciosa como a celulite auricular citada, que, no decorrer, evoluiu com outras manifestações, levando ao diagnóstico final de condrite não infecciosa da PR.
As alterações laboratoriais mais comuns na PR eram inespecíficas. As mais encontradas foram anemia normocrômica normocítica, leucocitose leve e aumento da velocidade de hemossedimentação (VHS)8,2,1,4. A VHS seguia o progresso da doença, sendo que o seu aumento coincidia com as exacerbações clínicas. O aumento da VHS era a anormalidade laboratorial mais encontrada. O teste de Anca foi negativo2, assim como a pesquisa de FAN, células LE e o fator reumatóidel. Os nossos achados estão de acordo com os autores em relação aos exames laboratoriais hematológicos e reumatológicos, com exceção da leucocitose, que não encontramos.
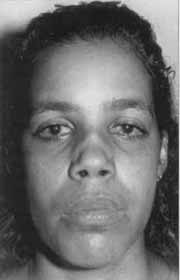
Foto 2.
Nas biópsias, os achados mais freqüentemente encontrados foram vasculite e alterações inflamatórias crônicas8,11. Outros autores não encontraram imagens de vasculite em biópsias de conjuntivas. Não realizamos biópsia neste caso apresentado. O tratamento da PR foi feito com imunossupressores (azatioprina, ciclofosfamida) e corticóides (prednisolona, metilprednisolona, prednisona), com redução da dosagem condicionada à melhora clínica e diminuição da VHS. Nosso tratamento foi realizado inicialmente com prednisona via oral (20 mg/dia), ocorrendo piora do quadro, com aparecimento das manifestações oculares, com a paciente vindo a receber Solu - Medrol E.V. (1 g/dia) por três dias, passando à prednisona V. O. (50 mg/dia) no tratamento ambulatorial.
A trombocitose era o parâmetro mais sensitivo de mau prognóstico. Em quatro casos de óbito, dois foram por complicações respiratórias secundárias à pneumonia e dois por insuficiência cardíaca2.
Não foi encontrada associação de PR com lupus eritematoso sistêmico (LES). Segundo os autores, PR e LES podem coexistir, porém com quadros clínicos e laboratoriais definidos de ambas as doenças7.
CONCLUSÃOApesar de a policondrite recidivante (PR) ser uma doença imunológica rara, o paciente pode se apresentar primeiramente ao otorrinolaringologista com queixas atinentes à ORL, como condrite nasal, celulite auricular, condrite da região da laringe, e evoluir com outros sintomas levando ao diagnóstico de PR.
Este caso nos leva a concluir que o otorrinolaringologista não deve limitar-se à especialidade, devendo valorizar todas as queixas do paciente, examinando-o como um todo e chegando, assim, a um diagnóstico preciso de uma patologia sistêmica com envolvimento otorrinolaringológico.
AGRADECIMENTOSRegistramos nosso agradecimento à fonoaudióloga Simone Quidicomo, CRF 5498/SP, pela realização dos testes auditivos.
REFERÊNCIAS BIBIOLGRÁFICAS1. AGUIAR, J. F. et al. -Surdez súbita em policondríte recidivante. RevistaBrasileiradeOtornnolanngologia, 62(2):168-173,1996.
2. BALSA, A. et al. - Joint symptoms in relapsing polychondritis. ClinicalandExperimental Rheumatology, 13: 425-430, 1995.
3. BRINK, H. et al. - Ocular manifestations of relapsing polychondritis: three case histories. Documenta Ophthalmologica, 87.- 159-166, 1994.
4. COPPOLA, M. & YEALY, D. M. - Relapsing polychondritis: na unusual cause ofpainful auricular swelling. AnnalsofEmergency Medicine, 21(1): 81-85, 1992.
5. DAMIANI, J. M., LEVINE, H. L. - Relapsing polychondritis - Report of the cases. The Laryngoscope, 89: 929-946 1979. 6. GATINEL, D. et al. - Rechute oculaire isoleé d'une polychondrite atrophiante. A propos d'une observation. journal Français d "Ophtalmologie, 19(2)..153~157,1996.
7. HARISDANKGKUL, V. & JOHNSON, W. W. - Association between polychondritis and systemic lupus erythematosus. Southern MedicalJournal, 87(7):753~757, 1994.
8. IRANI, B. S. et al. - Relapsing polychondritis: a study of four cases. TbejournalofLaryngologyandOtology, 106:911-914, 1992.
9. Mc ADAM, L. P. et al. - Relapsing polychondritis: prospective study of 23 patients and a review of the literature. Medicine, SS (3): 193-212, 1976.
10. MICHET, C. J. et al. - Relapsing polychondritis: Survival and predictive role of early disease manifestations. Annals ofInternal Medicine, 104: 74-78, 1986.
11. RAGNAUD, J. M. et al. - Recurrent Aseptic Purulent Meningitis in a Patient with Relapsing Polychondritis. ClinicalandInfechous Diseases, 22: 374-5, 1996.
* Chefe do Serviço de Otorrinolaringologia da Santa Casa de Santos; Mestrando em ORL pelo HC da FMRP, da USP.
** Médica Estagiária do Serviço de ORL da Santa Casa de Santos.
Endereço para correspondência: Julio Rodrigues - Rua Carvalho de Mendonça, 366 - 11070-101 Santos /SP - Telefone: (013) 235-3082 - Fax: (013) 232-5528. Artigo recebido em 31 de julho de 1998. Artigo aceito em 13 de outubro de 1998.


