Ano: 2001 Vol. 67 Ed. 6 - Novembro - Dezembro - (17º)
Seção: Relato de Caso
Páginas: 868 a 871
Síndrome de Cushing por uso abusivo de descongestionante nasal contendo dexametasona: Relato de caso
Cushing syndrome after abusive use of a nasal preparation containing dexamethasone: A case report
Autor(es):
Dayse Caldas 1,
Yolanda Schrank 2
Palavras-chave: síndrome de Cushing exógena, esteróides nasais
Keywords: exogen Cushing syndrome, nasal steroids
Resumo:
Os glicocorticóides têm sido largamente utilizados na prática clínica desde os princípios de 1950. Enquanto são bem conhecidos os efeitos adversos relacionados ao seu uso oral ou parenteral, não existem muitos relatos na literatura sobre efeitos adversos relacionados ao seu uso tópico. Relatamos o caso clínico de um rapaz de 16 anos com rinite alérgica que desenvolveu síndrome de Cushing exógena por uso abusivo de descongestionante nasal à base de dexametasona numa dose diária que variava de 0,5-0,7mg durante um período de 4 anos. O desmame do glicocorticóide foi iniciado substituindo-se o descongestionante em uso por outro sem glicocorticóide associado a doses progressivamente decrescentes de dexametasona administrada via oral, medicação esta que foi definitivamente suspensa 3 meses após o início do desmame - época na qual foi constatada recuperação do eixo hipotálamo-hipófise-adrenal. Chamamos a atenção para a importância do acompanhamento criterioso dos pacientes em uso, a longo prazo, de toda e qualquer medicação que contenha glicocorticóide, eventualmente até com monitorização mais rigorosa através da determinação do cortisol livre urinário ou do cortisol plasmático após teste de estímulo com o ACTH dose baixa (1mcg), permitindo assim o diagnóstico de insuficiência adrenal, mesmo que incipiente, mas que na presença de stress leve a moderado poderia oferecer risco de vida. Diante da possibilidade de severos efeitos colaterais sistêmicos mesmo quando utilizados esteróides nasais, devemos sempre que possível dar preferência aos glicocorticóides de menor biodisponibilidade e insistir junto ao paciente para que seja respeitada a dose assim como o tempo de uso prescrito.
Abstract:
Glucocorticoids have been largely used in the clinical practice since the early 1950s. While unwanted side effects related to its oral or parenteral use are well known, there are not many reports about such effects when glycocorticoids were used topically. We relate the case of a sixteen-year-old boy with allergic rhinitis who developed exogenous Cushing syndrome after abusive use of a nasal spray containing dexamethasone in a daily dose varying from 0.5-0.7mg during 4 years. Once the diagnosis of exogenous Cushing syndrome was established, the spray containing dexamethasone was substituted by another one without steroids associated with the prescription of dexamethasone tablets in progressively lower doses. About 3 month later, when complete restoration of the hypothalamic-pituitary-adrenal axis was observed, the tablets were discontinued. We would like to emphasize the importance of a strict follow-up of all patients with chronic use of any drug containing glycocorticoids; it is recommended in some cases to determine urinary free or plasmatic cortisol after the new low-dose (1mcg) ACTH stimulation test, in order to come to the diagnosis of incipient adrenal insufficiency, which could offer some danger in the presence of mild to moderate stress. Since the possibility of severe systemic side effects remains with the use of nasal steroids, we should whenever feasible prefer the use of glycocorticoids with lower bioavailability and emphasize the importance of respecting the dose and the time prescribed.
![]()
INTRODUÇÃO
Desde a sua introdução na prática clínica, nos princípios de 1950, os glicocorticóides têm representado importante e muitas vezes decisivo instrumento terapêutico no manejo de várias patologias8. Na rinite, em particular, a ação vasoconstrictora, antialérgica e antiinflamatória dos glicocorticóides trazem importante e rápido alívio de sintomas tais como espirros, coriza, rinorréia e congestão nasal11. É sabido, entretanto, que o uso prolongado de glicocorticóides, sobretudo quando administrados via sistêmica, é limitado por importantes efeitos adversos. Estes incluem supressão adrenal, alterações dos fâneros, ossos, tecido conjuntivo e, em crianças, diminuição da velocidade de crescimento8.
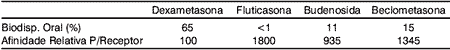
Os severos efeitos colaterais sistêmicos do uso prolongado de glicocorticóides via oral motivaram o desenvolvimento de preparações de glicocorticóides que pudessem exercer máximo efeito tópico com mínimo efeito sistêmico. A introdução inicial de compostos para uso inalatório contendo dexametasona se mostrou desapontadora, uma vez que estes têm efeito tópico insatisfatório e não são rapidamente metabolizados pelo fígado nos seu metabólitos inativos. O balanço entre os efeitos desejados e indesejados mudou enormemente com a introdução de preparações mais modernas como o propionato de fluticasona, dipropionato de beclometasona e budenosida, preparações estas de alta afinidade pelo seu receptor (efeito local máximo) e baixa biodisponibilidade (efeito sistêmico mínimo) em função de potente inativação hepática4,8. Na Tabela 1 visualizamos a afinidade pelo seu receptor e a biodisponibilidade sistêmica das principais preparações contendo glicocorticóides usadas atualmente no tratamento da rinite4.
Enquanto os efeitos colaterais da terapia oral ou parenteral com glicocorticóides são bem conhecidos, não existem muitos relatos na literatura sobre efeitos colaterais sistêmicos secundários ao seu uso tópico3,4,5,7,10. Quando, entretanto, glicocorticóides tópicos são utilizados a longo prazo e de maneira não controlada, a absorção pela mucosa nasal combinada à absorção gastrointestinal por ingestão parcial da solução pode levar ao desenvolvimento de efeitos sistêmicos adversos e até mesmo à instalação de síndrome de Cushing exógena4,5,7,10. Portanto, o uso de glicocorticóide, mesmo tópico, deve ser muito bem indicado, devendo-se, sempre que possível, evitar o seu uso prolongado, dar preferência àqueles de menor absorção sistêmica, e àqueles de menor biodisponibilidade.
RELATO DE CASO
RHA, 16 anos, sexo masculino, branco, nos foi encaminhado em função de obesidade centrípeta e estrias violáceas. Relata início do quadro cerca de dois anos antes da admissão, quando procurou dermatologista em função de estrias vermelho-arroxeadas. Concomitantemente, notou aumento progressivo do peso, inclusive com abaulamento da fossa supra-clavicular e formação de discreta giba. Após uma detalhada e difícil anamnese, constatamos que o paciente fazia uso indiscriminado de descongestionante nasal à base de dexametasona, numa dose diária que variava em torno de 0,5-0,7mg de dexametasona, há pelo menos 4 anos em função de rinite alérgica. Negava, na ocasião, uso de quaisquer outras medicações. Ao exame físico notamos um paciente obeso (IMC: 31kg/m2), com predominante deposição centrípeta da gordura, preenchimento da fossa supraclavicular e giba. Apresentava facies em lua cheia, pletora, pele oleosa, acne em face, dorso e tronco, e estrias vermelho-arroxeadas de mais de um centímetro de diâmetro na face interna dos braços, coxas, abdome e dorso. Encontrava-se hipertenso com PA:140x100mmHg e FC:88bpm.
Exames laboratoriais realizados mostraram hemograma, glicose, eletrólitos e perfil lipídico normal, cortisol indosável (Normal 43-224ng/ml - Quimioluminescência) e hormônio adrenocorticotrófico (ACTH) suprimido (Normal 10-46pg/ml - Quimioluminescência), sugerindo, portanto, supressão adrenal em conseqüência da administração de glicocorticóides, associado à grave manifestação sistêmica relacionada com o seu uso excessivo. Diante do quadro clínico e laboratorial característico foi diagnosticado síndrome de Cushing de origem exógena.
Solicitamos ao paciente que suspendesse o descongestionante nasal o qual vinha fazendo uso e o orientamos para que este fosse substituído por outro descongestionante sem glicocorticóide. Iniciamos o desmame do glicocorticóide tópico prescrevendo dexametasona via oral na dose de 0,5mg em dias alternados. O paciente foi orientado a dobrar a dose damedicação em situações de stress - seja este desencadeado por esforço físico intenso ou doença. Passados 30 dias, o paciente retornou à consulta ainda hipertenso, porém 3,500kg mais magro e queixando-se de cansaço e tonteiras no início do desmame, sintomas estes que progressivamente desapareceram. Optamos por prosseguir o esquema de retirada da dexametasona, a qual foi definitivamente suspensa 3 meses após a primeira consulta. Nesta ocasião o paciente já encontrava-se normotenso, havia emagrecido 10kg, e evoluiu com importante melhora do humor, da acne, oleosidade da pele e as estrias tornaram-se mais claras e mais estreitas. Exames laboratoriais repetidos nesta ocasião mostraram cortisol de 66ng/ml e ACTH de 25pg/ml, portanto, já normalizados.
Como tanto a mãe como o irmão mais velho do paciente em questão também faziam uso indiscriminado do mesmo descongestionante nasal e como ambos encontravam-se obesos, optamos por estudá-los. Para a nossa surpresa, tanto a mãe como o irmão apresentavam supressão do eixo hipotálamo-hipofisário-adrenal (HHA) com cortisol plasmático indosável e ACTH suprimido. Ao exame físico a mãe apresentava obesidade centrípeta, abaulamento da fossa supra-clavicular, hipertricose, acantose em axilas e face dorsal do pescoço, além de hipertensão arterial de difícil manejo. Tivemos certa dificuldade inicial no desmame do glicocorticóide face à importante tonteira, indisposição e náuseas mesmo com mínima redução da dose. Decorridos 6 meses, entretanto, foi possível a suspensão do mesmo. Na ocasião a paciente encontrava-se assintomática, houve redução do peso, alguma melhora na acantose, porém a paciente se manteve hipertensa. O irmão apresentava obesidade centrípeta importante (IMC: 46kg/m2), giba, abaulamento da fossa supra-clavicular, acantose em axilas e pescoço e estrias (porém claras) em abdome, além de hipertensão (PA: 160x100mmHg). Houve extrema dificuldade na retirada do glicocorticóide, apresentando o paciente indisposição, tonteira, diarréia e muita fraqueza durante os primeiros 45 dias do desmame.
Tabela 1. Afinidade relativa pelo receptor e biodisponibilidade de alguns dos principais esteróides nasais, segundo Fuchs e colaboradores4.
DISCUSSÃO
Esteróides tópicos são largamente utilizados no tratamento dos sintomas resultantes da rinite alérgica ou não alérgica, sendo considerados seguros, uma vez que, tendo em vista a pequena superfície de absorção da nasofaringe e respeitando-se as doses prescritas, estes não são usualmente absorvidos em quantidade suficiente para produzir efeitos sistêmicos7,10.
Assumindo que o nosso paciente relatava utilizar um frasco novo da solução nasal a cada 7-10 dias, estimamos uma administração média de 0,5-0,7mg de dexametasona ao dia, dose esta suficiente para causar síndrome de Cushing quando utilizada a longo prazo, conforme descrito por outros autores como Fuchs e colaboradores. Estes relatam o caso de um rapaz de 19 anos que desenvolveu síndrome de Cushing após uso de solução nasal contendo dexametasona numa dose média diária que variava de 0,7-1mg durante 5 anos4.
A absorção da medicação depende não somente da dose administrada, como também da área de absorção, da vascularização da mucosa e submucosa nasal e do tempo em que a solução permanece em contato com as mesmas. Em pacientes com uma mucosa inflamada como acontece na rinite crônica, por exemplo, a absorção estará aumentada. Além da absorção tópica, soma-se a absorção gastrointestinal, absorção esta dependente da forma como a solução nasal é administrada e da dose utilizada (ambos determinantes de maior fração deglutida)10.
A dexametasona, conforme visto anteriormente, consiste num dos glicocorticóides de maior biodisponibilidade em função da sua baixa inativação hepática, representando, portanto, dos glicocorticóides disponíveis para uso intranasal, a medicação de maior potencial de efeitos sistêmicos indesejáveis4.
Tendo em vista o desenvolvimento de síndrome de Cushing apesar da dose relativamente baixa de dexametasona utilizada pelo nosso paciente, somado ao relato de supressão do eixo HHA em toda sua família, podemos inferir a presença de uma provável maior sensibilidade individual aos glicocorticóides. Já em 1976 Meikle e colaboradores observaram desenvolvimento de síndrome de Cushing mesmo após uso de baixas doses de dexametasona, possivelmente em função de uma maior sensibilidade individual à substância, justificada por um clearance plasmático diminuído6.
Existem na literatura poucos relatos de síndrome de Cushing secundária ao uso intranasal de dexametasona. Stevens10 levantou somente 6 casos até 1988, sendo o primeiro destes descrito por Champion Jr. 2 em 1974.
Ao contrário da síndrome de Cushing exógena, que como vimos é bastante incomum com o uso de glicocorticóides tópicos, supressão leve do eixo HHA é um achado relativamente freqüente. Isso ocorre porque o hipotálamo, assim como a hipófise, são extremamente sensíveis a pequenos aumentos nos níveis de glicocorticóides circulantes. Portanto, a supressão do eixo HHA é considerada o melhor indicador de absorção sistêmica da droga. É válido lembrar que a dosagem do cortisol plasmático às 8 horas, assim como o teste de estímulo com ACTH dose alta (250mcg), não são indicados para acessar a supressão do eixo HHA uma vez que, na dependência do grau de supressão do eixo, estes podem ainda estar normais. O teste de ACTH dose alta, é útil para avaliar a insuficiência adrenal primária, mas não está indicado na insuficiência adrenal secundária leve a moderada. O teste de ACTH dose alta permite acessar a capacidade máxima de resposta adrenal e não a suasensibilidade ao ACTH. Para acessar o grau de supressão do HHA tem sido recomendado, mais recentemente, além do cortisol livre urinário e do teste de estímulo com insulina, o teste de estímulo com ACTH dose baixa (1mcg). Este sim, é capaz de examinar a sensibilidade adrenal, ou seja, se a adrenal está recebendo estímulo suficiente pelo ACTH endógeno9. O significado clínico do teste com ACTH dose baixa reside, portanto, na detecção precoce de insuficiência adrenal leve, que na presença de stress, mesmo moderado, poderia oferecer risco de vida1.
O nosso paciente, por outro lado, apresentava cortisol e ACTH indosáveis, os quais por si só são indicadores de severa supressão do eixo HHA, ou seja, o risco de vida seria iminente em situações de stress caso não se procedesse ao aumento da dose de glicocorticóides.
Todo paciente em uso de glicocorticóide deve, portanto, ser acompanhado cuidadosamente, sendo que mesmo aqueles com cortisol plasmático dosado às 8 horas e teste com ACTH dose alta normais, mas que respondem pobremente ao teste com ACTH dose baixa, podem requerer tratamento imediato com doses suplementares de glicocorticóides em situações de stress1.
Comentários finais
Este caso demonstra que apesar dos glicocorticóides inalados terem menor potencial de efeitos sistêmicos adversos que os glicocorticóides administrados via oral, permanece a possibilidade de complicações sistêmicas, sobretudo em pacientes recebendo tratamento a longo prazo com glicocorticóides de maior biodisponibilidade, como a dexametasona, e em pacientes portadores de maior sensibilidade individual à medicação. Devemos, portanto, dar preferência, sempre que possível, aos preparados mais modernos de menor biodisponibilidade e insistir junto ao paciente para que seja respeitada a dose prescrita assim como a forma e o tempo de uso da medicação.
REFERÊNCIAS BIBLIOGRÁFICAS
1. BROIDE, J.; SOFERMAN, R.; KIVITY, S.; GOLANDER, A.; DICKSTEIN, G.; SPIRER, Z.; WEISMAN, Y. - Low-Dose Adrenocorticotropin Test Reveals Impaired Adrenal Function in Patients Taking Inhaled Corticosteroids. J Clin. Endocrinol. Metab., 80:1243-6, 1995.
2. CHAMPION, P.K. JR. - Cushing syndrome secondary to abuse of dexamethasone nasal spray. Arch. Intern. Med.,134:750-1, 1974.
3. FLYNN, M. D.; BEASLEY, P.; TOOKE, J.E. - Adrenal supression with intranasal betamethasone drops. J. Larygol. Otol.,106: 827-828, 1992.
4. FUCHS, M.; WETZIG, H.; KERTSCHER, F.; TÄSCHNER, R.; KELLER, E. - Iatrogenes Cushing Syndrom und Mutatio tarda durch Dexamethason-haltige Nasentropfen. HNO, 47: 647-50, 1999.
5. GALEAZZI, R.M; STUDER, H. - Cushing-Syndrom und Nebennierenrinden-Supression durch intranasale Anwendung von dexamethasonpräparaten. Schweiz Med. Wochenschr.,107:1836-7, 1977.
6. MEIKLE, A.W.; CLARKE, D.H.; TYLER, F.H. - Cushing syndrome from low doses of dexamethasone. A result of slow plasma clearance. J. Amer. Med. Ass., 235:1592-3, 1976.
7. NUTTING, C.M.; PAGE, S.R. - Iatrogenic Cushing's syndrom due to nasal bethametasone: a problem not to be sniffed at! Postgrad. Med. J.,71:231-2, 1995.
8. PEDESEN, S.; O'BYRNE, P. - A Comparision of the efficacy and safety of inhaled corticosteroids in asthma. Allergy, (Suppl 39): 1-34, 1997.
9. RAFF, H. - Supression of the Hypothalamic-Pituitary-Adrenal Axis and Other Systemic Effects of Inhaled Corticosteroids in Asthma. The Endocrinologist. 8:9-14, 1988.
10. STEVENS, D.G. - Cushing's syndrome due to abuse of beclomethason nasal drops. J Laryngol. Otol.,102: 219-21, 1988.
11. VAN AS, A.; BRONSKY, E.; GROSSMAN, J. et al. - Dose tolerance study of fluticasone propionate aqueous nasal spray in patients with seasonal allergic rhinitis. Annals of Allergy, 67(2):156-62, 1991.
1 Mestre em Endocrinologia e Metabologia pela escola médica da PUC-RJ. Doutoranda em Endorinologia e Metabologia pela Universidade Federal do Rio de Janeiro. Professora Assistente do curso de pós-graduação em Endocrinologia e Metabologia da PUC-RJ.
2 Mestre em Endocrinologia e Metabologia pela escola médica da PUC-RJ.
Instituição: Instituto Estadual de Diabetes e Endocrinolgia Luiz Capriglione (IEDE).
Endereço para correspondência: Dayse Caldas - Rua Lúcio de Mendonça 36/203 - Tijuca - Rio de Janeiro/RJ-Telefone (0xx21) 204-0135 - e-mail: daysecaldas@osite.com.br
Artigo recebido em 10 de maio de 2001. Artigo aceito em 29 de junho de 2001.