Ano: 2014 Vol. 80 Ed. 2 - Março - Abril - (15º)
Seção: Artigo de Revisão
Páginas: 167 a 177
Fatores preditivos para desenvolvimento da fístula faringocutânea: revisão sistemática*
Predictive factors for the postlaryngectomy pharyngocutaneous fistula development: systematic review*
Autor(es): Suzana Boltes Cecatto1; Matilde Monteiro Soares1; Teresa Henriques1; Eurico Monteiro2; Carla Isabel Ferreira Pinto Moura3
DOI: 10.5935/1808-8694.20140034
Palavras-chave: Fatores de risco; Laringectomia; Laringe; Fístula faringocutânea; Fístula
Keywords: Risk factors; Laryngeal neoplasms; Larynx; Pharyngocutaneous fistula; Fistula
Resumo:
OBJETIVO: Fístula faringocutânea é uma das maiores complicações pós-operatórias de laringectomia total e faringolaringectomia, podendo causar graves efeitos adversos ao paciente e à sociedade. Nosso objetivo é identificar todos os fatores preditivos e as classificações do risco descrito para a formação da fístula.
MÉTODO: Pesquisa racional foi realizada para identificação de todos os estudos sobre fatores preditivos e classificações/probabilidade de risco ao desenvolvimento da fistula faringocutânea, publicados até abril de 2012 (n = 846). Os estudos incluídos foram analisados e os dados, a identificação, a qualidade metodológica e os resultados foram registrados.
RESULTADOS: Um total de 39 estudos foi incluído. As variáveis relacionadas foram deficiência nutricional, ASA, alto consumo de álcool, anemia e hipoalbuminemia, comorbilidades, N avançado, localização/extensão do tumor primário, tratamentos pré-cirúrgicos radioterapia/quimioradioterapia, traqueostomia de emergência, status das margens cirúrgicas, duração da cirurgia, experiência do cirurgião, complicações locais da ferida cirúrgica, transfusão de sangue intraoperatória e relação entre sonda nasogástrica e alimentação oral.
CONCLUSÃO: Nos estudos, muitos fatores de risco são associados ao desenvolvimento da fístula faringocutânea. Entretanto, ainda não existe um consenso sobre a seleção dos fatores mais influentes. Foram encontrados somente dois sistemas de classificações de riscos, e nenhum deles foi preditivo do desenvolvimento da fístula faringocutânea.
Abstract:
OBJECTIVE: Pharyngocutaneous fistula is considered one of the major complications in the postoperative period after total laryngectomy/pharyngolaryngectomy, leading to a severe adverse impact for the patient and society. This study aimed to identify all the described pharyngocutaneous fistula predictive factors and risk classifications.
METHODS: Research was conducted to identify all the studies assessing predictive factors and risk classification for pharyngocutaneous fistula development published until April of 2012 (n = 846). The included studies were analyzed and data regarding their identification, methodological quality and results were recorded.
RESULTS: A total of 39 studies were included. The variables consistently reported as associated with fistula development were nutritional deficiency, American Society of Anesthesiologists (ASA) classification, high consumption of alcohol, anemia and hypoalbuminemia, co-morbidities, advanced N stage, location and extent of primary tumor, pre-radiotherapy and pre-chemoradiotherapy treatment, emergency tracheotomy, surgical margin status, surgery's duration, surgeon's experience, local complications of the wound, performance of intraoperative blood transfusion and relationship between nasogastric tube and oral feeding.
CONCLUSION: Several risk factors were associated with pharyngocutaneous fistula formation in the included studies. However, there is still no consensus in the most pertinent selection. Only two classification systems were retrieved and they were not able to accurately predict pharyngocutaneous fistula.
![]()
INTRODUÇÃO
Fístula faringocutânea (FFC) pode ser definida como uma deiscência do fechamento da mucosa faríngea, resultando em extravasamento de saliva em comunicação com a pele,1 e é considerada uma das principais complicações no pós-operatório de laringectomia total e faringolaringectomia, podendo causar um importante impacto negativo ao paciente e à sociedade.
A incidência relatada varia de 5% a 65% nas décadas de 1970 e 1980, e entre 9% e 25% na última década. Sua ocorrência aumenta muito o tempo de permanência hospitalar e, consequentemente, os custos do tratamento.2 Além disso, essa complicação pode levar a um início tardio de terapias complementares (como radioterapia/quimioterapia), aumento na debilidade física e mental do paciente, retardando o início da alimentação oral e provocando atraso na reabilitação vocal, dificultando, assim, a recuperação pós-operatória. Em casos raros, também pode levar a estenose e distúrbios da deglutição faríngea, com impacto negativo muito grande sobre a qualidade de vida dos pacientes1-3 ou mesmo dissecção salivar com ruptura da artéria carótida, sepse, mediastinite, pneumonia e morte.
Muitos fatores são descritos como predisponentes à formação de fístula e podem ser divididos por sua relação com o paciente, com a doença e ao tratamento.4,5 Contudo, ainda não há um consenso entre os autores sobre quais seriam os fatores de risco mais significativos para a ocorrência dessa complicação.5,6
Portanto, realizamos esta análise sistemática para determinar as variáveis preditivas associadas ao desenvolvimento da fístula faringocutânea e as classificações de risco existentes.
FONTES DE DADOS E MÉTODOS DE ANÁLISE
Realizamos uma revisão sistemática para identificar todos os estudos publicados até abril de 2012 (inclusive), avaliando variáveis e classificações de risco para a predição da ocorrência de fístula faringocutânea segundo a metodologia descrita no Manual Cochrane para Revisões Sistemáticas de Intervenções (Cochrane Handbook for Systematic Reviews of Interventions), de 2008.7
As fontes de pesquisa utilizadas foram: Medline, Scopus, Cochrane Central, CDSR (Base de Dados de Revisões Sistemáticas), clinicaltrials.gov, bem como uma lista de referências dos artigos selecionados e de revisões sistemáticas relevantes.
A pesquisa foi realizada por meio dos termos MesH (complicações pós-operatórias, fístula, fístula faringocutânea, fístula cutânea, fatores de risco, laringectomia e faringolaringectomia) e suas combinações através de operadores booleanos. Os critérios de inclusão considerados para a seleção de estudos foram: a) local principal do tumor: laringe e/ou hipofaringe, subdivididas em supraglótica, glote, subglote e hipofaringe, incluindo neoplasia primária do seio piriforme; b) cirurgia: laringectomia total, laringectomia total com faringectomia parcial com ou sem esvaziamento cervical, cirurgia de resgate para tumor primário da laringe e hipofaringe; c) reconstrução: cirurgia com fechamento primário da faringe; e d) estudos avaliando a associação dos fatores de risco com fístula faringocutânea.
Os critérios de exclusão para a análise foram: a) estudos de opinião, série de casos e revisões simples; b) estudos com resultados de complicações gerais relacionadas à intervenção sem análise individual dos dados da evolução para formação de fístula; e c) estudos de idiomas estrangeiros sem tradução adequada para o inglês, espanhol, francês ou português.
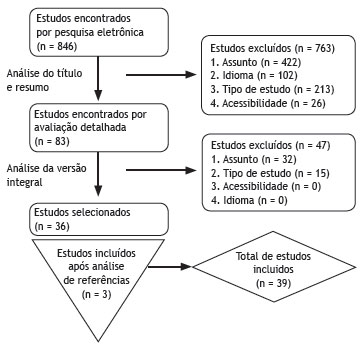
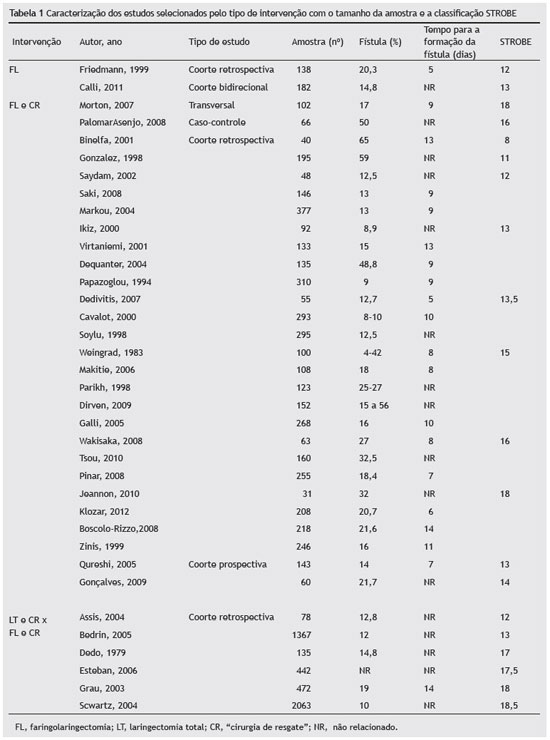
No primeiro estágio foram encontrados 846 estudos. Após o título de cada artigo e análise de resumos, foram selecionados 83 deles. No segundo estágio, após análise da versão na íntegra dos artigos, foram selecionados 36 estudos. Em cada estágio, os artigos foram avaliados por dois investigadores e a divergência foi resolvida por consenso. Os dois investigadores trabalharam de maneira independente e foram cegados para as avaliações do outro. Por fim, após analisar a lista de referência de todos os estudos selecionados, foram incluídos três novos artigos. Foi incluído um total de 39 estudos nesta análise sistemática e foram coletados, de cada um, os seguintes dados: título, autor(es), data de publicação, revista, definição do resultado e prevalência, desenho do estudo, local (uni ou multicêntrico), tamanho da amostra, associação dos fatores de risco ao desenvolvimento da fístula faringocutânea e período de tempo até a sua ocorrência. A qualidade dos artigos foi avaliada pelo primeiro autor, por meio dos itens da lista de verificação STROBE (Fortalecimento da Divulgação de Estudos Observacionais em Epidemiologia) para estudos observacionais. Essa lista de verificação possui múltiplos componentes por item, que resultam em um escore de qualidade dos estudos observacionais.8 Dois estudos avaliaram os sistemas de classificação de risco.9,10 O processo de seleção dos estudos está descrito na Fig. 1. Os estudos foram, primeiramente, divididos de acordo com a intervenção feita nos grupos de pacientes: laringectomia total/faringolaringectomia primária e "cirurgia de resgate". Então, eles foram ordenados de acordo com desenho de estudo e a avaliação de qualidade utilizando a lista de verificação STROBE (Tabela 1).
Figura 1 Fluxograma do processo de seleção de artigos. The query used was: (postoperative complications[MeSH Terms]) OR postoperative complications[Title/Abstract]) OR postoperative complication[Title/Abstract]) OR postoperative complication[MeSH Terms]) OR complications, postoperative[MeSH Terms]) OR complications, postoperative[Title/Abstract]) OR complication, postoperative[Title/Abstract]) OR complication, postoperative[MeSH Terms]) OR surgical wound dehiscence[MeSH Terms]) OR surgical wound dehiscence[Title/Abstract]) OR dehiscence surgical wound[Title/Abstract]) OR dehiscence surgical wound[MeSH Terms]) OR anastomotic leaks[MeSH Terms]) OR anastomotic leaks[Title/Abstract]) OR anastomotic leakage[Title/Abstract]) OR anastomotic leakage[MeSH Terms]) OR anastomotic leakage[MeSH Terms]) OR anastomotic leakage[Title/Abstract]) OR healing wound[Title/Abstract]) OR healing wound[MeSH Terms]) OR fistula[MeSH Terms]) OR fistula[Title/Abstract]) OR pharyngocutaneous fistula[Title/Abstract]) OR pharyngocutaneous fistula[MeSH Terms]) OR cutaneous fistula[MeSH Terms]) OR cutaneous fistula[Title/Abstract]) OR skin fistula[Title/Abstract]) OR skin fistula[MeSH Terms]) OR external fistula[MeSH Terms]) OR external fistula[Title/Abstract]) OR salivary gland fistula[Title/Abstract]) OR salivary gland fistula[MeSH Terms]) OR pharyngostoma[MeSH Terms]) OR pharyngostoma[Title/Abstract]) OR postla ryngectomy pharyngocutaneous fistula[Title/Abstract]) OR postlaryngectomy pharyngocutaneous fistula[MeSH Terms]) AND (factor risk[MeSH Terms]) OR factors risk[MeSH Terms]) OR risk factor[MeSH Terms]) OR risk factors[Title/Abstract]) OR causalities[Title/Abstract]) OR causalities[MeSH Terms]) OR multifactorial causality[MeSH Terms]) OR multifactorial causality[Title/Abstract]) OR predisposing factors[Title/Abstract]) OR predisposing factors[MeSH Terms]) OR prognostic factors[MeSH Terms]) OR prognostic factors[Title/Abstract]) OR etiology[Title/Abstract]) OR etiology[MeSH Terms])) AND (laryngectomy[MeSH Terms]) OR laryngectomy[Title/Abstract]) OR pharyngectomy[Title/Abstract]) OR pharyngectomy[MeSH Terms]) OR pharyngolaryngectomy[MeSH Terms]) OR pharyngolaryngectomy[Title/Abstract]) OR laryngectomies[Title/Abstract]) OR laryngectomies[MeSH Terms]) OR neoplasms laryngeal[MeSH Terms]) OR cancer of larynx[MeSH Terms]) OR cancer of larynx[Title/Abstr act]) OR larynx cancer[Title/Abstract]) OR larynx cancer[MeSH Terms]) OR head neck cancer[MeSH Terms]) OR head neck cancer[Title/Abstract]) OR laryngeal cancer[Title/Abstract]) OR laryngeal cancer[MeSH Terms]) OR laryngopharyngectomy[MeSH Terms]) OR laryngopharyngectomy[Title/Abstract]).
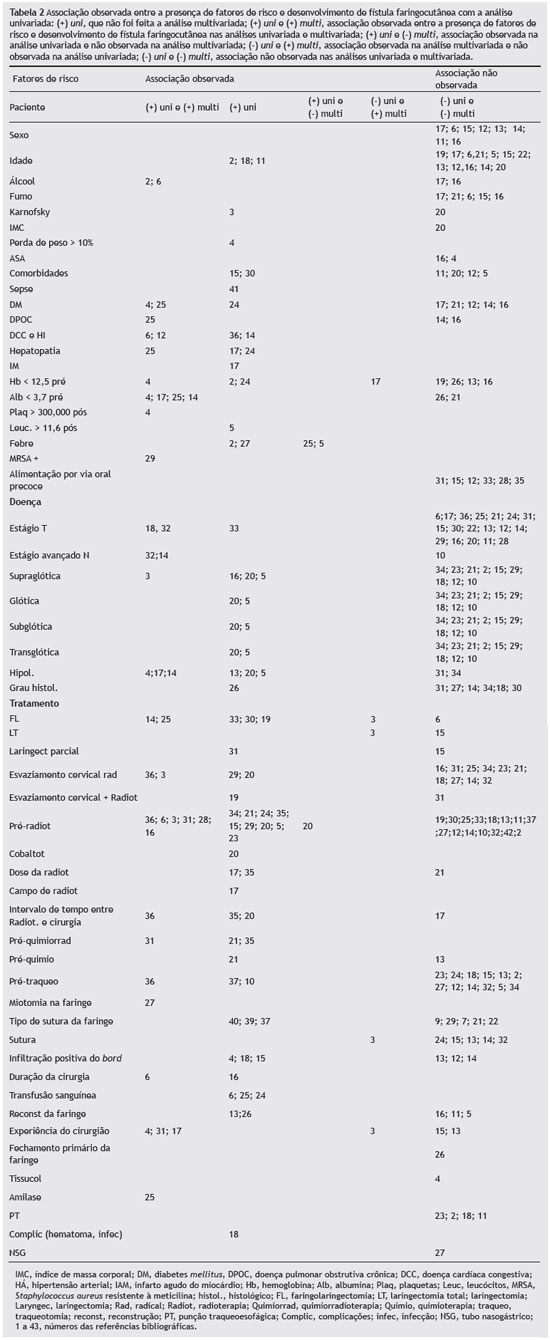
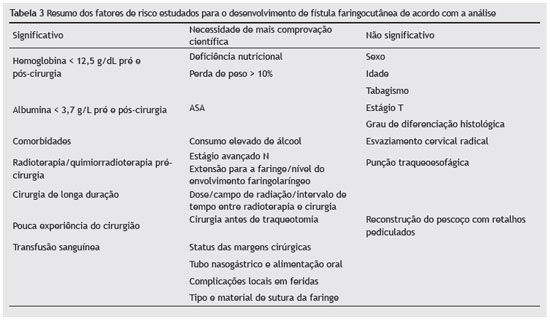
Depois disso, todos os fatores de risco avaliados foram extraídos e listados individualmente segundo o tipo de análise estatística/metodologia realizada em cada estudo e também segundo a associação positiva ou negativa para o desenvolvimento da fístula faringocutânea (Tabela 2). A análise final e a síntese dos fatores de risco para o desenvolvimento da fístula faringocutânea são apresentadas na Tabela 3.
RESULTADOS
Descrição dos estudos
Em dois estudos, a intervenção foi faringolaringectomia; em 29, faringolaringectomia em comparação à cirurgia de resgate, e em 6, laringectomia total e cirurgia de resgate em comparação à faringolaringectomia e cirurgia de resgate . Dois estudos descreveram e avaliaram os sistemas de classificação de risco para o desenvolvimento da fístula faringocutânea. Com relação ao desenho do estudo, um foi caso-controle, um coorte bidirecional, dois coortes prospectivos, um coorte transversal e 32 coortes retrospectivos. Encontramos poucos estudos prospectivos nesta revisão. Na lista de verificação STROBE, os valores variaram de 8 a 18,5, com uma média de escore de 14,5. O tamanho da amostra variou entre 31 e 2.063 indivíduos e 89% dos estudos foram realizados em 1 hospital. A incidência de fistulas variou entre 4 e 65%.
Análise dos fatores de risco
Relacionados ao paciente
Caracterização dos pacientes
Dentre as características inerentes aos pacientes, sexo não estava associado à formação de fístula faringocutânea para quaisquer dos autores,6,11-17 e o sexo masculino nem sempre foi mais frequente nas amostras dos estudos. A idade foi associada à fístula em alguns estudos,2,11,18 porém não em todos.5,6,11-17,19-22 Esteban et al., 2006, e Galli et al., 2005,2,6 confirmaram a associação entre consumo elevado de álcool e fistulização. Contudo, em outros estudos,16,17 essa associação não atingiu relevância estatística. Hábitos tabágicos não foram considerados um fator de risco significativo para o desenvolvimento de fístula faringocutânea para a maior parte dos autores.6,15-17,21 Deficiência nutricional e perda de peso superior a 10% seis meses antes da cirurgia são fatores que ainda necessitam mais pesquisa, pois apenas dois autores consideraram esses fatores significativos para fístula,3,4 enquanto para um outro não apresentaram relevância.20
Com relação à escala ASA (Sistema de Classificação de Risco da Sociedade Americana de Anestesiologia), alguns autores4,16,23 avaliaram sua capacidade quanto à predição de desenvolvimento de fístula faringocutânea, e eles não encontraram qualquer associação em sua amostra de 246 e 2.063 pacientes, respectivamente.
Parâmetros analíticos
O nível de hemoglobina e albumina sérica, a contagem de plaquetas e o número de leucócitos são muito discutidos na literatura como possíveis fatores de risco para o desenvolvimento da fístula faringocutânea. Leucocitose (> 11,6) (×109/L) e trombocitose (> 300) (×109/L) pós-operatório foram considerados por Makitie et al., 2006, e Schwartz et al., 2004,4,5 como fatores significativos para fistulização com uma amostra de 2.171 pacientes. Não conseguimos encontrar outros estudos que considerem esses parâmetros analíticos. Baixos níveis de hemoglobina (< 12,5 g/dl) e hipoalbuminemia (< 3,7 g/L) pré-operatório e pós-operatório foram citados por alguns autores como importantes fatores preditivos inerentes aos pacientes para formação e desenvolvimento de fístula, como Boscolo-Rizzo et al., 2008, Cavalot et al., 2000, Esteban et al., 2006, Pinar et al., 2008, Schwartz et al., 2004 e Tsou et al., 2010,2,4,14,17,24,25 com uma amostra total de 3.420 pacientes e escore médio STROBE de 16. Outros autores não identificaram essa associação 13,16,19,21,26 estudando uma amostra total de 620 pacientes e apresentando um escore médio de STROBE de 16.
Comorbidades
Várias comorbidades apresentadas pelos pacientes foram relatadas como possíveis fatores de risco para formação de fístula faringocutânea. Infarto agudo do miocárdio (IAM) foi citado por Tsou et al., 2010,17 como um fator significativo em sua análise univariada para desenvolvimento de fístula. Vários autores17,24,25 consideraram doença hepática, como cirrose hepática, associada à fístula em uma amostra de 671 pacientes. Hipertensão (HA) foi associada ao desenvolvimento de fístula faringocutânea em alguns estudos,6,14,16 com uma amostra total de 769 pacientes. Doença pulmonar obstrutiva crônica (DPOC) foi considerada por Boscolo-Rizzo et al., 2008,25 como um fator significativo para fistulização com uma análise de 218 pacientes, porém Pinar et al., 2008, e Redaelli Zinis et al., 1999,14,16 não encontraram associação em sua análise de 501 pacientes. Alguns autores mostraram, em uma amostra total de 2.500 pacientes e um escore médio de STROBE de 16,8, que diabetes mellitus (DM) possui uma associação significativa ao desenvolvimento de fístula. Outros estudos não mostraram uma relação significativa entre a formação de fístula e comorbidades12,14,16,7,21 com uma amostra de 845 pacientes e escore médio STROBE de 16.
Febre
A presença de febre pós-operatória foi considerada, por alguns autores,5,25,27 um sinal precoce de formação de fístula faringocutânea, porém deveria ser interpretada com cautela após excluir outras possíveis causas de febre no pós-operatório imediato.
RELACIONADOS À DOENÇA
Estágio e grau TMN de diferenciação tumoral
Com foco neste assunto, 17 autores não consideraram o estágio tardio dos tumores como um fator significativo para formação de fístula faringocutânea. A amostra total foi de 3.036 pacientes, e a avaliação apresentou um escore médio de STROBE de 15.6,11-17,22,20,21,25,24,28-31 Três autores, Grau et al., 2003, Klozar et al., 2012, e Soylu et al., 1998,18,32,33 consideraram que o estágio avançado T estaria associado ao desenvolvimento de fístula, em uma amostra de 975 pacientes e escore médio STROBE de 13.
O estágio avançado N foi considerado um fator de risco significativo por dois autores14,32 em um amostra de 463 pacientes e avaliação STROBE de 17. Apenas Parikh et al., 1998,12 consideraram que esse estágio não estivesse associado à fístula.
Em estudo de Friedman et al., 1999,27 o grau de diferenciação histológica dos tumores foi associado à ocorrência das fístulas em sua amostra de 138 pacientes e escore STROBE de 12. Outros autores16,28,31,32 mostraram não existir efeitos de causalidade entre o fator analisado e o desenvolvimento de fístula.
RELACIONADOS AO TRATAMENTO
Cirurgia estendida à faringe
Dentre todos os estudos analisados, cinco autores relataram uma relação causal para o desenvolvimento de fístula faringocutânea em uma análise univariada e multivariada em suas amostras, no que diz respeito à extensão cirúrgica para a faringe.16,19,26,32,34 Os estudos mostraram uma amostra de 560 pacientes e escore médio de 15,8 na escala STROBE. Um estudo por Galli et al., 2005,6 com 268 pacientes encontrou uma relação significativa na análise multivariada entre a opção cirúrgica e o desenvolvimento da fístula faringocutânea. Contudo, Schwartz et al., 2004,4 em um estudo multicêntrico com 2.063 pacientes e STROBE de 18,5, não encontraram uma relação significativa entre a formação da fístula faringocutânea e a extensão da cirurgia para a faringe. Com relação ao local do tumor e ao nível de comprometimento laringofaríngeo, oito estudos avaliaram o local e a extensão do tumor (glote, subglote, supraglote, hipofaringe) como um fator positivo para o desenvolvimento de fístula após a cirurgia, com uma amostra de 1.760 pacientes e escore médio STROBE de 15.2,3,6,13,16,17,18,20 Contudo, outros estudos não encontraram uma relação significativa entre essas variáveis e a fistulização.5,11,14,15,22,21,25,30,32 A amostra contava com 1.800 pacientes e apresentou um escore médio de 14,5 na STROBE.
Esvaziamento cervical radical
Esvaziamento cervical radical foi considerado significativo para o desenvolvimento de fístula faringocutânea em quatro estudos,6,20,30,35 com uma amostra de 840 pacientes e escore médio STROBE de 14,5. Por outro lado, dez estudos não encontraram relação significativa entre esvaziamento cervical radical e ocorrência de fístula.16,17,22,21,25,26,28,32,33,36 A amostra consistia de 2.200 pacientes e a avaliação da STROBE apresentou um escore médio 16.
Radioterapia (Rt) ou Quimiorradioterapia (QRT) pré-operatórias
Radioterapia ou quimiorradioterapia pré-operatórias são questões controversas entre os autores. Em alguns estudos analisados, 54% (20 estudos) observou-se que radioterapia pré-operatória apresentou uma forte associação com o desenvolvimento de fístulas faringocutâneas (16% dos estudos apresentaram uma análise univariada e multivariada e 37,8% obtiveram o resultado por meio de análise univariada da amostra). Com relação ao tamanho da amostra, estudos com associação positiva entre radioterapia e formação de fístulas incluíram de 31 a 2.063 pacientes, e a qualidade da STROBE variou de 8 a 18, com escore médio de 17,8. O esquema combinado de quimiorradioterapia (QRT) antes da cirurgia mostrou, em três estudos, uma relação significativa21,32,37 para o desenvolvimento de fístula.
Com relação aos estudos com associação negativa entre radioterapia e desenvolvimento de fístula, o tamanho da amostra variou de 48 a 377 pacientes, STROBE entre 11-18 e escore médio de 14,3. Estudos com mais amostras e os com melhor qualidade na avaliação geral pela escala STROBE mostraram uma relação significativa entre Rt e QRT para o desenvolvimento de fístula faringocutânea. Apesar de grande parte dos estudos ter avaliado a dose/campo de radiação, apenas dois deles18,37 mostraram uma relação significativa entre as doses de radioterapia e áreas de radiação e o desenvolvimento de fístula após a cirurgia, com amostras de 472 e 152 pacientes e STROBE de 18 e 15, respectivamente. Ambos os estudos apresentaram apenas análise univariada. Apenas um, incluindo 63 pacientes,21 mostrou uma relação não significativa entre a dose de radiação e o desenvolvimento da fístula faringocutânea.
O intervalo de tempo entre radioterapia e cirurgia foi avaliado, em três estudos, como significativo para o desenvolvimento precoce de fístula (menos de três meses),20,37,35 com uma amostra total de 420 pacientes, com uma avaliação na lista de verificação STROBE entre 13 a 17; apenas um estudo apresentou uma análise multivariada com esse fator.35 Grau et al., 2003,18 em um estudo multicêntrico com análise univariada e multivariada foram os únicos autores que encontraram uma relação não significativa entre o período de tempo entre radioterapia, cirurgia e formação de fístula em uma amostra de 472 pacientes com escore de 18 na STROBE.
Traqueotomia prévia
Grande parte dos estudos3,5,14,13,15,16,22,24,25,28,33 não encontrou uma relação entre traqueotomia de emergência e desenvolvimento de fístula faringocutânea. Em três estudos, Dedivitis et al., 2007,11 Gonzalez Aguilar et al., 2001,38 Horgan & Dedo, 1979,35 com uma amostra de 384 pacientes e escore médio STROBE de 14, foi observado uma associação entre a esta variável e a formação de fístula.
Tipo de material de sutura
Grande parte dos estudos não considerou o tipo de material de sutura utilizado para o fechamento da faringe um fator significativo para a formação de fístula faringocutânea.11,13,15,16,24,33,39-41 Outros autores, como Calli et al., 2011, Gonzalez et al., 1998, Goncalves et al., 2009,38,40,41 mostraram a superioridade da sutura mecânica sobre a sutura manual para o fechamento da faringe, com uma menor incidência de formação de fístulas em sua amostra de 437 pacientes. O fechamento primário da faringe e o uso de Tissucol como adjuvante tem sido mencionado por alguns autores (Esteban et al., 2006, Friedman et al., 1999),2,27 porém, nenhuma associação significativa com o desenvolvimento de fístula faringocutânea em uma amostra de 580 pacientes e STROBE de 14. A necessidade de reconstrução da faringe aumentou significativamente a probabilidade de fistulização, por Friedman et al., 1999, e por Qureshi et al., 2005,13,27 ou seja, utilizando retalhos, como os miocutâneos do músculo peitoral maior, com uma amostra de 280 pacientes e STROBE de 12,5, ao contrário de outros autores,3,12,17 que obtiveram uma amostra de 420 pacientes e escore STROBE de 14 com um resultado não significativo.
STATUS DA MARGENS CIRÚRGICAS
Infiltração histológica microscópica pelo tumor nas margens cirúrgicas foi descrita por alguns autores2,15,22 como estatisticamente significante para o desenvolvimento de fístula faringocutânea em uma amostra de 965 pacientes e escore médio STROBE de 14. Contudo,13,14,16 outros autores não encontraram relação significativa na análise de uma amostra incluindo 645 pacientes e escore STROBE de 15.
Procedimento cirúrgico
Com relação ao tratamento cirúrgico, a longa duração da cirurgia e a necessidade de transfusão sanguínea intraoperatória foram consideradas, por alguns autores,4,17,24,26 fatores de risco para formação de fístula, com uma amostra de 2.618 pacientes e escore médio STROBE de 16,7. A implementação de punção traqueoesofágica para inserção de prótese vocal no procedimento inicial não foi considerado, por alguns outros autores,5,12,22,25 um fator significativo para o desenvolvimento de fístula.
Pouca experiência do cirurgião foi relacionada, em alguns estudos, como um fator significativo na formação de fístula faringocutânea.2,6,18,32 Esses estudos apresentaram uma amostra de 1.400 pacientes e STROBE de 17.
Complicações locais da ferida operatória
Em três estudos,22,26,29 complicações locais nas feridas, como infecção MRSA (Staphylococcus aureus resistente à meticilina), hematoma e a presença de amilase na drenagem cervical foram considerados fatores significativos para fistulização pós-operatória. Jeannon et al., 2010,29 apresentaram uma amostra de 31 pacientes. Markou et al., 2004,22 apresentaram uma amostra de 377 pacientes com avaliação STROBE 12. Morton et al., 2007,26 foram os únicos que demonstraram, com uma amostra de 102 pacientes e STROBE de 18, que a presença de amilase nos drenos foi um fator preditivo precoce para o desenvolvimento de fístula faringocutânea.
Tubo nasogástrico (NSG) e alimentação oral
Vários estudos4,12,15,28,31,33,35 mostraram que a ausência de tubo nasogástrico ou sua remoção e nenhuma substituição com alimentação oral precoce (menos de 14 dias após a cirurgia) não aumentam a taxa de formação da fístula. Porém, existe a necessidade de mais evidências.
Escalas de avaliação de risco
Nesta análise, foram incluídos dois estudos adicionais propondo duas classificações com relação à análise preditiva dos fatores de risco para morbidade e complicações pré-operatórias.
A saber: Lancaster et al., 2011, e Farwell et al., 2002, utilizando a escala POSSUM (Escore da Gravidade Fisiológica e Operatória para Enumeração da Mortalidade e Morbidade) e a classificação ASA (Sociedade Americana de Anestesiologistas), respectivamente.9,10
Com relação a sua aplicabilidade em cirurgia oncológica de cabeça e pescoço, a escala POSSUM possui várias limitações. A contaminação peritoneal não é relevante nesse contexto, e as diferentes especialidades cirúrgicas com suas diferentes magnitudes não são bem assim como o escore estabelecido. Os fatores de risco relacionados a complicações cirúrgicas locais têm sido amplamente discutidos na literatura e não se encontram entre as variáveis, por exemplo, radioterapia e quimiorradioterapia antes da cirurgia, estágio T, esvaziamento cervical, traqueotomia antes da cirurgia, estado nutricional e coexistência de doença sistêmica. Não há uma avaliação do estado nutricional e do nível de albumina do paciente. A escala não define os valores para as complicações apresentadas, não foi projetada diretamente como um preditor de complicações cirúrgicas (morbidade em geral) de cabeça e pescoço e não é específica para fístula faringocutânea. Os autores concluíram que a escala POSSUM possui muitas limitações quanto à aplicação em pacientes laringectomizados pela omissão de fatores importantes relacionados aos resultados avaliados. Lancaster9 concluiu que a Escala POSSUM não pode identificar corretamente o grupo de pacientes que pode desenvolver fístula faringocutânea, enfatizando, também, a necessidade de se criar uma escala específica para cirurgia de câncer de cabeça e pescoço.
Segundo Farwell et al., 2002, a classificação ASA é utilizada para avaliar comorbidade, pois ela descreve o estado físico atual dos pacientes antes da cirurgia. Atualmente, ela é a escala padrão utilizada pelos anestesiologistas para calcular o risco pré-operatório. Sua limitação é o fato de a escala abordar o estado de saúde do paciente no dia da cirurgia, sem, contudo, o poder preditivo para complicações relacionadas à ela. Também é limitada pelo fato de a maioria dos pacientes com câncer de cabeça e pescoço apresentar múltiplas morbidades e, em geral, Classificação ASA III, IV a V, em casos extremos.10 Apesar de o estudo selecionado10 não ser específico para pacientes submetidos à laringectomia e para o desenvolvimento de fístula faringocutânea, incluímos o estudo, pois ele possui uma metodologia adequada e discrimina os resultados separadamente, com relação às complicações médicas e cirúrgicas, utilizando a classificação ASA. Os autores concluíram que a classificação ASA não foi significativa para a predição de complicações em seus vários pacientes, pois grande parte deles apresentou múltiplas comorbidades médicas e classificação II ou III. O estudo não demonstrou medidas de diagnóstico.
DISCUSSÃO
Considerando a análise sistemática, está claro que ainda não há um consenso entre os estudos sobre o papel e a relevância de cada fator de risco para o desenvolvimento de fístulas faringocutâneas. Também está claro que, dependendo da população estudada, alguns fatores são mais significativos e coerentes que o outros.
Uma única meta-análise para fístula faringocutânea após laringectomia, desenvolvida na literatura por Paydarfar et al., 2006,42 considerou hemoglobina após a cirurgia inferior a 12,5 g/dL, traqueotomia antes da cirurgia e radioterapia antes da cirurgia com ou sem esvaziamento cervical os fatores de risco mais significativos para o desenvolvimento de fístula faringocutânea após laringectomia total. Contudo, os autores limitaram-se a câncer primário de laringe e descartaram qualquer estudo que abordasse o tratamento de neoplasia primária da hipofaringe. Apesar de poder representar um viés de seleção, acreditamos na inclusão de estudos cuja intervenção vai além da laringectomia padrão e laringectomia parcial com faringectomia, pois os resultados desses estudos também devem ser avaliados e relatados a respeito de seu peso e importância para o desenvolvimento de fístula faringocutânea.
Em nossa análise, encontramos um modelo por análise logística, desenvolvido por Esteban et al., 2006,2 dos fatores de risco para o desenvolvimento de fístula faringocutânea em 442 pacientes submetidos à laringectomia total. Os autores incluíram variáveis antes, durante e depois da cirurgia, como a quantidade de consumo de álcool, ausência de envolvimento do seio piriforme e base da língua, experiência do cirurgião, uso de cola biológica durante a cirurgia e febre no pós-operatório. Contudo, o modelo proposto não fornece medidas de diagnóstico, como cálculos de sensibilidade, especificidade, valores preditivos positivos e negativos e cálculo da área sob a curva ROC. Adicionalmente, o modelo não pôde ser aplicado em nossos pacientes, pois envolveu um determinado cirurgião trabalhando no hospital universitário da população estudada e a utilização ou não de Tissucol para o cálculo do risco de desenvolvimento de fístula, fatores inerentes a este estudo específico.
Nossa análise sistemática também possui limitações: a exclusão de estudos cuja tradução não foi possível, a avaliação da qualidade dos estudos e a extração de dados foi feita apenas pelo autor principal. Há uma falta notável de estudos prospectivos na literatura.
Em resumo, apesar da dificuldade em se chegar a um consenso sobre os fatores de risco mais importantes para o desenvolvimento de fístula faringocutânea, esta análise considerou estudos com amostras maiores e com a melhor qualidade na avaliação geral pela escala STROBE como forma de apresentar maior comprovação e a importância de alguns fatores de risco. Da mesma forma, certos fatores foram considerados não significativos no desenvolvimento de fístula; e alguns também necessitam de uma análise adicional para demonstrar comprovação e seu papel nesse desfecho (tabela 3).
Também concluímos que ainda não há uma classificação adequada para estratificar o risco de surgimento de fístulas faringocutâneas. Portanto, a seleção e a síntese dos fatores de risco mais significativos para o desenvolvimento de fístula foram: hemoglobina pré e pós-cirurgia < 12,5 g/dL; nível de albumina pré e pós-cirurgia < 3,7 g/L; presença de comorbidades; realização de radioterapia ou quimiorradioterapia previamente à cirurgia; longa duração da cirurgia; transfusão sanguínea durante a operação; e pouca experiência do cirurgião responsável. Por fim, enfatizamos a necessidade de estudos adicionais com maior tamanho da amostra e multicêntricos, com metodologia adequada sobre o assunto para demonstração de evidência científica e consolidação do conhecimento.
Também há a necessidade de criação de novos níveis de estratificação de riscos apropriados para as diferentes realidades, e um maior esforço dos especialistas na avaliação e estudo de todas as variáveis possíveis relacionada as fistulização. Apenas dessa forma poderemos evitar, com sucesso, a ocorrência de complicações pós-operatórias, tão dolorosas para o paciente e para o cirurgião.
CONFLITO DE INTERESSES
Os autores declaram não haver conflitos de interesses.
REFERÊNCIAS
1. Makitie AA, Irish J, Gullane PJ. Pharyngocutaneous fistula. Curr Opin Otolaryngol Head Neck Surg. 2003;11:78-84.
2. Esteban F, Delgado-Rodriguez M, Mochon A, Solano J, Soldado L, Solanellas J. Study of in-patient hospital stay following total laryngectomy: multivariable retrospective analysis of a 442 total laryngectomies. Acta Otorrinolaringol Esp. 2006;57:176-82.
3. Dequanter D, Lothaire P, Comblain M, Philippart J, De Wan J, Deraemacker R, et al. Pharyngolaryngectomy for advanced and recurrent cancer: prognostic factors and complications. Rev Laryngol Otol Rhinol (Bord). 2004;125:93-101.
4. Schwartz SR, Yueh B, Maynard C, Daley J, Henderson W, Khuri SF. Predictors of wound complications after laryngectomy: A study of over 2000 patients. Otolaryngol Head Neck Surg. 2004;131:61-8.
5. Makitie AA, Niemensivu R, Hero M, Keski-Santti H, Back L, Kajanti M, et al. Pharyngocutaneous fistula following total laryngectomy: a single institution's 10-year experience. Eur Arch Otorhinolaryngol. 2006;263:1127-30.
6. Galli J, De Corso E, Volante M, Almadori G, Paludetti G. Postlaryngectomy pharyngocutaneous fistula: incidence, predisposing factors, and therapy. Otolaryngol Head Neck Surg. 2005;133:689-94.
7. Cochrane Handbook for Systematic Reviews of Interventions, 2008, Ed Julian PT Higgins and Sally Green.
8. Vandenbrouke JP, von Elm E, Altman DG, STROBE initiative et al. Strengthening the Reporting of Observational Studies in Epidemiology (STROBE): explanation and elaboration. Ann Intern Med. 2007;147:W163-94.
9. Lancaster J, Jones BF, Ghosh SK, Tandon S, Kinshuck A, Goodyear P, et al. Is POSSUM predictive of morbidity and mortality in laryngectomy patients? Auris Nasus Larynx. 2011;38:381-6.
10. Farwell DG, Reilly DF, Weymuller EA, Greenberg DL, Staiger TO, Futran NA. Predictors of perioperative complications in head and neck patients. Arch Otolaryngol Head Neck Surg. 2002;128:505-11.
11. Dedivitis RA, Ribeiro KC, Castro MA, Nascimento PC. Pharyngocutaneous fistula following total laryngectomy. Acta Otorhinolaryngol Ital. 2007;27:2-5.
12. Parikh SR, Irish JC, Curran AJ, Gullane PJ, Brown DH, Rotstein LE. Pharyngocutaneous fistulae in laryngectomy patients: the Toronto Hospital experience. J Otolaryngol. 1998;27:136-40.
13. Qureshi SS, Chaturvedi P, Pai PS, Chaukar DA, Deshpande MS, Pathak KA, et al. A prospective study of pharyngocutaneous fistulas following total laryngectomy. J Cancer Res Ther. 2005;1:51-6.
14. Pinar E, Oncel S, Calli C, Guclu E, Tatar B. Pharyngocutaneous fistula after total laryngectomy: emphasis on lymph node metastases as a new predisposing factor. J Otolaryngol Head Neck Surg. 2008;37:312-8.
15. Saki N, Nikakhlagh S, Kazemi M. Pharyngocutaneous fistula after laryngectomy: incidence, predisposing factors, and outcome. Arch Iran Med. 2008;11:314-7.
16. Redaelli de Zinis LO, Ferrari L, Tomenzoli D, Premoli G, Parrinello G, Nicolai P. Postlaryngectomy pharyngocutaneous fistula: incidence, predisposing factors, and therapy. Head Neck. 1999;21:131-8.
17. Tsou YA, Hua CH, Lin MH, Tseng HC, Tsai MH, Shaha A. Comparison of pharyngocutaneous fistula between patients followed by primary laryngopharyngectomy and salvage laryngopharyngectomy for advanced hypopharyngeal cancer. Head Neck. 2010;32:1494-500.
18. Grau C, Johansen LV, Hansen HS, Andersen E, Godballe C, Andersen LJ, et al. Salvage laryngectomy and pharyngocutaneous fistulae after primary radiotherapy for head and neck cancer: a national survey from DAHANCA. Head Neck. 2003;25:711-6.
19. Palomar-Asenjo V, Sarroca Capell E, Tobias Gomez S, Perez Hernandez I, Palomar-Garcia V. Pharyngocutaneous fistula following total laryngectomy. A case-control study of risk factors implicated in its onset. Acta Otorrinolaringol Esp. 2008;59:480-4.
20. Virtaniemi JA, Kumpulainen EJ, Hirvikoski PP, Johansson RT, Kosma VM. The incidence and etiology of postlaryngectomy pharyngocutaneous fistulae. Head Neck. 2001;23:29-33.
21. Wakisaka N, Murono S, Kondo S, Furukawa M, Yoshizaki T. Post-operative pharyngocutaneous fistula after laryngectomy. Auris Nasus Larynx. 2008;35:203-8.
22. Markou KD, Vlachtsis KC, Nikolaou AC, Petridis DG, Kouloulas AI, Daniilidis IC. Incidence and predisposing factors of pharyngocutaneous fistula formation after total laryngectomy. Is there a relationship with tumor recurrence? Eur Arch Otorhinolaryngol. 2004;261:61-7.
23. Ferrier MB, Spuesens EB, Le Cessie S, Baatenburg de Jong RJ. Comorbidity as a major risk factor for mortality and complications in head and neck surgery. Arch Otolaryngol Head Neck Surg. 2005;131:27-32.
24. Cavalot AL, Gervasio CF, Nazionale G, Albera R, Bussi M, Staffieri A, et al. Pharyngocutaneous fistula as a complication of total laryngectomy: review of the literature and analysis of case records. Otolaryngol Head Neck Surg. 2000;123:587-92.
25. Boscolo-Rizzo P, De Cillis G, Marchiori C, Carpene S, Da Mosto MC. Multivariate analysis of risk factors for pharyngocutaneous fistula after total laryngectomy. Eur Arch Otorhinolaryngol. 2008;265:929-36.
26. Morton RP, Mehanna H, Hall FT, McIvor NP. Prediction of pharyngocutaneous fistulas after laryngectomy. Otolaryngol Head Neck Surg. 2007;136(4 Suppl):S46-9.
27. Friedman M, Venkatesan TK, Yakovlev A, Lim JW, Tanyeri HM, Caldarelli DD. Early detection and treatment of postoperative pharyngocutaneous fistula. Otolaryngol Head Neck Surg. 1999;121:378-80.
28. Ikiz AO, Uca M, Guneri EA, Erdag TK, Sutay S. Pharyngocutaneous fistula and total laryngectomy: possible predisposing factors, with emphasis on pharyngeal myotomy. J Laryngol Otol. 2000;114:768-71.
29. Jeannon JP, Orabi A, Manganaris A, Simo R. Methicillin Resistant Staphylococcus Aureus Infection as a causative agent of fistula formation following total laryngectomy for advanced head & neck cancer. Head Neck Oncol. 2010;2:14.
30. Papazoglou G, Doundoulakis G, Terzakis G, Dokianakis G. Pharyngocutaneous fistula after total laryngectomy: incidence, cause, and treatment. Ann Otol Rhinol Laryngol. 1994;103:801-5.
31. Saydam L, Kalcioglu T, Kizilay A. Early oral feeding following total laryngectomy. Am J Otolaryngol. 2002;23:277-81.
32. Klozar J, Cada Z, Koslabova E. Complications of total laryngectomy in the era of chemoradiation. Eur Arch Otorhinolaryngol. 2012;269:289-93.
33. Soylu L, Kiroglu M, Aydogan B, Cetik F, Kiroglu F, Akcali C, et al. Pharyngocutaneous fistula following laryngectomy. Head Neck. 1998;20:22-5.
34. Weingrad DN, Spiro RH. Complications after laryngectomy.Am J Surg. 1983;146:517-20.
35. Horgan EC, Dedo HH. Prevention of major and minor fistulae after laryngectomy. Laryngoscope. 1979;89(2 Pt 1):250-60.
36. Assis, L.A.P., Negri, S.L.C., Oliveira, E.L., Filho,L.F.,Pires, E.S.B. Fístula faringocutânea após laringectomia total: experiência do Hospital Mário Penna. Rev Bras Cirurgia Cabeça e Pescoço. 2004;33:77-81.
37. Dirven R, Swinson BD, Gao K, Clark JR. The assessment of pharyngocutaneous fistula rate in patients treated primarily with definitive radiotherapy followed by salvage surgery of the larynx and hypopharynx. Laryngoscope. 2009;119:1691-5.
38. Gonzalez Aguilar O, Pardo HA, Vannelli A, Simkin DO, Rossi A, Rubino A, et al. Total laryngectomy: pre- and intrasurgical variables of infection risk. Int Surg. 2001;86:42-8.
39. Bedrin L, Ginsburg G, Horowitz Z, Talmi YP. 25-year experience of using a linear stapler in laryngectomy. Head Neck. 2005;27:1073-9.
40. Calli C, Pinar E, Oncel S. Pharyngocutaneous fistula after total laryngectomy: Less common with mechanical stapler closure. Ann Otol Rhinol Laryngol. 2011;120:339-44.
41. Goncalves AJ, de Souza JA, Jr., Menezes MB, Kavabata NK, Suehara AB, Lehn CN. Pharyngocutaneous fistulae following total laryngectomy comparison between manual and mechanical sutures. Eur Arch Otorhinolaryngol. 2009;266:1793-8.
42. Paydarfar JA, Birkmeyer NJ. Complications in head and neck surgery: a meta-analysis of postlaryngectomy pharyngocutaneous fistula. Arch Otolaryngol Head Neck Surg. 2006;132:67-72.
1. Departamento de Ciências da Informação e Decisão de Saúde (CIDES/CINTESIS), Faculdade de Medicina do Porto (CIM-FMUP), Porto, Portugal
2. Departamento de Otorrinolaringologia, Instituto Português de Oncologia do Porto (IPOPFG-EPE), Porto, Portugal
3. Departamento de Otorrinolaringologia, Hospital São João, Faculdade de Medicina do Porto, Universidade do Porto, Portugal
Autor para correspondência.
S.B. Cecatto
E-mail: suzanacecatto@yahoo.com.br / suboltes@hotmail.com
Recebido em 5 de junho de 2013.
Aceito em 12 de outubro de 2013.
* Trabalho realizado no Âmbito de Mestrado em Evidência e Decisão em Saúde e defendido como tese de mestrado em Medicina baseada em Evidências pela autora principal em novembro de 2012, na Faculdade de Medicina da Universidade do Porto, Portugal.