Apneia obstrutiva do sono e ronco primário: diagnóstico*
Obstructive sleep apnea and primary snoring: diagnosis*
Autor(es):
![]()
Autoria
Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico-Facial
Academia Brasileira de Neurologia
Sociedade Brasileira de Cardiologia
Sociedade Brasileira de Pediatria
Sociedade Brasileira de Pneumologia e Tisiologia
Participantes
Zancanella E, Haddad FM, Oliveira LAMP, Nakasato A, Duarte BB, Soares CFP, Cahali MB, Eckeli A, Caramelli B, Drager L, Ramos BD, Nóbrega M, Fagondes SC, Andrada NC
Elaboração final
11 de junho de 2012
Descrição do método de coleta de evidência
Foram realizadas buscas ativas nas bases de dados Pubmed/ MEDLINE, EMBASE, Scielo/LILACS e Biblioteca, Epworth, berlin questionnaire, physical examination, body mass index, circumference, mallampati, noise, pharynx, airway, Jaw, Diagnosis, Mass Screening, Diagnostic Techniques and Procedures, Diagnostic Tests, Laboratory Techniques and Procedures, Routine; Diagnositc Equipment/standards*; Comparative Effectiveness Research, Laryngoscopy, Cephalometry, Tomography, X-Ray Computed, Magnetic Resonance Imaging, Endoscopy, Pulmonary Ventilation, Polysomnography, Actigraphy, Sleep; Monitoring, Physiologic; Monitoring Cochrane utilizando os seguintes termos descritivos (MeSH terms): Sleep Apnea Syndromes, Sleep Disorders, Sleep Apnea, Obstructive; Sleep Initiation and Maintenance Disorders, Circadian Rhythm, Sleep, REM/physiology*, Snoring, Disorders of Excessive Somnolence, Restless legs Syndrome, signs and symptoms, Fatigue, Headache, Delirium, Dementia, Amnestic, Cognitive Disorders, Mood Disorders, Fatigue Syndrome, Chronic; Questionnaires, surveyAmbulatory, home care services, laboratory techniques and procedures, complications, adverse effects, Obesity, Overweight, Cardiovascular Diseases, Diabetes Mellitus, Stroke, Ischemic Attack, Transient; Gastroesophageal Reflux, Pulmonary Disease, Chronic Obstructive, Pre-Eclampsia, Pregnancy, Premature Birth, Postmenopause, Memory Disorders, Mental Disorders, Cognition Disorders, Neuropsychological Tests, Severity of Illness Index, Accidents, Traffic; Mortality.
Graus de recomendação e força de evidênciaA: Estudos experimentais ou observacionais de melhor consistência.Objetivo
B: Estudos experimentais ou observacionais de menor consistência.
C: Relatos de casos (estudos não controlados).
D: Opinião desprovida de avaliação crítica, baseada em consensos, estudos fisiológicos ou modelos animais.
Avaliar o diagnóstico da apneia obstrutiva do sono e ronco primário em adultos e crianças enfocando os dados de anamnese, questionários, exame físico e exames complementares, além de estimular a sua investigação tanto pelo médico generalista quanto para vários especialistas.
INTRODUÇÃO
A apneia obstrutiva do sono (AOS) é caracterizada por colapsos recorrentes da região faríngea durante o sono, resultando em redução substancial do fluxo aéreo (apneia ou hipopneia). Os eventos respiratórios desencadeiam desordens intermitentes dos gases sanguíneos (hipoxemia e hipercapnia) e podem levar a uma ativação do sistema simpático.
A síndrome da apneia obstrutiva do sono (SAOS) está associada a diversos sintomas e comorbidades, que incluem sonolência excessiva diurna, problemas cognitivos, obesidade, diabetes mellitus tipo 2, hipertensão arterial, exacerbação de doença pulmonar obstrutiva crônica, redução da qualidade de vida, elevação significativa do risco de acidentes laborais e de trânsito, além de ser considerada fator independente de risco para doenças cardiovasculares e acidente vascular encefálico isquêmico.
O colapso da via aérea superior durante o sono é resultante de um desbalanço entre a atividade dos músculos dilatadores da faringe e a pressão intraluminal negativa durante a inspiração. Fatores que tendem a estreitar a luz da faringe incluem as forças adesivas da mucosa, o tônus vasomotor, a flexão do pescoço, a abertura e o deslocamento inferior da mandíbula, a força da gravidade, a resistência nasal aumentada, o efeito de Bernoulli (princípio físico que explica a tendência de colapsabilidade faríngea) e o aumento da complacência dinâmica. Forças que dilatam a faringe incluem a tração caudal torácica pelo aumento do volume pulmonar e a extensão do pescoço.
Apesar de possuir variações consideráveis entre os indivíduos, existem componentes da fisiopatologia da doença já comprovados, que incluem alterações na anatomia das vias aéreas superiores, variações na capacidade dos músculos dilatadores da via aérea superior em responder às adversidades respiratórias durante o sono, alterações no limiar do despertar cortical durante um aumento da pressão negativa inspiratória, as variações na estabilidade do sistema de controle ventilatório e as mudanças do volume pulmonar.
Supõe-se que a SAOS é uma doença evolutiva, teorizando-se que o ronco primário e a SAOS grave são estágios opostos da mesma doença. Essa evolução patológica ocorreria na seguinte ordem cronológica: ronco primário, síndrome da resistência das vias aéreas superiores, AOS, SAOS leve, SAOS moderada e SAOS grave. São importantes o diagnóstico e o tratamento adequado em qualquer um desses estágios.
1. Qual é a história clínica do paciente com AOS? Qual a importância dos questionários?
As queixas mais frequentes nos pacientes adultos com AOS, comparados com não apneicos, são presença de ronco, sufocamento noturno, sonolência excessiva diurna (SED), impotência e relato de apneias noturnas pelos companheiros (p < 0,05)1 (B). Outros sintomas comuns incluem cefaleia matinal, sono não reparador, fadiga e alterações cognitivas.
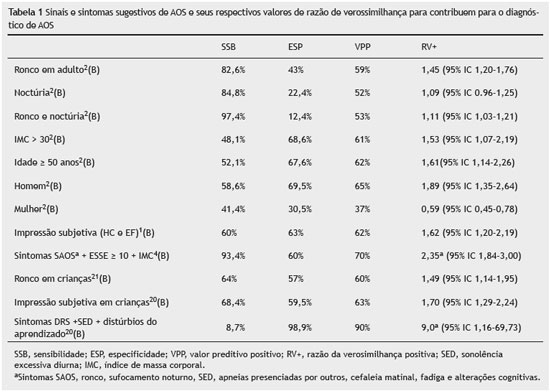
Ronco e noctúria são queixas comuns na AOS2 (B). Outros parâmetros clínicos como IMC (índice de massa corporal), idade e gênero são avaliados na tabela 1. Homens e mulheres com idade superior a 50 anos diagnosticados com AOS não diferiram na natureza e ou gravidade dos sintomas, como avaliado em polissonografia (PSG) ou nas queixas de ronco, SED e percepção de comprometimento da função diurna3 (A).
Associar a impressão subjetiva, que inclui a história clínica com exame físico, com o resultado polissonográfico de IAH > 10h permite aumento de certeza diagnóstica de AOS1 (B).
Para diferenciar pacientes com e sem apneia dentre os roncadores, avalia-se a presença de SAOS (apneia presenciada, sufocamento noturno, SED ou cefaleia matinal), alterações da escala de sonolência de Epworth (ESE), que deve ser maior ou igual a 15 e IMC maior ou igual a 28 kg/m2. A sensibilidade para identificar os não apneicos foi de 93,4% e especificidade de 60% (p < 0,001)4 (B). Esta associação de critérios é a melhor forma para diagnóstico clínico de SAOS. Ao considerar a prevalência da doença de 15%, a presença desta associação de critérios aumenta a probabilidade de doença de 15% para 29% dos casos, necessitando de confirmação diagnóstica complementar por meio da PSG.
Desenvolvido como método de rastreamento para detecção de pacientes com alto risco de AOS em centros de atenção primária, o questionário de Berlim (QB) (Quadro 1) tem sensibilidade de 69% a 86% e especificidade de 56% a 95% (valor preditivo positivo de 77% a 96%)5-9 (B). Entretanto, para avaliação de pacientes em clínica de sono não apresentou resultados favoráveis devido a altas taxas de falso-positivos e falso-negativos, com sensibilidade de 61,5% a 62% e especificidade de 22,6% a 43%, não permitindo aumentar a certeza diagnóstica10,11 (B). A validação da versão em português do QB em clínicas de sono identificou 68,4% da população estudada como de alto risco de AOS e 31,6% de baixo risco. Os valores da sensibilidade e especificidade do QB modificam-se em relação ao índice de apneia hipopneia (IAH), mas mesmo no grupo de alto risco de AOS o QB alterado apresenta razão de verossimilhança positiva (RV+) entre 1,44-1,4912 (A).
Há associação entre QB alterado na população de alto risco para AOS e pacientes com hipertensão arterial sistêmica resistente a tratamento clínico13 (B). Ter hipertensão resistente ao tratamento clínico é fator de risco de AOS em população brasileira, com sensibilidade de 44% (31%-58%), especificidade de 91% (77%-97%), aumentando a certeza diagnóstica de AOS de 15% para 46% (RV+ = 4,89 com 95% IC 2,52-9,47)14 (A)15 (B).
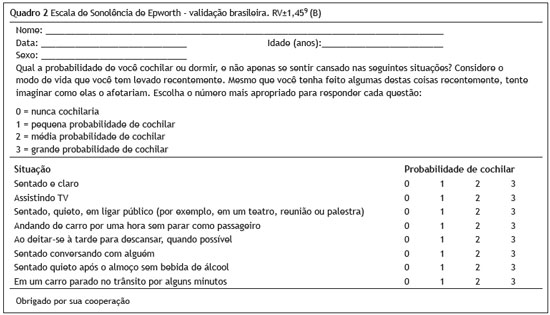
A ESE, com validação brasileira16 (B) (Quadro 2), tem grande importância na identificação de SED (ESE > 10), auxiliando no rastreamento de pacientes com SAOS, principalmente quando associada a outros parâmetros clínicos4,10,17,18 (B). Pacientes com ESE > 10 têm risco 2,5 vezes maior de ter AOS comparados com teste normal17 (B). A prevalência de sonolência (ESE > 10) aumentou com a gravidade da AOS, variando de 21,4% (IAH < 5/h) para 40,2% (IAH > 30/h) (p < 0,001). No entanto, menos da metade dos pacientes com AOS moderada a severa apresentaram relato de sonolência (45,7%)19 (B). A escala apresenta sensibilidade de 48%, especificidade de 67%, fornecendo RV+ = 1,45 (1,03-2,06)9 (B).
Na criança com DRS, os sintomas mais associados são ronco, SED, distúrbio de aprendizado, além de sonambulismo e sonilóquio. Criança com relato de ronco alto e frequente têm 3,5 vezes maior chance de ter DRS, assim como criança com SED, distúrbio de aprendizado e do sexo masculino. A combinação dos sintomas ronco com SED ou ronco com distúrbio de aprendizado tem uma alta especificidade (97% e 98,9%, respectivamente), mas uma baixa sensibilidade (8,7% e 4,4%, respectivamente)20 (B).
Em crianças pré-escolares, a presença de ronco frequentemente ou quase sempre teve sensibilidade de 64% e especificidade de 57%21 (B). A avaliação clínica teve sensibilidade de 68,4% e especificidade de 59,5% para o diagnóstico de AOS na criança22 (B).
Crianças com sintomas de DRS podem ter mais SED (OR = 2,2; 95% IC 1,7-2,8) e problemas comportamentais, incluindo hiperatividade (OR = 2,5; 95% IC 2,0-3,0), déficit de atenção (OR = 2,1; 95% IC 1,7-2,6) e agressividade (OR = 2,1; 95% IC 1,6 -2,6)23 (B). Também podem ter alteração de crescimento, do processamento auditivo central e enurese noturna24,25 (C).
A tabela 1 compara os valores diagnósticos de vários sinais e sintomas sugestivos de SAOS. Quando maior a razão de verossimilhança positiva (RV+), melhor. Por exemplo: ter RV+ = 9 significa que crianças com sintomas de DRS, SED e distúrbio de aprendizado têm possibilidade 9 vezes maior de ter um diagnóstico confirmado de AOS.
Recomendação
Há aumento na probabilidade de certeza diagnóstica de AOS em adultos quando se associam a presença de sintomas com alterações da ESE e aumento do IMC4 (B), já em crianças o diagnóstico clínico de AOS associa a presença de sintomas de distúrbios respiratórios do sono (DRS), SED e distúrbios de aprendizado20 (B), como destacados na tabela 1 com *, fornecendo respectivamente 2,3 vezes e 9 vezes maior possibilidade de o paciente ter a AOS.
Os principais sintomas dos pacientes adultos com AOS são ronco, sufocamento noturno, SED, impotência e relato de apneias pelos companheiros1 (B). A combinação de ronco com noctúria pode ser usada no rastreamento de AOS2 (B). Não há diferenças entre homens e mulheres acima de 50 anos em relação à natureza e gravidade dos sintomas3 (A). Pacientes com hipertensão arterial sistêmica resistente ao tratamento clínico têm maior probabilidade de ter AOS, portanto devem ser sempre investigados para afastar a doença14 (A)15 (B).
Na criança com DRS há maior probabilidade de problemas comportamentais, incluindo hiperatividade, déficit de atenção, agressividade23 (B) e enurese24,25 (C), além de alterações de crescimento e no processamento auditivo central24,25 (C).
O Questionário de Berlim (QB) auxilia no rastreamento de pacientes com alto risco de AOS em centros de atenção primária5-8 (B), mas sozinho não permite diagnóstico de certeza de AOS12 (A).
A ESE, juntamente com outros parâmetros clínicos, auxilia na identificação de pacientes com AOS4,10,17,18 (B). Apesar da prevalência de ESE >10 aumentar com a gravidade da AOS, menos de 50% dos pacientes com SAOS moderada a grave apresentam ESE >1019 (B). A contribuição diagnóstica por meio dos questionários é semelhante tanto pelo ESE quanto com o QB, apresentando respectivamente 1,459 (B) e 1,44-1,4912 (A) vezes maior possibilidade de doença diante de questionários alterados.
2. Quais são os achados mais relevantes do exame físico em pacientes com AOS e ronco primário?
Os achados mais relevantes do exame físico em pacientes adultos com ronco/SAOS são obesidade, alterações sobre o esqueleto craniofacial e as alterações anatômicas sobre a via aérea superior (VAS).
Além da idade mais avançada (> 50 anos11)26 (B) e do gênero masculino26-28 (B), os marcadores da obesidade, em especial o índice de massa corpórea (IMC) aumentado e a circunferência cervical aumentada, são os principais preditores da presença da SAOS1,26-30 (B), porém a relação entre o grau de obesidade com a gravidade da SAOS ainda é controversa31,32 (B).
Utilizando-se o índice de apneia e hipopneia (IAH) acima de 10/hora, a prevalência de AOS em homens caucasianos é de 3,9%, enquanto que nas mulheres é de 1,2%, mantendo relação estatisticamente significativa de 3,3 homens para cada mulher (p < 0,0006). Esta prevalência modifica-se ao estudar mulheres pré-menopausa (0,6%) ou pós-menopausa em uso de terapia de reposição hormonal (0,5%); e chega a ter valores semelhantes aos homens quando estudada mulher menopausada sem reposição hormonal (2,7%)33 (A). Em estudo epidemiológico realizado na cidade de São Paulo, utilizando-se critérios clínicos e polissonográficos, a prevalência de AOS é de 32,9% (95% IC 29,6-36,3%), mantendo-se associações independentes em homens (OR = 4,1; IC 95% 2,9-5,8), obesos (OR = 10,5; 95% IC 7,1-15,7) e em mulheres menopausadas (OR = 21, 95% IC 1,4-3,9). Há aumento da SAOS com o aumento da idade, chegando a OR = 34,5 (95% IC 18,5-64,2%) quando comparados brasileiros de 60-80 anos com grupos de 20-29 anos30 (B).
O IMC menor de 32,3 kg/m2 associou-se a 0,4% de SAOS (95% IC 0,1-1,2) e IMC = 32,3 kg/m2 associou-se a 4,8% de SAOS (IC 95% 2,5-9,0)33 (A). Ao utilizar este IMC = 32,3 kg/m2 na avaliação do exame físico de pacientes com ronco/AOS encontramos sensibilidade 92,5% (95% IC 89,3%-95,8%) e especificidade 73,9% (95% IC 61,2%-86,6%), aumentando a RV+ de 1,532 (B) para 3,5428 (B).
A circunferência cervical sozinha tem sensibilidade de 60,6% (IC 95% 54,6-66,6%) e especificidade de 93,4% (95% IC 86,3%-100%), fornecendo RV+ = 10,00 (95% IC 4,53-22,07), aumentando a probabilidade diagnóstica de 15% para 64%28 (B). A associação de idade > 50 anos, circunferência cervical > 40 cm e ESE > 10 aumenta a certeza diagnóstica de AOS de 15% para 80% dos casos. Ao realizar aplicação do modelo morfométrico de Kushida em população brasileira, observou-se que o valor médio de 36,7 cm (31-43 cm) consegue distinguir apneico de não apneicos, e na amostra estudada os apneicos apresentaram circunferência cervical média de 40,4 cm (com desvio padrão de 4,1 cm) e variação de 31-54 cm34 (B).
Por meio de um modelo morfométrico que associa o IMC, circunferência cervical e avaliação do esqueleto craniofacial, considerando-se resultado encontrado > 70, teremos sensibilidade de 97,6% (95% IC 95%-98,9%), especificidade 100% (IC 95% 92%-100%). O modelo morfométrico fornece uma RV+ = 97 (95% IC 13,79-682). A utilização deste modelo morfométrico deve ser estimulada, pois aumenta a probabilidade de doença de 15% para 95% dos casos28 (B). Em população brasileira o modelo morfométrico manteve o resultado de > 7034 (B).
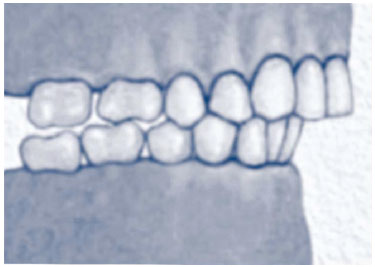
As alterações craniofaciais mais relacionadas à SAOS são aquelas decorrentes da hipoplasia maxilar e/ou mandibular (fig. 1), que podem ser visualizadas por exame físico e confirmadas por cefalometria28,35,36 (B). Na população brasileira observou-se oclusão dentária classe II (fig. 2) (arcada inferior retroposicionada) em 26,3%, alterações no palato duro (estreito ou ogival) em 25,1% e hipoplasia mandibular em 19,7% dos casos36 (B).
Figura 1 Retrognatia.
Figura 2 Oclusão dentária classe II (Angle).
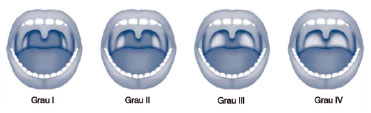
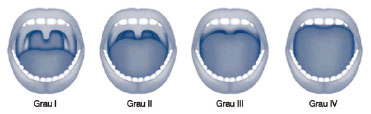
Várias alterações anatômicas sobre a VAS são descritas em pacientes com AOS, sendo os achados mais frequentes: alterações nasais, tonsilas palatinas hiperplásicas (fig. 3), índice de Mallampati modificado classes III e IV (fig. 4) (inadequada relação entre a base da língua e a orofaringe); e alterações sobre o palato mole, úvula e pilares tonsilares1,32,36,37 (B). Em um estudo brasileiro os achados mais frequentes em pacientes com AOS foram: as alterações do palato mole (43,0%), índice de Mallampati modificado classes III e IV (78,8%), alterações dos pilares tonsilares (30,9%), alterações da úvula (34,5%), os desvios septais grau III (5,8%) e hipertrofia dos cornetos (49,8%)36 (B). A combinação do IMC, índice de Mallampati modificado e presença de anormalidade anatômica da faringe está relacionada com presença e gravidade da AOS em brasileiros38 (B).
Figura 3 Graduação das tonsilas palatinas.
Figura 4 Índice de Mallampati modificado.
Deste modo, podemos afirmar que pacientes com AOS são mais obesos e apresentam valores maiores de circunferência cervical do que pacientes controles, porém nem sempre o mais obeso apresenta uma doença mais grave31,32 (B). A prevalência de AOS em pacientes com obesidade classe III tem se mostrado maior do que na população geral32 (B). Em um estudo em população brasileira foram fatores preditivos significativos para AOS em obesos classe III: idade média 44,6 ± 10,6 anos e circunferência cervical aumentada, com média de 44,6 ± 5,2 cm32 (B).
Recomendação
No exame físico de pacientes com ronco/AOS devem-se valorizar as medidas da circunferência cervical28 (B), gênero masculino26-28 (B) (pois há relação de 3,3 homens para uma mulher pré-menopausada)33 (A), presença de idade avançada (> 50 ± 11 anos)26 (B) e valores do IMC28 (B). O achado individual mais relevante do exame físico em pacientes com ronco/AOS é a medida da circunferência cervical. Já a associação mais relevante do exame físico inclui o IMC, circunferência cervical e avaliação do esqueleto craniofacial, chamado de modelo morfométrico2,28,34 (B). Na avaliação do esqueleto craniofacial devem investigar as alterações anatômicas sobre a via aérea superior (VAS)1,32,36,37 (B) e as alterações craniofaciais28,35,36 (B). Lembrar que pacientes com AOS são mais obesos, porém a relação entre o grau de obesidade e a gravidade da AOS ainda é controversa31,32 (B).
3. Quando indicar a realização de um exame de PSG?
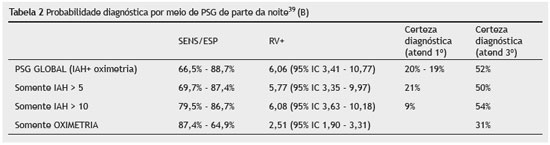
A PSG é um exame complementar considerado padrão ouro, sendo subsidiário para o diagnóstico e seguimento clínico da SAOS39 (B). Dependendo do parâmetro alterado encontrado durante o exame haverá diferentes probabilidades diagnósticas, como descritas na tabela 2. De maneira global a PSG fornece certeza diagnóstica de 20% em população de baixa prevalência da doença (atenção primária com prevalência estimada de 4%); já em população de atenção terciária, com prevalência estimada de 15%, a certeza diagnóstica chega a 54% se IAH > 103940 (B). A variabilidade entre as noites de sono pode apresentar resultados discrepantes entre as monitorizações do mesmo paciente, não se descartando, inclusive, a necessidade de novo exame41,42 (B). A correlação do IAH entre duas PSG de mesmo paciente com intervalo de 30 dias é pobre (r = 0,44)41 (B) e esta variabilidade de PSG de única-noite tem impacto no diagnóstico; na prática cerca de 13% dos pacientes beneficiam-se com a realização da segunda PSG42 (B). Como a PSG não pode confirmar diagnóstico de AOS sozinha quando o IAH varia entre 5-15, é necessária associação de seu resultado com os achados da história clínica e exame físico do paciente. Associar a impressão subjetiva, que inclui a história clínica com exame físico, com o resultado polissonográfico de IAH > 10h permite aumento de certeza diagnóstica de AOS1(B). Diante de população com baixa prevalência de doença aumenta a probabilidade de 4% para 28% e diante de população com prevalência pré-teste de 15%, passa a ter probabilidade de doença de 63% dos casos. Pacientes em atenção primária com circunferência cervical > 40 cm e PSG alteradas terão aumento da probabilidade de doença de 20% para 71% dos casos. Em atendimento terciário, paciente com a mesma alteração da circunferência cervical e PSG alteradas aumentará a probabilidade de doença de 54% para 91% dos casos.
A PSG pode confirmar diagnóstico de AOS sozinha quando o IAH for igual a 15, porém dificilmente este valor IAH aparece isoladamente, pois tem associação frequente com alterações do IMC e da circunferência cervical29 (B).
Dados epidemiológicos incluindo faixa etária e sexo evidenciam maior prevalência de AOS em homens com IAH > 15/hora com OR = 2,7 (95% IC 2,34-3,12)29 (B) e a partir dos 50 anos26 (B).
Fatores preditivos obtidos a partir da anamnese e exame físico são sugestivos da presença da AOS, porém o diagnóstico da patologia com dados relativos à sua intensidade somente se fará pela monitoração do sono do paciente, mesmo em pacientes roncadores43 (B).
A vigência de SED investigada pela ESE apresenta correlação com aumento dos episódios apneicos à PSG (IAH < 5 em 21%, IAH > 5 em 28% e IAH > 30 em 35%)23 (B). Estudo que avaliou a ESE em 6440 pacientes encontrou SED (ESE > 10) em 1149 pacientes (46%) com IAH > 1519 (B).
A presença de ronco tem sido relacionada ao diagnóstico de AOS apresentando sensibilidade de 97,4%, especificidade de 40%, valor preditivo positivo de 82,3% e valor preditivo negativo de 84,2% para SAOS moderada a severa num grupo com IMC > 2544 (B). Há associação de SED (ESE > 10) e ronco frequente (mais que 6 noites na semana) em pacientes com IAH > 1545 (B).
Na presença de hipertensão arterial, a correlação com SAOS severa (IAH > 30) aumenta para 67% e comparando-se com pacientes com IAH <15 temos OR = 2,27 (95% IC 1,76-2,92)46 (B). Outro estudo demonstrou correlação entre SAOS severa em pacientes com IMC > 3047 (B).
A obesidade avaliada pelo IMC tem sido frequentemente associada à SAOS. Estudos apontam a piora do IAH com o aumento do IMC26,44 (B) e associação de SAOS em pacientes com IMC > 3548 (B).
Recomendação
A PSG deve ser solicitada em pacientes com suspeita clínica de AOS e diante da presença de ronco44,45 (B) associados ou não à SED avaliada pelo ESE19,23 (B), circunferência cervical > 40 cm, obesidade26,44,48 (B) e hipertensão arterial46 (B), principalmente diante do quadro de hipertensão de difícil controle14 (A) 15 (B). A variabilidade entre as noites de sono exige, às vezes, a necessidade de uma segunda PSG41,42 (B).
O diagnóstico diferencial de ronco primário e AOS só pode ser estabelecido após a monitoração do sono39,43 (B).
4. Quais são as modalidades de monitoração do sono e quando devo solicitá-la?
Há quatro modalidades de monitoração do sono:O exame de PSG "Gold Standard" - Tipo I - consiste na avaliação de no mínimo 7 canais de captação de variáveis fisiológicas incluindo eletroencelafograma, eletromiograma (mentoniano e tibial), eletro-oculograma, fluxo aéreo, esforço respiratório, saturação do oxigênio, eletrocardiograma, posição corporal e ronco. É realizada em laboratório de sono, assistida por técnico de polissonografia com mínimo de 06 horas de monitoração, sendo os dados interpretados por um médico habilitado para emissão de um laudo39,49,51 (B) 52,53 (D).Tipo I
Assistida em laboratório > 7 canais de monitoraçãoTipo II
Não assistida > 7 canais de monitoraçãoTipo III
Monitoração entre 4 e 7 canaisTipo IV
Monitoração 1 ou 2 canais, sendo um oximetria
A monitoração com os equipamentos portáteis é classificada pelo número de canais de captação disponível em cada equipamento. Esses exames podem ser assistidos ou não por técnico de polissonografia, permitindo a captação do exame no domicílio do paciente54,56 (D). Uma grande limitação é a perda de canais de monitoração pela falha ou soltura dos sensores, que tem sido estimada entre 4-33%, e a grande variabilidade de equipamentos e tecnologias envolvidos57 (D).
A monitoração portátil Tipo II (MPS II) (abrangente) contempla no mínimo 07 canais de captação incluindo eletreoencefalograma, eletromiograma mentoniano, eletro-oculograma, fluxo aéreo, esforço respiratório, frequência cardíaca e saturação do oxigênio. Permite a identificação das diferentes fases do sono com demonstração das estatísticas e os cálculos de IAH/hora sono. Tem a limitação do deslocamento do técnico até a residência do paciente tanto para montagem como para recolhimento no dia seguinte, porém não há recolocação de algum canal, caso ele desconecte durante a realização do exame54-56 (D) 57 (D). A MPS tipo II demonstrou resultados semelhantes de IAH na monitoração em casa comparada ao laboratório58 (B). Estima-se que tenha sensibilidade de 70%, especificidade de 91%59 (B).
A monitoração portátil Tipo III (cardiorrespiratória) capta entre 04 e 07 canais incluindo a saturação do oxigênio fluxo aéreo, esforço respiratório e frequência cardíaca. Não avalia as fases do sono e não diferencia se os eventos ocorrem na vigília ou durante o sono. Evidencia e diferencia somente os eventos respiratórios, não permitindo diagnóstico de outros eventos, como movimento de membros inferiores. Alguns equipamentos permitem a montagem pelo próprio paciente em casa sem a necessidade do deslocamento do técnico55-57 (D) 58 (B). Os índices comparados ao tipo I têm apresentado resultados com forte correlação r = 0,876 (95% IC 0,81 0,91; p < 0,0001) num estudo com pacientes brasileiros, para qualquer valor de IAH (> 5; > 15 e > 30)60 (A). Outro modelo de equipamento demonstra resultados semelhantes61 (B).
A monitoração Tipo IV capta de 1 a 2 canais sendo um deles obrigatoriamente a oximetria. Não avalia as fases do sono e não diferencia os tipos de apneia, mas evidencia as dessaturações. Não permite avaliar qualquer dado relativo ao sono55-57 (D) 58 (B). Em estudo com pacientes brasileiros foram encontrados resultados semelhantes ao comparar a monitoração portátil Tipo IV feita no laboratório de sono ou em casa62 (A). Diante de prevalência elevada (33% na população de São Paulo)30 (B) a monitoração tipo IV portátil aumenta a probabilidade de doença para 57%62 (A). Com o mesmo tipo de equipamento, estudos compararam os índices de IAH com a PSG tipo 1 e evidenciaram correlação significativa, com r = 0,9563 (B) e r = 0,89564 (B). Pela facilidade de repetição, houve realização de monitoração portátil em 3 noites consecutivas sem diferenças significativas entre os valores encontrados nestes três exames63 (B).
A indicação das monitorizações tipo III e IV ainda está restrita a pacientes com alta probabilidade de AOS investigados a partir de anamnese, questionários e exame físico. Se estes tipos de monitorações não diagnosticarem a AOS, fica indicada realização da monitoração tipo I ou II para se descartar um falso negativo56,57 (D).
A polissonografia para titulação de pressão positiva na via aérea (PAP) significa o retorno do paciente para nova monitoração do sono, assistida por técnico, em laboratório. A opção pelo tratamento com PAP pressupõe a identificação dos valores onde a pressão oriunda do equipamento consegue eliminar os eventos respiratórios. Existe um protocolo para o aumento gradual da pressão positiva associado à colocação das interfaces adequadas (máscara). Somente após a titulação indicamos o uso do correto equipamento de PAP ao paciente com a pressão identificada pela Titulação e com o tipo de máscara a ser utilizada65,66 (D).
A opção pelo tratamento com PAP significa a indicação de um tratamento de longo prazo. As medidas de adesão ao tratamento de longo prazo passam também pelo tipo de titulação a qual o paciente foi submetido. A comparação de Titulação Manual em laboratório com a Titulação Automática em laboratório tem sido discutida com resultados ainda de curto prazo e sem diferenças significativas67(B). Ao comparar os dois métodos observa-se que ambos permitem melhoras do IAH e da sonolência (ESE), sem diferenças na arquitetura do sono e na aceitação do tratamento, mas com diferenças na adesão ao tratamento68 (B).
A polissonografia modalidade split-night 1ª metade da noite para o diagnóstico e a 2ª metade para a titulação de PAP. Esta modalidade não permite o exato diagnóstico do paciente, pois interrompe esta avaliação na metade da noite e tenta encontrar a pressão adequada para o tratamento em apenas metade da noite. Não deve ser um procedimento de eleição53,65,66 (D).
A adesão inicial ao tratamento com PAP comparando-se a Titulação de noite toda com o Split-Night demonstram resultados semelhantes comparando-se número de dias (78,7 vs. 77,5%), horas noturna de uso (3,9 vs. 3,9 hrs), porcentagem de noites com uso maior 4 hs (52,9 vs. 51,8%)69 (B).
Ao realizar investigação diagnóstica de AOS almeja-se atingir 75% ou mais de certeza diagnóstica da doença70 (D). Diante da associação de exame clínico e complementar estimando ainda a probabilidade de doença entre 25%-75%, deve-se continuar a investigação, associando-se outros métodos diagnósticos.
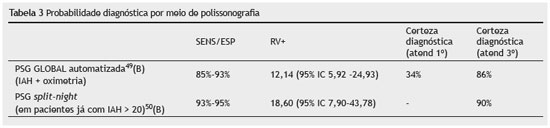
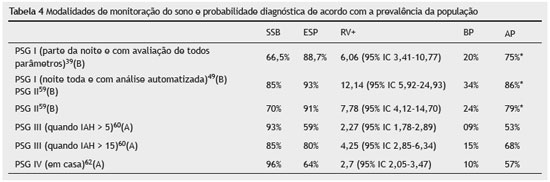
A prevalência da doença antes da realização do exame interfere na certeza diagnóstica diante de exame alterado, por isto segue a tabela 3, que compara a possibilidade de diagnóstico entre as 4 modalidades de monitoração do sono, diferenciando baixa prevalência de alta prevalência de doença pré-teste. Há probabilidade de certeza diagnóstica de AOS > 75% somente com a utilização de PSG I e PSG II em população de adultos com alta prevalência de doença estimada em 32,9%30 (B). Já a tabela 4 associa vários métodos diagnósticos como os sinais e sintomas, exame físico e a realização de dois tipos de PSG (I e IV) em população de baixa prevalência da doença estimada em 4%33 (A) para realizar confirmação diagnóstica (certeza diagnóstica > 75%*). Homem que ronca não permite certeza diagnóstica de AOS, mesmo após a realização de PSG I; da mesma forma que ser homem obeso não permite diagnosticar AOS, mesmo após a realização de PSG I, como descritos na tabela 4. Nestes dois casos, antes de realizar a primeira PSG, deve-se investigar a circunferência cervical ou o modelo morfométrico, pois ambos têm razão de verossimilhança positiva elevadas28 (B), aumentando a certeza diagnóstica. Também é possível que aja necessidade de realizar a segunda PSG, pela variabilidade dos IAH41,42 (B). Já o homem com menos de 50 anos, magro, com sintomas de AOS, circunferência cervical > 40 cm e HAS de difícil controle tem 76% de certeza de apresentar a doença, independentemente do resultado da PSG tabela 4.
Recomendação
A PSG de noite toda em laboratório do sono assistida é considerada o padrão ouro para diagnóstico da SAOS39,49,51 (B). A possibilidade diagnóstica é semelhante ao realizarmos PSG I e II, como descrito na tabela 3. As monitorizações portáteis do sono ainda apresentam a limitação de perda de canais de monitoração pela falha ou soltura dos sensores57 (D), além da necessidade da realização do novo exame tipo PSG I ou II para descartar falsos negativos em casos de alta probabilidade da doença e monitorizações iniciais normais56,57 (D).
A opção pelo tratamento com pressão positiva na via aérea (PAP) implica uma titulação de PAP de noite toda realizada em laboratório assistida por técnico de polissonografia65,66 (D). Não há diferenças significativas no tempo de tolerância da pressão positiva durante a noite, melhora da sonolência diurna, melhora global e satisfação do paciente ao comparar a titulação de PAP de noite toda assistida por técnico com a titulação automática69-71 (B), porém há controvérsias sobre a adesão ao tratamento67,68 (B).
5. Quando devemos solicitar PSG na criança?
A AOS em crianças tem importantes diferenças conceituais, etiológicas e de classificação em relação à apneia do adulto.
O ronco é uma queixa comum relatada pelos pais, porém a diferenciação entre ronco primário e AOS em crianças não pode ser feita apenas com dados de história clínica21,72,73 (B). Ao comparar o ronco primário com a AOS observamos variações estatisticamente diferentes como respiração oral diurna (61% vs. 85%; p = 0,024), apneia presenciada (46% vs. 74%; p = 0,013) e esforço para respirar (58% vs. 89%; p = 0,003), porém sem força suficiente para confirmar o diagnóstico de AOS73 (B).
A presença de quadros sindrômicos, doença neuromuscular e obesidade é fator a se ponderar para a solicitação de PSG em crianças. A diferenciação de quadros de origem central e a estimativa da gravidade da apneia são importantes na prevenção de complicações pré-operatórios na criança após tonsilectomia. Além disso, nem sempre o tamanho tonsilar acaba servindo como indicativo da necessidade da intervenção cirúrgica e frequentemente os pais não desejam realizar a cirurgia e subestimam os sintomas apresentados pela criança74 (D).
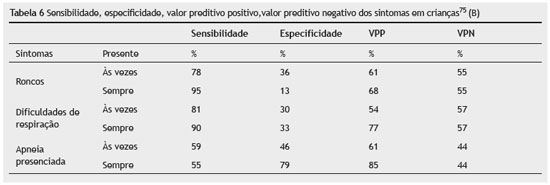
Seguem, na tabela 6 abaixo, os valores de sensibilidade, especificidade, valor preditivo positivo e valor preditivo negativo dos sintomas mais frequentes em crianças75 (B).
Os valores de normalidade para polissonografia em crianças saudáveis de 1 a 15 anos é de: IA < 1,0 com dessaturação máxima de 89% e o PCO2 expiratório não pode ser superior a 45 mmHg por mais de 10% do tempo total do sono76 (B).
A Academia Americana de Medicina do Sono considera que os critérios de normalidade podem ser utilizados até 18 anos77 (D). Estudos demonstram que entre 13 e 18 anos há diferença utilizando os critérios de apneia e hipopneia recomendados para crianças e o critério recomendado para adultos, porém essa diferença não resulta em alterações significativas na classificação da gravidade da SAOS quando utilizado o critério alternativo para adultos78 (B).
A presença de SAOS tem crescido e é reconhecida como causa de morbidade, mesmo em crianças pequenas, com prevalência estimada entre 1-4%. É importante o seu diagnóstico, pois o não tratamento leva a dificuldades de aprendizado, dificuldades de memorização e diminuição no crescimento pondero-estatural. Em longo prazo aumenta o risco de hipertensão e depressão79 (D).
Recomendação
A PSG é recomendada para todas as crianças que apresentam roncos frequentes e necessitam ser diferenciadas de pacientes com AOS21,72,73 (B). Para diagnóstico de AOS é considerado critério diagnóstico IA > 1, com saturação inferior a 89% e/ou com PCO2 expiratório superior a 45 mmHg por mais de 10% do tempo total do sono76 (B).
Os critérios de apneia e hipopneia determinados para crianças podem ser utilizados até os 18 anos77 (D). Entre 13 e 18 anos podem ser utilizados os critérios recomendados para criança ou os critérios alternativos para adultos sem que haja alteração da classificação da SAOS78 (B).
6. Qual é a importância dos exames complementares na investigação da AOS e do ronco?
Existem outros exames relevantes para avaliação da AOS e do ronco, além do padrão-ouro (PSG), disponíveis atualmente. Dentre eles, destacam-se a sonoendoscopia, videonasofibrolaringoscopia com manobra de Muller, ressonância magnética (RM) e tomografia computadorizada (TC) da via aérea superior e a cefalometria80-90 (B).
Tem-se discutido muito acerca da real importância da sonoendoscopia, que é a visualização da via aérea superior por meio de um endoscópio nasal flexível durante um sono induzido farmacologicamente, para auxiliar no topodiagnóstico do ronco e da apneia obstrutiva do sono. Comparando-se pacientes portadores de SAOS com videonasofibrolaringoscopia flexível no estado de vigília e sob sonoendoscopia, tendo como foco a visualização do sítio de obstrução faríngea, há resultados semelhantes entre os dois exames em somente 25% dos casos. Verificou-se obstrução em hipofaringe no sono induzido farmacologicamente em 33% dos casos80 (B).
Outro estudo comparando a sonoendoscopia e videonasofibroscopia com manobra de Muller evidenciou que a indicação cirúrgica na vigília foi de 74%, enquanto que na análise sob sonoendoscopia foi de 54%, corroborando para falta de concordância entre os exames81 (B). Pacientes portadores de AOS que estavam em uso de aparelhos intraorais de avanço mandibular foram submetidos a sonoendoscopia com e sem o uso destes dispositivos. Verificou-se que os pacientes (só foram avaliados os que tiveram sucesso com o tratamento) tinham a área da via aérea superiores aumentada significativamente com o uso dos aparelhos82 (B).
Ao comparar o índice de Malampatti modificado (IMM) de pacientes com ronco primário e AOS com a sonoendoscopia, verificou-se que não há associação linear entre o nível de obstrução à sonoendoscopia e o índice de Malampatti modificado. Pacientes com línguas maiores (IMM 3 ou 4) não possuem estreitamento em região de base de língua, sendo que deste grupo, 76% possuem obstrução em região retropalatal83 (B).
Não se verifica importância relevante da sonoendoscopia no topo diagnóstico da AOS, o que não significa ausência de relevância na avaliação do paciente roncador e apneico. É válido ressaltar que as críticas acerca deste exame estão em um sono induzido por medicações que podem alterar o tônus muscular faríngeo, a falta de informação em relação ao estágio do sono em que o paciente se encontra e a teorização da região faríngea com estrutura anatômica não segmentada80-83 (B).
A manobra de Muller é muito difundida entre os otorrinolaringologistas na avaliação de pacientes com ronco e apneia obstrutiva do sono, porém sua real importância tem sido cada vez mais questionada. Comparando-se pacientes com história de roncos noturnos e pacientes portadores de AOS comprovada à PSG, evidenciou-se que não existem diferenças significativas entre os 2 grupos quando se analisam IMC e estreitamentos retrolingual e retropalatal por meio de videonasofibrolaringoscopia com manobra de Muller. No entanto, nota-se que há uma relação positiva entre IMC, IAH e obstrução retrolingual quando se analisa apenas o grupo de pacientes apneicos84 (B). Realizou-se videonasofibrolaringoscopia com manobra de Muller em posições supina e ereta em pacientes portadores de SAOS, digitalizando as imagens em software específico para diminuir a subjetividade da avaliação, comparando posteriormente com RM de região faríngea. Há concordância entre os 2 métodos em 93,3% em região retropalatal e de 95,6% em nível retrolingual85 (B). Verifica-se, então, que as manobras de Muller não possuem a capacidade de alterar significativamente a conduta em pacientes com SAOS, mesmo porque o paciente é avaliado geralmente em posição não supina e em estado de vigília. Além disso, cabe ressaltar que há uma subjetividade e falta de homogeneidade durante esta avaliação, já que a força inspiratória que os pacientes imprimem varia significativamente e os dados de avaliação ainda são pouco estabelecidos.
Os exames de imagem, como a RM, a TC e a cefalometria não são invasivos e podem se mostrar objetivos em seus resultados, porém, suas reais relevâncias continuam instigando estudos em vários centros de referência no mundo.
Avaliando-se pacientes com AOS e pacientes normais com RM de via aérea superior notou-se não existir diferenças significativas nos dois grupos em relação à distância interna entre os dois côndilos mandibulares e à espessura óssea da mandíbula. No entanto, os pacientes do grupo de apneicos têm maior divergência mandibular, um menor comprimento mandibular interno e uma menor área no plano basal mandibular que o grupo controle. Não existiram diferenças significativas nos parâmetros morfológicos da mandíbula entre os pacientes apneicos obesos e não obesos. Os volumes da língua, do palato mole e das paredes laterais da faringe não se diferenciaram significativamente entre os grupos86 (B). Realizou-se RM ultrarrápidas com cortes de 0,8s em pacientes com SAOS (IAH > 10) durante a vigília e o sono, e em pacientes não apneicos (por meio de história clínica e oximetria noturna) durante a vigília. Notou-se que durante parte do ciclo respiratório, a região velofaríngea é menor nos pacientes apneicos, e que a variação da área velofaríngea durante o ciclo respiratório é maior nos pacientes apneicos, particularmente durante o sono, podendo sugerir uma maior complacência da via aérea superior destes pacientes. Além disso, verificaram que a área de estreitamento faríngeo era similar tanto nas dimensões anteroposterior quanto laterolateral, tanto nos controles como nos apneicos durante a vigília; porém, durante o sono, os apneicos têm estreitamento máximo em formato circular da faringe. Há também uma relação inversa entre dimensões das paredes laterais da faringe e da área da via aérea, provavelmente indicando que as paredes laterais são passivamente complacentes como resultado das mudanças no calibre da via aérea. Foi notado que o volume do palato mole e da gordura da região parafaríngea é maior nos pacientes apneicos87 (B).
Tendo como foco a TC de via aérea superior na avaliação de pacientes com distúrbios respiratórios do sono, avaliouse este exame de imagem em pacientes apneicos (IAH > 5) e em 24 roncadores primários (IAH < 5) com medidas da área seccional da oro e hipofaringe e correlacionaram-nas com os índices de gravidade da apneia obstrutiva e com estudos cefalométricos. Pacientes portadores de SAOS grave tinham estreitamento significativamente maior em região de úvula durante a expiração, osso hioide posicionado mais inferiormente, palato mole mais volumoso e circunferência cervical maior, quando comparados com roncadores primários e com pacientes AOS leve e moderada88 (B). Comparou-se TC e PSG em pacientes com distúrbios respiratórios obstrutivos do sono (1/6 com ronco primário e 5/6 com SAOS) e observou-se associação significativa entre diâmetros retropalatal e laterolateral da faringe com altos índices de IAH. Verificou-se também que os espaços retropalatal e retroglossal são preditivos de gravidade no índice de apneia. Nenhum dos parâmetros de TC se correlacionou com intensidade de roncos e saturação mínima de O2. O IMC se correlacionou positiva e significativamente com a distância retropalatal e o IAH. Do ponto de vista anatômico, a dimensão laterolateral retropalatal é significativamente associada com comprometimento do calibre da via aérea superior em pacientes com distúrbios respiratórios do sono89 (B). Comparando-se o diâmetro da via aérea superior por meio da TC de pacientes portadores de SAOS e saudáveis não há correlação entre os parâmetros polissonográficos de distúrbios respiratórios obstrutivos do sono (saturação mínima de O2 e IAH) com as dimensões da faringe90 (B). Não há diferenças significativas entre as medidas tomográfica da via aérea faríngea dos pacientes em vigília operados de faringoplastia lateral em relação à uvulopalatofaringoplastia, apesar de existirem diferenças nos resultados polissonográficos e no quadro clínico desta população, portanto permanece sem correlação entre os parâmetros polissonográficos e tomográficos em pacientes operados de SAOS91 (B). Foram avaliadas as áreas da nasofaringe, da orofaringe e da hipofaringe, durante a inspiração e expiração, além dos diâmetros da úvula e do tecido retrofaríngeo para comparar os resultados conseguidos pela TC em pacientes apneicos (IAH >10) e não apneicos (IAH <10). Verificou-se que o tecido retrofaríngeo dos apneicos é mais volumoso que o dos não apneicos com 10,3 ± 3,6 mm vs. 6,4 ± 2,7 mm, com p < 0,01. No entanto, as áreas da nasofaringe em expiração (228,4 vs. 281,9 mm) e inspiração (195,9 vs. 300,4 mm) dos não apneicos estavam discretamente maiores, mas sem diferença significativa91 (B).
Estudando-se portadores de SAOS e controles com PSG e TC onde pacientes com SAOS haviam se submetido à uvulopalatofaringoplastia, obteve-se, como resultado, que pacientes apneicos graves tinham a área seccional da orofaringe mais estreita (50 mm2 em média) do que os outros avaliados. Os pacientes controles e pacientes submetidos à uvulopalatofaringoplastia sem SAOS, ou seja, com ronco primário, tinham uma área mínima da faringe de 110 mm2 em média. Além disso, pacientes com SAOS moderada e submetidos à cirurgia que eram portadores de SAOS tiveram valores que se encontravam entre 60 e 100 mm2 (B).91
A cefalometria é um exame complementar útil na avaliação dos pacientes roncadores e apneicos93 (C). É bastante questionada a opção de se solicitar este exame como rotina na investigação de um paciente com AOS por ainda não estar comprovada que a mesma mude de fato a conduta terapêutica. No entanto, verifica-se que a cefalometria é crucial no planejamento cirúrgico de pacientes que serão submetidos a cirurgias ortognáticas para o tratamento da SAOS. Tentouse relacionar a cefalometria com o grau de gravidade da SAOS em pacientes adultos com e sem apneia obstrutiva do sono. Verificou-se que o comprimento da via aérea superior estava fortemente correlacionado com a gravidade da SAOS em homens (r = 0,72; p < 0,01) e moderadamente em mulheres portadoras desta doença (r = 0,52; p < 0,01)94 (C).
Sendo assim, verifica-se que os exames de imagem, mesmo durante o sono induzido, necessitam de estudos mais elaborados a fim de se avaliarem seus resultados como forma de exame auxiliar para definição de condutas. Atualmente, estes exames estão sendo mais relevantes para o aperfeiçoamento de pesquisas nesta área.
Recomendação
A sonoendoscopia está sendo utilizada na pesquisa clínica do paciente roncador e apneico, mas ainda com controvérsias quanto à sua aplicabilidade na rotina de investigação80-83 (B).
A videonasofibrolaringoscopia flexível não altera a conduta em paciente portador de ronco e AOS e não há homogeneidade de resultados entre diversos observadores84,85 (B).
A RM e TC de região faríngea são exames não invasivos e comprovam que os pacientes apneicos possuem área seccional da faringe mais estreita que pacientes não apneicos e não roncadores, porém a localização destes estreitamentos varia entre os indivíduos87,88,90 (B).
A cefalometria encontra-se alterada em pacientes apneicos quando comparados aos pacientes não apneicos, sendo fundamental para o planejamento cirúrgico em pacientes que serão submetidas a cirurgias ortognáticas92,93 (C).
7. Quais são as consequências da SAOS?
A SAOS moderada a severa é um preditor independente de mortalidade por qualquer causa, com HR = 6,24 (95% IC 2,01-19,39)95 (A) e esta associação não é atribuível à obesidade, idade ou outras condições médicas crônicas, principalmente em homens com SAOS grave de 40 a 70 anos95 (A). A SAOS leve não é fator de risco independente de mortalidade por qualquer causa, com HR = 0,47 (95% IC 0,17-1,29)95 (A). Também se observa o aumento do risco de eventos coronarianos ou morte por causas cardiovasculares independentemente de outros fatores em pacientes com idade maior de 50 anos95 (A) 96,97 (B), com HR = 2,06 (95% IC 1,10-3,86)98 (A). Em autoavaliação por questionário padronizada houve maior associação entre SAOS e insuficiência cardíaca e acidente vascular cerebral do que com a doença cardíaca coronariana96 (B).
Em adultos saudáveis de meia-idade e idosos, SAOS está associada a maior prevalência de hipertensão arterial sistêmica. Corrigindo-se os principais fatores confundidores (idade, sexo, IMC e outras medidas de adiposidade), bem como para outras potencialmente variáveis relevantes (consumo de álcool, tabaco); maior IAH e o maior tempo de dessaturação abaixo de 90% foram associados com maior risco para hipertensão, com OR = 1,37 (95% IC 1,031,83)99 (B). Foi demonstrada redução do descenso sistólico da pressão arterial relacionada a gravidade da AOS, desta forma quando IAH < 5 a chance de hipertensão é de OR = 3,1 (95% IC 1,3-7,7); porém quando o IAH > 15 a chance de hipertensão é de OR = 4,4 (95% IC 1,2-16,31). Esta ausência do descenso sistólico pode ser um dos mecanismos pelo qual a AOS contribui para aumento das doenças cardiovasculares100 (B).
Há evidências de que pacientes com AOS maiores de 40 anos sem hipertensão arterial de base poderão desenvolvê-la talvez em parte por influência da obesidade, contudo em pacientes com IAH > 30 uma pequena influência da própria AOS não pode ser excluída na gênese da hipertensão46,47,99 (B).
SAOS é fator de risco independente para desenvolvimento de diabetes tipo II 101 (A) 102 (B) 103 (C), com HR = 1,4 (95% IC 1,10-1,86), com p = 0,008101 (A).
A redução do tempo de sono está associada à obesidade em adultos. Sono com duração menor do que 5h/noite está associado com distribuição central de gordura, aumento da porcentagem de gordura corporal e do índice de massa corporal, na média de 2,5 kg/m2 (95% IC 2,0-2,9) para homens e 1,8 kg/m2 (95% IC 1,1-2,4) para mulheres104 (B). Portadores de SAOS com síndrome metabólica103 (C) e/ou obesidade mórbida105 (B) possuem aumento do tônus simpático tendo maior risco cardiovascular. Crianças e adolescentes com SAOS e IMC com percentil maior de 85% avaliadas por questionários têm uma menor qualidade de vida106 (B).
SAOS é fator de risco independente para acidente vascular encefálico isquêmico (AVEi)95,107 (A), com risco relativo de morte por AVE de RR = 5,16 (95% IC 3,72-6,60)108 (B). Sendo maior o risco para homens com SAOS leve a moderada109 (B), com HR = 6 (95% IC 2%-10%)110 (A). Mulheres menopausadas, com idade entre 50-79 anos, das quais 8,3% com duração do sono menor de 5 horas por noite e 4,6% com 9 horas por noite de sono foram acompanhadas, na média, por 7,5 anos. Há associação entre a longa duração do sono e risco de AVEi, com RR = 1,70 (95% IC 1,322,21) para aquelas que dormem 9 horas por noite, independentemente da presença de ronco ou sonolência. Não houve associação significativa entre AVEi e curta duração do sono111 (A). Em pacientes pós AVEi foi verificada redução da sonolência diurna e do IMC, podendo nessa população haver subdiagnóstico da SAOS95 (A).
SAOS não tratada é fator contribuinte para acidentes automobilísticos112,113 (B). O tratamento do SAOS com CPAP reduz o risco relativo de colisões, com RR = 0,278 (95% IC 0,22-0,35), com p < 0,001112 (B).
A apneia do sono está associada a uma maior prevalência de comorbidades psiquiátricas como depressão (21,8%), ansiedade (16,7%), transtorno de estresse pós-traumático (11,9%), psicose e transtorno bipolar (3,3%)114 (B).
Diversos estudos propõem associação entre SAOS e disfunções neurocognitivas115,116(B). Avaliando idosos considerados saudáveis para a idade, com idade média de 68 anos, sendo 58,5% do gênero feminino, a realização da PSG demonstrou que 53% apresentavam IAH > 15 eventos/h e 37% IAH > 30 eventos/h, dos quais somente 9,2% com SED (ESE > 10). Não houve associação significativa entre o IAH, hipoxemia noturna e desempenho cognitivo, exceto uma tendência de lentificação do desempenho para os portadores de IAH > 30 eventos/h115 (B). SAOS leve a moderada tem um impacto mínimo sobre as medidas relacionadas à atenção ou velocidade das funções executivas e a velocidade de processamento quando comparamos portadores de SAOS com não apneicos117 (B). A SAOS pode agravar a disfunção cognitiva na demência pela doença de Alzheimer118 (B).
A doença do refluxo gastroesofágico (DRGE) sintomática é mais prevalente em pacientes com distúrbios respiratórios do sono, contudo a ocorrência de refluxo gastroesofágico ou sintomas de refluxo não foi significativamente influenciada pela gravidade da SAOS. Parece haver aumento do índice de microdespertares causados pelo refluxo em pacientes com SAOS se comparados ao roncador simples119 (B).
Pacientes portadores de doença pulmonar obstrutiva crônica (DPOC) e SAOS ("Overlap Syndrome") têm aumento do risco de morte e hospitalização pela exacerbação do DPOC. No seguimento médio de 9,4 anos (3,3-12,7 anos) os pacientes com a síndrome de sobreposição não tratados com CPAP têm maior mortalidade em relação os que utilizam CPAP, com RR = 1,79 (95% IC 1,16-2,77) e maior propensão a exacerbação do DPOC que necessita de internação hospitalar, com RR = 1,70 (95% IC 1,21-2,38)120 (B).
Em pacientes obesos com SAOS sem DPOC, a hipercapnia diurna é associada à gravidade da SAOS, aos maiores níveis de IMC e a maior restrição mecânica da parede torácica121 (B).
Gestantes portadoras de SAOS têm maior risco de pré-eclampsia, complicações médicas e parto prematuro122 (C). Para grávidas já com ronco crônico e hipertensão, a utilização de CPAP nasal, mantendo o tratamento habitual do pré-natal, parece melhorar a pressão arterial e evita complicações123 (B).
Recomendação
A SAOS moderada a severa é fator de risco para mortalidade de qualquer causa95 (A). A SAOS aumenta o risco de coronariopatia98 (A), diabetes mellitus tipo 2101 (A), acidente vascular encefálico isquêmico110 (A), hipertensão47,99,100 (B), obesidade104 (B), hospitalização e morte por exacerbação de DPOC120 (B). Há associação de SAOS com comorbidades psiquiátricas114 (B), pré-eclampsia e parto prematuro123 (B), além de poder contribuir para acidentes automobilísticos112,113 (B). Considerando-se as consequências graves da SAOS, deve sempre ser investigada para não ser subdiagnosticada e ser tratada prontamente.
REFERÊNCIAS
1. Hoffstein V, Szalai JP. Predictive value of clinical features in diagnosing obstructive sleep apnea. Sleep. 1993;16:118-22.
2. Romero E, Krakow B, Haynes P, Ulibarri V. Nocturia and snoring: predictive symptoms for obstructive sleep apnea. Sleep Breath. 2010;14:337-43.
3. Bailes S, Baltzan M, Alapin I, Fichten CS, Libman E. Diagnostic indicators of sleep apnea in older women and men: a prospective study. J Psychosom Res. 2005;59:365-73.
4. Lim PV, Curry AR. The role of history, Epworth Sleepiness Scale Score and body mass index in identifying nonapnoeic snorers. Clin Otolaryngol Allied Sci. 2000;25:244-8.
5. Abrishami A, Khajehdehi A, Chung F. A systematic review of screening questionnaires for obstructive sleep apnea. Can J Anaesth. 2010;57:423-38.
6. Sharma SK, Vasudev C, Sinha S, Banga A, Pandey RM, Handa KK. Validation of the modified Berlin questionnaire to identify patients at risk for the obstructive sleep apnoea syndrome. Indian J Med Res. 2006;124:281-90.
7. Netzer NC, Stoohs RA, Netzer CM, Clark K, Strohl KP. Using the Berlin Questionnaire to identify patients at risk for the sleep apnea syndrome. Ann Intern Med. 1999;131:485-91.
8. Chung F, Yegneswaran B, Liao P, Chung SA, Vairavanathan S, Islam S, et al. Validation of the Berlin questionnaire and American Society of Anesthesiologists checklist as screening tools for obstructive sleep apnea in surgical patients. Anesthesiology. 2008;108:822-30.
9. Olson LG, Cole MF, Ambrogetti A. Correlations among Epworth Sleepiness Scale scores, multiple sleep latency tests and psychological symptoms. J Sleep Res. 1998;7:248-53.
10. Friedman M, Wilson MN, Pulver T, Pandya H, Joseph NJ, Lin HC, et al. Screening for obstructive sleep apnea/hypopnea syndrome: subjective and objective factors. Otolaryngol Head Neck Surg. 2010;142:531-5.
11. Ahmadi N, Chung SA, Gibbs A, Shapiro CM. The Berlin questionnaire for sleep apnea in a sleep clinic population: relationship to polysomnographic measurement of respiratory disturbance. Sleep Breath. 2008;12:39-45.
12. Vaz AP, Drummond M, Mota PC, Severo M, Almeida J, Winck JC. Translation of Berlin Questionnaire to Portuguese language and its application in OSA identification in a sleep disordered breathing clinic. Rev Port Pneumol. 2011;17:59-65.
13. Gus M, Gonçalves SC, Martinez D, de Abreu Silva EO, Moreira LB, Fuchs SC, et al. Risk for Obstructive Sleep Apnea by Berlin Questionnaire, but not day time sleepiness, is associated with resistant hypertension: a case-control study. Am J Hypertens. 2008;21:832-5.
14. Pedrosa RP, Drager LF, Gonzaga CC, Sousa MG, de Paula LK, Amaro AC, et al. Obstructive sleep apnea: the most common secondary cause of hypertension associated with resistant hypertension. Hypertension. 2011;58:811-7.
15. Drager LF, Genta PR, Pedrosa RP, Nerbass FB, Gonzaga CC, Krieger EM, et al. Characteristics and predictors of obstructive sleep apnea in patients with systemic hypertension. Am J Cardiol. 2010;105:1135-9.
16. Bertolazi AN, Fagondes SC, Hoff LS, Pedro VD, Menna Barreto SS, Johns MW. Portuguese-language version of the Epworth sleepiness scale: validation for usein Brazil. J Bras Pneumol. 2009;35:877-83.
17. Santaolalla Montoya F, Iriondo Bedialauneta JR, Aguirre Larracoechea U, Martinez Ibargüen A, Sanchez Del Rey A, Sanchez Fernandez JM. The predictivevalue of clinical and epidemiological parameters in the identification ofpatients with obstructive sleep apnoea (OSA): a clinical prediction algorithm in the evaluation of OSA. Eur Arch Otorhinolaryngol. 2007;264:637-43.
18. Subramanian S, Hesselbacher SE, Aguilar R, Surani SR. The NAMES assessment: a novel combined-modality screening tool for obstructive sleep apnea. Sleep Breath. 2011;15:819-26.
19. Kapur VK, Baldwin CM, Resnick HE, Gottlieb DJ, Nieto FJ. Sleepiness in patients with moderate to severe sleep-disordered breathing. Sleep. 2005;28:472-7.
20. Goodwin JL, Kaemingk KL, Mulvaney SA, Morgan WJ, Quan SF. Clinical screening of school children for polysomnography to detect sleep-disordered breathing-the Tucson Children's Assessment of Sleep Apnea study (TuCASA). J Clin Sleep Med. 2005;1:247-54.
21. Montgomery-Downs HE, O'Brien LM, Holbrook CR, Gozal D. Snoring and sleep disordered breathing in young children: subjective and objective correlates. Sleep. 2004;27:87-94.
22. Sproson EL, Hogan AM, Hill CM. Accuracy of clinical assessment of paediatric obstructive sleep apnoea in two English centres. J Laryngol Otol. 2009;123:1002-9.
23. Gottlieb DJ, Whitney CW, Bonekat WH, Iber C, James GD, Lebowitz M, et al. Relation of sleepiness to respiratory disturbance index: the Sleep Heart Health Study. Am J Respir Crit Care Med. 1999;159:502-7.
24. Goldstein NA, Post JC, Rosenfeld RM, Campbell TF. Impact of tonsillectomy and adenoidectomy on child behavior. Arch Otolaryngol Head Neck Surg. 2000;126:494-8.
25. Ziliotto KN, dos Santos MF, Monteiro VG, Pradella-Hallinan M, Moreira GA, Pereira LD, et al. Auditory processing assessment in children with obstructive sleep apnea syndrome. Braz J Otorhinolaryngol. 2006;72:321-7.
26. Viner S, Szalai JP, Hoffstein V. Are history and physical examination a good screening test for sleep apnea? Ann Intern Med. 1991;115:356-9.
27. Davies RJ, Ali NJ, Stradling JR. Neck circumference and other clinical features in the diagnosis of the obstructive sleep apnoea syndrome. Thorax. 1992;47:101-5.
28. Kushida CA, Efron B, Guilleminault C. A predictive morphometric model for the obstructive sleep apnea syndrome. Ann Intern Med. 1997;127(8 Pt 1):581-7.
29. Young T, Shahar E, Nieto FJ, Redline S, Newman AB, Gottlieb DJ, et al. Predictors of sleep-disordered breathing in community- dwelling adults: the Sleep Heart Health Study. Arch Intern Med 2002;162:893-900.
30. Tufik S, Santos-Silva R, Taddei JA, Bittencourt LR. Obstructive sleep apnea syndrome in the Sao Paulo Epidemiologic Sleep Study. Sleep Med. 2010;11:441-6.
31. Fogel RB, Malhotra A, Dalagiorgou G, Robinson MK, Jakab M, Kikinis R, et al. Anatomic and physiologic predictors of apnea severity in morbidly obese subjects. Sleep. 2003;26:150-5.
32. Martinho FL, Tangerina RP, Moura SM, Gregorio LC, Tufik S, Bittencourt LR. Systematic head and neck physical examination as a predictor of obstructive sleep apnea in class III obese patients. Braz J Med Biol Res. 2008;41:1093-7.
33. Bixler EO, Vgontzas AN, Ten Have T, Tyson K, Kales A. Effects of age on sleep apnea in men: I. Prevalence and severity. Am J Respir Crit Care Med. 1998;157:144-8.
34. Soares MC, de Azeredo Bittencourt LR, Zonato AI, Gregório LC. Application of the Kushida morphometric model in patients with sleep-disordered breathing. Braz J Otorhinolaryngol. 2006;72:541-8.
35. Tsai WH, Remmers JE, Brant R, Flemons WW, Davies J, Macarthur C. A decision rule for diagnostic testing in obstructive sleep apnea. Am J Respir Crit Care Med. 2003;167:1427-32.
36. Zonato AI, Martinho FL, Bittencourt LR, de Oliveira Campones Brasil O, Gregorio LC, Tufik S. Head and neck physical examination: comparison between nonapneic and obstructive sleep apnea patients. Laryngoscope. 2005;115:1030-4.
37. Friedman M, Tanyeri H, La Rosa M, Landsberg R, Vaidyanathan K, Pieri S, et al. Clinical predictors of obstructive sleep apnea. Laryngoscope. 1999;109:1901-7.
38. Zonato AI, Bittencourt LR, Martinho FL, Júnior JF, Gregório LC, Tufik S. Association of systematic head and neck physical examination with severity of obstructive sleep apnea-hypopnea syndrome. Laryngoscope. 2003;113:973-80.
39. Ross SD, Sheinhait MA, Harrison Kl, Kvasz M, Connelly JE, Shea AS, et al. Systematic Review and Meta-analysis of the literature Regarding the Diagnosis of Sleep Apnea. Sleep. 2000;23:1-14.
40. Flemons WW, Whitelaw WA, Brant R, Remmers JE. Likelihood ratios for a sleep apnea clinical prediction rule. Am J Respir Crit Care Med. 1994;150:1279-85.
41. Levendowsky DJ, Zack N, Rao S, Wong K, Gendreu M, Kranzler J, et al. Assesment of the test-retest reliability of laboratory polysomnography. Sleep Breath. 2009;13:163-7.
42. Ahmadi N, Shapiro GK, Chung SA, Shapiro CM. Clinical diagnosis of sleep apnea on single night of polysomnography vs. two nights of polysomnography. Sleep Breath. 2009;13:211-26.
43. Dreher A, Chaux R, Klemens C, Werner R, Baker F, Barthlen G, et al. Correlation Between Otorhinolaryngologic Evaluation and Severity of Obstructive Sleep Apnea Syndrome in Snorers. Arch Otolaryngol Head Neck Surg. 2005;131:95-98.
44. Morris LG, Kleinberger A, Lee KC, Liberatore LA, Burschtin O. Rapid risk stratification for obstructive sleep apnea,based on snoring severity and body mass index. Otol Head Neck Surg. 2008;139:615-8.
45. Gottlieb DJ, Yao Q, Redeline S, Ali T, Mahowald MW. Does Snoring Predict Sleepiness Independently of Apnea and Hypopnea Frequency? Am J Respir Crit Care Med. 2000;162:1512-7.
46. Nieto FJ, Young TB, Lind BK, Shahar E, Samet JM, Redline S, et al. Association of Sleep Disordered Breathing, Sleep Apnea and Hypertension in a Large Commnunity Based Study. JAMA. 2000;283:1829-36.
47. Bixler EO, Vgontzas AN, Lin HM, Have TT, Leiby BE, Vela-Bueno A, et al. Association of Hypertension and Sleep-Disordered Breathing. Arch Intern Med. 2000;160:2289-95.
48. Dixon JB, Schachter LM, O'Brien PE. Predicting Sleep Apnea and Excessive Day Sleppiness in the Severe Obese: Indicators for Polysomnography. Chest. 2003;123:1134-41.
49. Andreas S, von Breska B, Magnusson K, Kreuzer H. Validation of automated sleep stage and apnoea analysis in suspected obstructive sleep apnoea. Eur Respir J. 1993;6:48-52.
50. Khawaja IS, Olson EJ, van der Walt C, Bukartyk J, Somers V, Dierkhising R, et al. Diagnostic accuracy of split-night polysomnograms. J Clin Sleep Med. 2010;6:357-62.
51. Ross SD, Sheinhait IA, Harrison KJ, Kvasz M, Connelly JE, Shea SA, et al. Systematic review and meta-analysis of the literature regarding the diagnosis of sleep apnea. Sleep. 2000;23:519-32.
52. Chesson AL Jr, Ferber RA, Fry JM, Grigg-Damberger M, Hartse KM, Hurwitz TD, et al. The indications for polysomnography and related procedures. The indications for polysomnography and related procedures. Sleep. 1997;20:423-87.
53. Kushida CA, Littner MR, Morgenthaler T, Alessi CA, Bailey D, Coleman J, et al. Practice parameters for the indications for polysomnography and related procedures: an update for 2005. Sleep. 2005;28:499-521.
54. Practice parameters for the use of portable recording in the assessment of obstructive sleep apnea. Standards of Practice Committee of the American Sleep Disorders Association. Sleep. 1994;17:372-7.
55. Ferber R, Millman R, Coppola M, Fleetham J, Murray CF, Iber C, et al. Portable Recording in the Assessment of Obstructive Sleep Apnea. Sleep. 1994;17:378-92.
56. Collop NA, Anderson WM, Boehlecke B, Claman D, Goldberg R, Gottlieb DJ, et al. Clinical guidelines for the use of unattended portable monitors in the diagnosis of obstructive. Sleep. 2007;3:737-47.
57. Kuna ST. Portable-Monitor Testing: An Alternative Strategy for Managing Patients With Obstructive Sleep Apnea. Respiratory Care. 2010;55:1196-215.
58. Iber C, Redline S, Glipin AM, Quan SF, Zhang L, Gottlieb DJ, et al. Polysomnography performed in the unattend home versus attended laboratory setting - sleep heart health study methodology. Sleep. 2004;27:536-40.
59. Flemons WW, Littner MR, Rowley JA, Gay P, Anderson WM, Hudgel DW, et al. Home diagnosis of sleep apnea: a systematic review of the literature. An evidence review cosponsored by the American Academy of Sleep Medicine, the American College of Chest Physicians, and the American Thoracic Society. Chest. 2003;124:1543-79.
60. Santos-Silva R, Sartori DE, Truksinas V, Truksinas E, Alonso FF, Tufik S, et al. Validation of a portable monitoring system for the diagnosis of obstructive sleep apnea syndrome. Sleep. 2009;32:629-36.
61. Ng SS, Chan TO, To KW, Ngai J, Tung A, Ko FW, et al. Validation of embletta portable diagnostic system for identifying patients with suspected obstructive sleep apnoea syndrome (OSAS). Respirology. 2010;15:336-42.
62. Tonelli de Oliveira AC, Martinez D, Vasconcelos LF, Gonçalves SC, Lenz MC, Fuchs SC, et al. Diagnosis of obstructive sleep apnea syndrome and its outcomes with home portable monitoring. Chest. 2009;135:330-6.
63. Ragette R, Wang Y, Weinreich G, Teschler H. Diagnostic performance of single airflow channel recording (ApneaLink) in home diagnosis of sleep apnea. Sleep Breath. 2010;14:109-14.
64. Ng SS, Chan TO, To KW, Ngai J, Tung A, Ko FW, et al. Validation of a portable recording device (ApneaLink) for identifying patients with suspected obstructive sleep apnea syndrome. Intern Med J. 2009;39:757-62.
65. Kushida CA, Chediak A, Berry RB, Brown LK, Gozal D, Iber C, et al. Clinical guidelines for the manual titration of positive airway pressure in patients with obstructive sleep apnea. J Clin Sleep Med. 2008;4:157-71.
66. Kushida CA, Littner MR, Hirshkowitz M, Morgenthaler TI, Alessi CA, Bailey D, et al. Practice parameters for the use of continuous and bilevel positive airway pressure devices to treat adult patients with sleep-related breathing disorders. Sleep. 2006;29:375-80.
67. Galetke W, Rnaderath WJ, Stieglitz S, Laumanns C, Anduleit N, Richter K, et al. Comparison of Manual titration and automatic titration based on force oscillation technique, flow and snoring in obstructive sleep apnea. Sleep Medicine. 2009;10:337-43.
68. Gao W, Jin Y, Wang Y, Sun M, Chen B, Zhou N, et al. Is automatic CPAP titration as effective as manual CPAP titration in OSAHS patients? A meta-analysis. Sleep Breath. 2012;16:329-40.
69. Collen J, Holley A, Lettieri C, Shah A, Roop S. The impact of split-night versus traditional sleep studies on CPAP compliance. Sleep Breath. 2010;14:93-9.
70. Nobre M, Bernardo WM. Prática clínica baseada em evidências. Rio de Janeiro: Elsevier, 2006, p. 115.
71. Kuna ST, Gurubhagavatula I, Maislin G, Hin S, Hartwig KC, McCloskey S, et al. Noninferiority of functional outcome ambulatory management of obstructive sleep apnea. Am J Respir Crit Care Med. 2011;183:1238-44.
72. Lamm C, Mandeli J, Kattan M. Evaluation of home audiotapes as an abbreviated test for obstructive sleep apnea syndrome (OSAS) in children. Pediatr Pulmonol. 1999;27:267-72.
73. Carroll JL, McColley SA, Marcus CL, Curtis S, Loughlin GM. Inability of clinical history to distinguish primary snoring from obstructive sleep apnea syndrome in children. Chest. 1995;108:610-8.
74. Roland PS, Rosenfeld RM, Brooks LJ, Friedman NR, Jones J, Kim TW, et al. Clinical practice huideline: polysomnography for sleep-disordered breathing prior to tonsillectomy in children. Otolaryngol HNS. 2011;145:S1 75. Saeed MM, Keens TG, Stabile MW, Bolokowicz J, Davidson Ward SL. Should children with suspected obstructive sleep apnea syndrome and normal nap sleep studies have overnight sleep studies? Chest. 2000;118:360-5.
76. Uliel S, Tauman R, Greenfeld M, Sivan Y. Normal polysomnographic respiratory values in children and adolescents. Chest. 2004;125:872-8.
77. Redline S, Budhiraja R, Kapur V, Marcus CL, Mateika JH, Mehra R, et al. The scoring of respiratory events in sleep: reliability and validity. J Clin Sleep Med. 2007;3:169-200.
78. Accardo JA, Shults J, Leonard MB, Traylor J, Marcus CL. Differences in overnight polysomnography scores using the adult and pediatric criteria for respiratory events in adolescents. Sleep. 2010;33:1333-9.
79. Sinha D, Guilleminault C. Sleep disordered breathing in children. Indian J Med Res. 2010;131:311-20.
80. Campanini A, Canzi P, De Vito A, Dallan I, Montevecchi F, Vicini C. Awake versus sleep endoscopy: personal experience in 250 OSAHS patients. Acta Otorhinolaryngol Ital. 2010;30:73-7.
81. Hewitt RJ, Dasgupta A, Singh A, Dutta C, Kotecha BT. Is sleep nasendoscopy a valuable adjunct to clinical examination in the evaluation of upper airway obstruction? Eur Arch Otorhinolaryngol. 2009;266:691-7.
82. Johal A, Battagel JM, Kotecha BT. Sleep nasendoscopy: a diagnostic tool for predicting treatment success with mandibular advancement splints in obstructive sleep apnoea. Eur J Orthod. 2005;27:607-14.
83. den Herder C, van Tinteren H, de Vries N. Sleep endoscopy versus modified Mallampati score in sleep apnea and snoring. Laryngoscope. 2005;115:735-9.
84. Ko MT, Su CY. Computer-assisted quantitative evaluation of obstructive sleep apnea using digitalized endoscopic imaging with Muller maneuver. Laryngoscope. 2008;118: 909-14.
85. Hsu PP, Tan BY, Chan YH, Tay HN, Lu PK, Blair RL. Clinical predictors in obstructive sleep apnea patients with computer-assisted quantitative videoendoscopic upper airway analysis. Laryngoscope. 2004;114:791-9.
86. Okubo M, Suzuki M, Horiuchi A, Okabe S, Ikeda K, Higano S, et al. Morphologic analyses of mandible and upper airway soft tissue by MRI of patients with obstructive sleep apnea hypopnea syndrome. Sleep. 2006;29:909-15.
87. Ciscar MA, Juan G, Martínez V, Ramón M, Lloret T, Mínguez J, et al. Magnetic resonance imaging of the pharynx in OSA patients and healthy subjects. Eur Respir J. 2001;17:79-86.
88. Yucel A, Unlu M, Haktanir A, Acar M, Fidan F. Evaluation of the upper airway cross-sectional area changes in different degrees of severity of obstructive sleep apnea syndrome: cephalometric and dynamic CT study. AJNR Am J Neuroradiol. 2005;26:2624-9.
89. Li HY, Chen NH, Wang CR, Shu YH, Wang PC. Use of 3-dimensional computed tomography scan to evaluate upper airway patency for patients undergoing sleep-disordered breathing surgery. Otolaryngol Head Neck Surg. 2003;129:336-42.
90. Bhattacharyya N, Blake SP, Fried MP. Assessment of the airway in obstructive sleep apnea syndrome with 3-dimensional airway computed tomography. Otolaryngol Head Neck Surg. 2000;123:444-9.
91. Cahali MB, Formigoni GG, Gebrim EM, Miziara ID. Lateral pharyngoplasty versus uvulopalatopharyngoplasty: a clinical, polysomnographic and computed tomography measurement comparison. Sleep. 2004;27:942-50.
92. Caballero P, Alvarez-Sala R, García-Río F, Prados C, Hernán MA, Villamor J, et al. CT in the evaluation of the upper airway in healthy subjects and in patients with obstructive sleep apnea syndrome. Chest. 1998;11:111-6.
93. Avrahami E, Englender M. Relation between CT axial crosssectional area of the oropharynx and obstructive sleep apnea syndrome in adults. AJNR Am J Neuroradiol. 1995;16:135-40.
94. Susarla SM, Abramson ZR, Dodson TB, Kaban LB. Cephalometric measurement of upper airway length correlates with the presence and severity of obstructive sleep apnea. J Oral Maxillofac Surg. 2010;68:2846-55.
95. Marshall NS, Wong KK, Liu PY, Cullen SR, Knuiman MW, Grunstein RR. Sleep apnea as an independent risk factor for all-cause mortality: the Busselton Health Study. Sleep. 2008;31:1079-85.
96. Shahar E, Whitney CW, Redline S, Lee ET, Newman AB, Javier Nieto F, et al. Sleep-disordered breathing and cardiovascular disease: cross-sectional results of the Sleep Heart Health Study. Am J Respir Crit Care Med. 2001;163:19-25.
97. Endeshaw YW, Unruh ML, Kutner M, Newman AB, Bliwise DL. Sleep-disordered breathing and frailty in the Cardiovascular Health Study Cohort. Am J Epidemiol. 2009;170:193-202.
98. Shah NA, Yaggi HK, Concato J, Mohsenin V. Obstructive sleep apnea as a risk factor for coronary events or cardiovascular death. Sleep Breath. 2010;14:131-6.
99. O'Connor GT, Caffo B, Newman AB, Quan SF, Rapoport DM, Redline S, et al. Prospective study of sleep-disordered breathing and hypertension: the Sleep Heart Health Study. Am J Respir Crit Care Med. 2009;179:1159-64.
100. Hla KM, Young T, Finn L, Peppard PE, Szklo-Coxe M, Stubbs M. Longitudinal association of sleep-disordered breathing and nondipping of nocturnal blood pressure in the Wisconsin Sleep Cohort Study. Sleep. 2008;31:795-800.
101. Botros N, Concato J, Mohsenin V, Selim B, Doctor K, Yaggi HK. Obstructive sleep apnea as a risk factor for type 2 diabetes. Am J Med. 2009;122:1122-7.
102. Marshall NS, Wong KK, Phillips CL, Liu PY, Knuiman MW, Grunstein RR. Is sleep apnea an independent risk factor for prevalent and incident diabetes in the Busselton Health Study? J Clin Sleep Med. 2009;5:15-20.
103. Trombetta IC, Somers VK, Maki-Nunes C, Drager LF, Toschi-Dias E, Alves MJ, et al. Consequences of comorbid sleep apnea in the metabolic syndrome-implications for cardiovascular risk. Sleep. 2010;33:1193-9.
104. Patel SR, Blackwell T, Redline S, Ancoli-Israel S, Cauley JA, Hillier TA, et al. The association between sleep duration and obesity in older adults. Int J Obes (Lond). 2008;32:1825-34.
105. Vanhecke TE, Franklin BA, Zalesin KC, Sangal RB, de Jong AT, Agrawal V, et al. Cardiorespiratory fitness and obstructive sleep apnea syndrome in morbidly obese patients. Chest. 2008;134:539-45.
106. Carno MA, Ellis E, Anson E, Kraus R, Black J, Short R, et al. Symptoms of sleep apnea and polysomnography as predictors of poor quality of life in overweight children and adolescents. J Pediatr Psychol. 2008;33:269-78.
107. Punjabi NM, Caffo BS, Goodwin JL, Gottlieb DJ, Newman AB, O'Connor GT, et al. Sleep-disordered breathing and mortality: a prospective cohort study. PLoS Med. 2009;6:e1000132.
108. Capampangan DJ, Wellik KE, Parish JM, Aguilar MI, Snyder CR, Wingerchuk D, et al. Is obstructive sleep apnea an independent risk factor for stroke? A critically appraised topic. Neurologist. 2010;16:269-73.
109. Parra O, Arboix A, Montserrat JM, Quintó L, Bechich S, García- -Eroles L. Sleep-related breathing disorders: impact on mortality of cerebrovascular disease. Eur Respir J. 2004;24:267-72.
110. Redline S, Yenokyan G, Gottlieb DJ, Shahar E, O'Connor GT, Resnick HE, et al. Obstructive sleep apnea-hypopnea and incident stroke: the sleep heart health study. Am J Respir Crit Care Med. 2010;182:269-77.
111. Chen JC, Brunner RL, Ren H, Wassertheil-Smoller S, Larson JC, Levine DW, et al. Sleep duration and risk of ischemic stroke in postmenopausal women. Stroke. 2008;39:3185-92.
112. Tregear S, Reston J, Schoelles K, Phillips B. Continuous positive airway pressure reduces risk of motorvehicle crash among drivers with obstructive sleep apnea: systematic review and meta-analysis. Sleep. 2010;33:1373-80.
113. Tregear S, Reston J, Schoelles K, Phillips B. Obstructive sleep apnea and risk of motor vehicle crash: systematic review and meta-analysis. J Clin Sleep Med. 2009;5:573-81.
114. Sharafkhaneh A, Giray N, Richardson P, Young T, Hirshkowitz M. Association of psychiatric disorders and sleep apnea in a large cohort. Sleep. 2005;28:1405-11.
115. Sforza E, Roche F, Thomas-Anterion C, Kerleroux J, Beauchet O, Celle S, et al. Cognitive function and sleep related breathing disorders in a healthy elderly population: the SYNAPSE study. Sleep. 2010;33:515-21.
116. Ancoli-Israel S, Palmer BW, Cooke JR, Corey-Bloom J, Fiorentino L, Natarajan L, et al. Cognitive effects of treating obstructive sleep apnea in Alzheimer's disease: a randomized controlled study. J Am Geriatr Soc. 2008;56:2076-81.
117. Quan SF, Wright R, Baldwin CM, Kaemingk KL, Goodwin JL, Kuo TF, et al. Obstructive sleep apnea-hypopnea and neurocognitive functioning in the Sleep Heart Health Study. Sleep Med. 2006;7:498-507.
118. Cooke JR, Ayalon L, Palmer BW, Loredo JS, Corey-Bloom J, Natarajan L, et al. Sustained use of CPAP slows deterioration of cognition, sleep, and mood in patients with Alzheimer's disease and obstructive sleep apnea: a preliminary study. J Clin Sleep Med. 2009;5:305-9.
119. Valipour A, Makker HK, Hardy R, Emegbo S, Toma T, Spiro SG. Symptomatic gastroesophageal reflux in subjectis with a breating sleep disorder. Chest. 2002;121:1748-53.
120. Marin JM, Soriano JB, Carrizo SJ, Boldova A, Celli BR. Outcomes in patients with chronic obstructive pulmonary disease and obstructive sleep apnea: the overlap syndrome. Am J Respir Crit Care Med. 2010;182:325-31.
121. Kaw R, Hernandez AV, Walker E, Aboussouan L, Mokhlesi B. Determinants of hypercapnia in obese patients with obstructive sleep apnea: a systematic review and metaanalysis of cohort studies. Chest. 2009;136:787-96.
122. Louis JM, Auckley D, Sokol RJ, Mercer BM. Maternal and neonatal morbidities associated with obstructive sleep apnea complicating pregnancy. Am J Obstet Gynecol. 2010;202:261.e1-5.
123. Poyares D, Guilleminault C, Hachul H, Fujita L, Takaoka S, Tufik S, et al. Pre-eclampsia and nasal CPAP: part 2. Hypertension during pregnancy, chronic snoring, and early nasal CPAP intervention. Sleep Med. 2007;9:15-21.
* O Projeto Diretrizes, iniciativa conjunta da Associação Médica Brasileira e do Conselho Federal de Medicina, tem por objetivo conciliar informações da área médica a fim de padronizar condutas que auxiliem o raciocínio e a tomada de decisão do médico. As informações contidas neste projeto devem ser submetidas à avaliação e à crítica do médico responsável pela conduta a ser seguida frente à realidade e ao estado clínico de cada paciente.
All rights reserved - 1933 /
2025
© - Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico Facial