Ano: 2013 Vol. 79 Ed. 1 - Janeiro - Fevereiro - (15º)
Seção: Artigo Original
Páginas: 89 a 94
Paracetamol e dipirona por via endovenosa aplicados à analgesia pós-operatória de pacientes pediátricos submetidos à amigdelectomia em hospital-dia: um estudo prospectivo, randomizado, duplo-cego, placebo controlado
Intravenous paracetamol and dipyrone for postoperative analgesia after day-case tonsillectomy in children: a prospective, randomized, double blind, placebo controlled study
Autor(es):
Aysu Inan Kocum1; Mesut Sener1; Esra Caliskan1; Nesrin Bozdogan1; Deniz Micozkadioglu2; Ismail Yilmaz2; Anis Aribogan3
DOI: 10.5935/1808-8694.20130015
Palavras-chave: analgésicos opióides; clínicas de dor; pediatria; tonsilectomia.
Keywords: analgesics, opioid; pain clinics; pediatrics; tonsillectomy.
Resumo:
O manejo da dor pós-amigdelectomia pode ser feito com uma série de medicamentos.
OBJETIVO: O presente estudo duplo-cego placebo controlado pretendeu avaliar a eficácia de paracetamol e dipirona administrados por via endovenosa na analgesia de pacientes pediátricos pós-amigdelectomia.
MÉTODO: Cento e vinte crianças com idades entre três e seis anos submetidas à amigdelectomia com ou sem adenoidectomia e/ou entubação foram randomizadas para receber infusões de paracetamol (15 mg/kg), dipirona (15 mg/kg) ou placebo (0,9% NaCl) durante a cirurgia. As avaliações foram executadas com 0,25, 0,50, 1, 2, 4, 6h de pós-operatório. Petidina 0,25 mg/kg foi utilizada como analgésico de resgate. Dose acumulada de petidina foi o desfecho primário. Medições de intensidade da dor, alívio da dor, nível de sedação, náusea e vômitos, hemorragia no pós-operatório e outros efeitos adversos foram anotados.
RESULTADOS: Nenhuma diferença significativa foi encontrada na dose acumulada de petidina entre os grupos paracetamol e dipirona. A dose acumulada de petidina foi significativamente menor nos grupos paracetamol e dipirona em comparação ao grupo placebo. Nenhuma diferença significativa foi observada entre os escores de dor no pós-operatório dos grupos durante o estudo.
CONCLUSÃO: Paracetamol endovenoso tem eficácia analgésica semelhante à da dipirona endovenosa; ambos ajudam a reduzir a necessidade de opioides na analgesia pós-operatória de pacientes pediátricos submetidos à amigdelectomia em hospital-dia.
Abstract:
Tonsillectomy is associated with severe postoperative pain for which, several drugs are employed for management.
OBJECTIVE: In this double-blind, placebo-controlled study we aimed to evaluate the efficacy of intravenous paracetamol and dipyrone when used for post-tonsillectomy analgesia in children.
METHOD: 120 children aged 3-6 yr, undergoing tonsillectomy with or without adenoidectomy and/or ventilation tube insertion were randomized to receive intraoperative infusions of paracetamol (15 mg/kg), dipyrone (15 mg/kg) or placebo (0.9% NaCl). Evaluation was carried out at 0.25, 0.50, 1, 2, 4, 6h postoperatively. Pethidine 0.25 mg/kg was utilized as rescue analgesic. Cumulative pethidine requirement was the primary outcome. Pain intensity measurement, pain relief, sedation level, nausea and vomiting, postoperative bleeding and any other adverse effects were noted.
RESULTS: No significant difference was found in pethidine requirement between paracetamol and dipyrone groups. Cumulative pethidine requirement was significantly less in paracetamol and dipyrone groups vs. placebo. No significant difference was observed between groups in postoperative pain intensity scores throughout the study.
CONCLUSION: Intravenous paracetamol is found to have a similar analgesic efficacy as intravenous dipyrone and they both help to reduce the opioid requirement for postoperative analgesia in pediatric day-case tonsillectomy.
![]()
INTRODUÇÃO
Amigdelectomia com ou sem adenoidectomia está associada a dor grave no pós-operatório, e, atualmente, compõe uma parte significativa do manejo anestésico de pacientes pediátricos em regime hospital-dia1. É importante proporcionar o controle eficaz e seguro da dor do paciente e possibilitar sua deambulação precoce. Depressão respiratória, náuseas e vômitos podem potencialmente limitar o uso de opioides, particularmente neste grupo de pacientes, que fica aos cuidados de seus pais após a alta2,3 de um procedimento cirúrgico que envolve as vias respiratórias superiores4. Dipirona tem sido muito utilizada em vários centros5-8, mas é vista com relutância e já foi retirada do mercado em alguns países9 devido a relatos de aumento no risco de agranulocitose10. Paracetamol injetável com um perfil de segurança bem estabelecido pode servir de alternativa para estes pacientes11. Paracetamol oral e em supositório são utilizados há muito tempo na analgesia pós-operatória de pacientes pediátricos12; contudo, a irregularidade da biodisponibilidade observada na administração retal e a proibição temporária de ingestão em pacientes pós-amigdelectomia são importantes fatores que limitam o uso do paracetamol no manejo da dor no pós-operatório imediato de pacientes submetidos à amigdelectomia13.
A segurança e a eficácia do paracetamol endovenoso - cujas propriedades farmacodinâmicas são mais previsíveis que as demais formulações11 - foram recentemente avaliadas em vários cenários clínicos pós-operatórios14. Contudo, ainda há poucas publicações sobre sua eficácia no manejo da dor de pacientes pediátricos2,14-18.
Mais especificamente, faltam dados sobre paracetamol endovenoso e dipirona injetável em ambiente placebo controlado que possa ser utilizado como evidência da qualidade do paracetamol endovenoso enquanto alternativa à dipirona no manejo da dor pós-operatória de pacientes pediátricos. O presente estudo pretendeu avaliar eficácia do paracetamol injetável e da dipirona endovenosa em ambiente placebo controlado no manejo da dor pós-operatória de pacientes pediátricos atendidos em regime de hospital-dia.
MÉTODO
O projeto de pesquisa foi aprovado pelo Comitê de Ética da Escola de Medicina da Universidade (protocolo KA08/46). Após a obtenção do consentimento informado dos pais e da concordância verbal das crianças, pacientes consecutivos com idades entre 3 e 6 anos com marcação de amigdelectomia em regime de hospital-dia com ou sem adenoidectomia e/ou colocação de tubo de ventilação foram selecionados em função dos critérios de inclusão do presente estudo.
Cuidado extremo foi aplicado ao manejo da dor em todos os grupos, inclusive no grupo placebo, por meio de rigorosa adesão ao uso do medicamento opioide de resgate em todos os intervalos de avaliação. Foram incluídos pacientes com classificação ASA I e marcação de cirurgia eletiva em hospital-dia. Os critérios de exclusão ditaram a eliminação de pacientes em cirurgia de emergência, com hipersensibilidade conhecida para os medicamentos utilizados no estudo, histórico de doença renal, hepática, respiratória ou cardíaca, distúrbios neurológicos ou neuromusculares, deficiência conhecida de glicose-6-fosfato-desidrogenase e administração concomitante de medicações (anticonvulsivantes, corticoesteroides) no período que antecedeu o estudo.
Após a triagem, os pacientes escolhidos foram randomizados para receber uma dose de paracetamol EV 15 mg/kg pré-misturado com 0,9% NaCl em um total de 50 ml, dipirona EV 15 mg/kg pré-misturada com 0,9% NaCl em um total de 50 ml, ou 50 ml de 0,9% NaCl como placebo segundo um esquema de randomização gerado no site Randomization.com (http//www.randomization.com). Os pacientes, todos os profissionais de saúde e observadores clínicos que atribuíram os escores foram cegados para o tratamento ministrado aos pacientes. Todos os medicamentos do estudo foram preparados e colocados em bombas de infusão idênticas por um clínico geral que não tinha conhecimento do grupo a que os pacientes pertenciam. As infusões foram ministradas por um médico cegado. Todos os medicamentos do estudo foram ministrados em dose única após a indução anestésica. Todos os pacientes receberam midazolam oral 0,3 mg/kg e dexametasona injetável 0,2 mg/kg antes do procedimento.
A anestesia geral foi induzida com tiopental 3-5 mg/kg, fentanil 1 mg/kg e vecurônio 0,1 mg/kg. A ventilação mecânica foi introduzida após entubação traqueal. Uma mistura de N2/O2 a 50% foi ministrada durante a cirurgia. A anestesia foi mantida com isoflurano 1,0-1,2 MAC. Opioides adicionais não foram ministrados durante a cirurgia. Ao final do procedimento, o bloqueio neuromuscular residual foi revertido com neostigmina 0,04 mg/kg e atropina 0,02 mg/kg. O tubo endotraqueal foi removido com a regularização da respiração conforme avaliação do médico responsável. Os pacientes foram transferidos para o cuidado pós-anestésico após a remoção do tubo endotraqueal. Os pesquisadores registraram as variáveis do estudo com 0,25, 0,5, uma, duas, quatro e seis horas após a chegada dos pacientes na unidade de recuperação anestésica. A intensidade da dor foi avaliada segundo o esquema Children's Hospital East Ontario Pain Scale (CHEOPS) numa escala de escores que ia de 4 a 13 19.
Alívio da dor (AD) foi quantificado por meio de uma escala verbal de cinco pontos (16) avaliada pelo investigador, indicando 0 = nenhum, 1 = um pouco, 2 = moderado, 3 = muito, 4 = completo. O nível de sedação foi quantificado por uma escala de quatro pontos avaliada pelo investigador, indicando 0 = olhos se abrem espontaneamente, 1 = olhos se abrem com fala, 2 = olhos se abrem com sacudida leve, 3 = não desperta. Náusea e vômitos foram quantificados por uma escala de três pontos avaliada pelo investigador, indicando 0 = sem náusea, 1 = náusea sem vômitos durante o período de avaliação, 2 = vômitos no período de avaliação. Em casos de escore CHEOPS > 6 e/ou escore AD < 2, o paciente recebeu petidina 0,25 mg/kg até uma dose total máxima de 1,5 mg/kg em seis horas como medicamento analgésico de resgate até que o escore CHEOPS fosse < 6 e o AD > 2. Metoclopramida 0,1 mg/kg foi utilizada como anti-emético para náusea recorrente ou vômitos. A duração da permanência na unidade de recuperação anestésica foi registrada. Hemorragias que exigiram intervenção no sítio da cirurgia e outros efeitos adversos atribuíveis ao efeito dos medicamentos também foram anotados. Os pacientes que satisfizessem os critérios para alta (indivíduo acordado, com estabilidade hemodinâmica, manutenção de via aérea sem suporte, reflexos protetores intactos, sem sangramento adenotonsilar persistente e conforto) receberiam a alta hospitalar a partir da unidade de recuperação anestésica.
A análise de poder a priori foi executada com base na dose total de petidina dos primeiros 15 pacientes do grupo placebo do presente estudo. Os resultados dos primeiros 15 pacientes do grupo placebo demonstraram que a média da dose total acumulada de petidina foi 0,62 ± 0,29 mg/kg durante as primeiras seis horas de pós-operatório. De maneira a detectar uma redução de 30% na dose acumulada de petidina entre um grupo de tratamento ativo e o grupo placebo com poder de 80% e a = 0,05 foi sugerida uma amostra de 38 indivíduos por grupo. A análise foi executada com o uso do programa estatístico Power and PrecisionTM (Biostat Inc., Englewood, NJ). As diferenças entre os três grupos foram tratadas por análise de variância ou seu equivalente não-paramétrico, o teste de Kruskal-Wallis. A homogeneidade das variâncias foi calculada pelo teste de Levene com correção de Lilliefors. A análise pós-hoc foi feita com o teste de Bonferroni. Os testes do Qui-quadrado ou de Fisher foram usados para analisar as variáveis categóricas quando adequado. Diferenças estatisticamente significativas foram atribuídas quando p < 0,05. Os dados foram expressos como média ± DP ou mediana (25-75). Os cálculos estatísticos foram conduzidos no software SPSS (Statistical Package for the Social Sciences, versão 11.0; SSPS Inc., Chicago, IL).
RESULTADOS
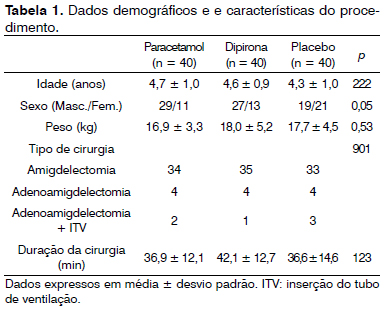
Cento e trinta e oito pacientes foram selecionados para participar do estudo. Durante a triagem, nove pacientes foram excluídos, os pais de sete não consentiram sua participação no estudo e dois pacientes foram removidos por outros motivos. No total, 120 indivíduos foram incluídos na população estudada. Cada grupo contou com 40 participantes. Não havia diferenças entre os grupos no tocante à distribuição de idade, peso, sexo, tipo de procedimento e duração da cirurgia (Tabela 1). Não houve diferença no escore CHEOPS dos grupos durante o seguimento (Figura 1).
Figura 1. Escore CHEOPS entre grupos. Dados expressos em mediana (percentil 25-75). Não houve diferenças significativas nos intervalos de tempo entre os grupos.
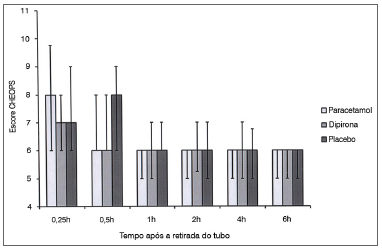
Não houve diferença entre grupos no escore de alívio da dor com 0,25, uma e duas horas de seguimento. Contudo, o escore de alívio da dor no grupo paracetamol foi significativamente mais elevado que o do grupo placebo com 0,5 e quatro horas de seguimento (p = 0,04; p = 0,01 respectivamente). Não houve diferença entre dipirona x placebo e dipirona x paracetamol no tocante a escore de alívio da dor com 0,5 hora de seguimento. Com seis horas de seguimento, o escore de alívio da dor foi significativamente mais elevado no grupo paracetamol em comparação aos grupos placebo (p < 0,001) e dipirona (p = 0,04). Também com seis horas de seguimento o escore de alívio da dor foi significativamente mais elevado no grupo dipirona que no grupo placebo (p = 0,03) (Figura 2).
Figura 2. Escore de alívio da dor entre grupos. Dados expressos em mediana (percentil 25-75). * Escore de alívio da dor significativamente mais elevado no grupo paracetamol EV x placebo com 0,5, quatro e seis horas. (p: 0,04; p: 0,01; p < 0,001 respectivamente). # Escore de alívio da dor significativamente mais elevado no grupo paracetamol EV x dipirona EV com seis horas (p: 0,04). ¥ Escore de alívio da dor significativamente mais elevado no grupo dipirona EV x placebo com seis horas (p: 0,03).
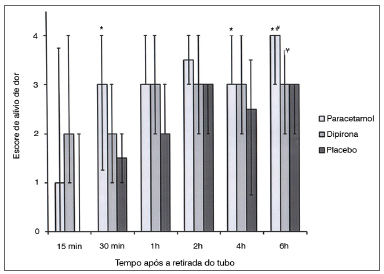
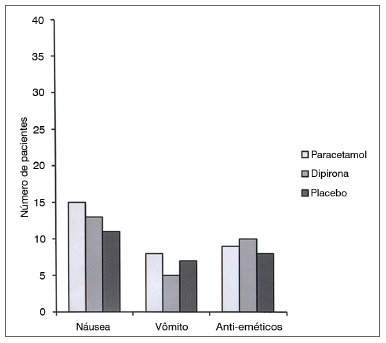
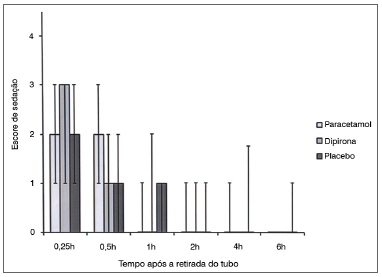
A dose total de petidina como analgésico de resgate não foi diferente entre os grupos com 0,25, 0,5, uma, duas e quatro horas de seguimento. Entretanto, com seis horas de seguimento, as comparações paracetamol x placebo e dipirona x placebo revelaram necessidades significativamente mais baixas de resgate analgésico nos grupos de tratamento ativo (0,45 ± 0,30 mg/kg [IC 95% 0,35-0,55] x 0,67 ± 0,38 mg/kg [IC 95% 0,55-0,79], p = 0,01; 0,48 ± 0,30 mg/kg [IC 95% 0,38-0,57] x 0,67 ± 0,38 mg/kg [IC 95% 0,55-0,79], p = 0,03 respectivamente). A dose total acumulada de petidina foi semelhante entre os grupos paracetamol e dipirona. (Figura 3). O número de pacientes que tiveram náusea, vômitos e administração de anti-eméticos durante o estudo foi semelhante nos três grupos (Figura 4). Não houve diferença nos escores de sedação dos grupos durante o seguimento (Figura 5).
Figura 3. Dosagem acumulada de petidina. Dados expressos em média ± DP. * Dipirona reduziu significativamente o uso de petidina em comparação ao placebo (p: 0,03). # Paracetamol reduziu significativamente o uso de petidina em comparação ao placebo (p: 0,01).
Figura 4. Dados dos grupos para náusea e vômitos.
Figura 5. Escore de sedação entre grupos. Dados expressos em mediana (percentil 25-75). Não houve diferenças significativas nos intervalos de tempo entre os grupos.
A duração da permanência na recuperação anestésica foi semelhante entre os grupos (paracetamol 36,12 ± 14,52 min (IC 95% 31,48-40,76); dipirona 41,02 ± 14,28 min (IC 95% 36,39-45,65); placebo 41,12 ± 14,99 min (IC 95% 36,32-45,92); p = 0,22). Não houve eventos adversos significativos durante o estudo. Um paciente do grupo dipirona teve que ser reoperado após seis horas de seguimento por causa de hemorragia relacionada ao procedimento, mas este único caso de sangramento não teve significância estatística entre os grupos. Todos os pacientes randomizados foram considerados na análise estatística.
DISCUSSÃO
O presente estudo prospectivo randomizado duplo-cego placebo controlado analisou paracetamol injetável e dipirona EV, identificando eficácia semelhante entre os medicamentos, além de doses acumuladas mais baixas de opioides durante as primeiras seis horas de seguimento de pacientes pediátricos submetidos à amigdelectomia comparados ao tratamento com placebo.
Apesar da percepção de que pacientes de amigdelectomia necessitam de pronto manejo analgésico no pós-operatório por conta da associação entre o procedimento e dor grave, não há uma abordagem universal ideal para a questão20,21. Não há um único agente comprovadamente eficaz. O manejo deste dilema clínico na prática contemporânea costuma envolver uma abordagem multimodal que inclui analgésicos não opioides convencionais seguidos de medicação com opioides titulados individualmente quando necessário21. São poucas as opções de analgesia injetável com não opioides para o manejo da dor em pacientes pediátricos22. Paracetamol1,2,15-18 e dipirona1,5,6 são analgésicos comumente utilizados em tal indicação. Paracetamol injetável x dipirona EV foram comparados no manejo da dor em uma variedade de contextos, como cirurgia de retina, mama, procedimentos maxilofaciais, urológicos, ginecológicos e ortopédicos na população adulta23-26. Os resultados desses estudos revelaram eficácia clínica semelhante entre os dois agentes, exceto por um estudo25 que suscitou uma possível vantagem do paracetamol em relação à dipirona. Faltam dados sobre o uso desses medicamentos na população pediátrica27 e ações estão sendo tomadas na Europa para reverter essa realidade28. O nosso estudo demonstrou efeito analgésico semelhante entre paracetamol EV e dipirona injetável, o que foi refletido nos escores CHEOPS e nas doses totais de petidina ministradas a ambos os grupos.
Não obstante, o paracetamol pode ser vantajoso em comparação à dipirona em termos do escore de alívio da dor no pós-operatório. Um dos muitos achados de nosso estudo é a falta de diferença com relação aos escores CHEOPS entre grupos em tratamento ativo e placebo. Estudos anteriores avaliaram a analgesia pós-amigdelectomia em pacientes pediátricos comparando paracetamol e opioides2,15,18 e revelaram efeito equivalente ou ligeiramente inferior do primeiro medicamento em relação à petidina ou tramadol. Contudo, esses estudos não eram placebo controlados e portanto não puderam tecer quaisquer comentários sobre eficácia analgésica do paracetamol EV em comparação a placebo. Nosso estudo placebo controlado difere desses estudos particularmente por proporcionar uma oportunidade de se avaliar os efeitos desses dois regimes de tratamento ativo em comparação a placebo. Apesar de paracetamol com 0,5, quatro e seis horas e dipirona com seis horas de seguimento oferecerem algum benefício em termos de escore de alívio da dor em comparação ao grupo placebo, o benefício clínico em relação ao placebo só pode ser considerado como mínimo, já que a intensidade do escore da dor foi semelhante em todos os três grupos.
Contrariamente aos dados publicados por Landwehr et al.23, que demonstraram claro benefício de paracetamol e dipirona em relação a placebo em pacientes adultos submetidos à cirurgia de retina, outro estudo placebo controlado publicado recentemente por Ohnesorge et al.25 não relatou efeito significativamente diferente sobre intensidade da dor da ação de paracetamol ou dipirona injetável em relação a placebo em pacientes adultos submetidos à cirurgia de mama. Nosso estudo revelou uma dose total acumulada mais baixa de opioide com seis horas de seguimento. Apesar da dose total acumulada de opioide ter sido semelhante entre os grupos no estudo de Ohnesorge et al.25, o número de pacientes que necessitaram de analgesia por opioide no primeiro dia após a cirurgia foi menor no grupo paracetamol - o que pode ser considerado um ligeiro efeito redutor no uso de opioides. Por outro lado, apesar da dipirona não ter reduzido o uso de opioides no estudo citado acima, o nosso estudo também revelou um efeito redutor no uso de opioides da dipirona injetável com seis horas de seguimento comparada a placebo.
As principais diferenças entre os dois estudos são população adulta x pediátrica e a natureza dos procedimentos cirúrgicos. A dose total acumulada de petidina foi semelhante nos grupos em tratamento ativo e placebo até a quarta hora de pós-operatório. Diferença entre grupos de tratamento ativo e placebo só foi detectada na sexta hora após a cirurgia. Esse achado provavelmente reflete o efeito analgésico do fentanil utilizado durante a cirurgia na indução anestésica, que pode durar por aproximadamente quatro horas nessa faixa etária29. Náusea e vômitos pós-operatórios (NVPO) foram anteriormente correlacionados a opioides30 e dor31. Em nosso estudo, NVPO foi equivalente em todos os três grupos. Apesar de ter sido anteriormente demonstrado que doses aumentadas de opioides estão associadas com incidência aumentada de NVPO32,33, o pré-tratamento com corticoesteroides poderia ter evitado episódios de NVPO no grupo placebo que recebeu uma dose acumulada mais elevada de opioide. Um outro fator que pode explicar essa equivalência é a semelhante intensidade de dor observada nos três grupos. A duração da permanência na unidade de recuperação anestésica foi semelhante nos três grupos, provavelmente refletindo o nível equivalente de sedação e intensidade de dor dos pacientes.
A limitação de nosso estudo foi a medição de dor apenas em repouso e não durante a deglutição, o que traria mais informações sobre a eficácia clínica destes agentes.
CONCLUSÃO
O presente estudo observou que paracetamol e dipirona ministrados pela via endovenosa em pacientes pediátricos em pós-operatório recente de amigdelectomia foram eficientes analgésicos e reduziram o uso de petidina quando comparados a placebo. O benefício clínico proporcionado por paracetamol e dipirona foi limitado a aumento do alívio da dor nas seis primeiras horas de seguimento e redução da dosagem acumulada total de petidina. A redução da dosagem total de petidina não levou a efeitos sobre a incidência de efeitos colaterais associados a opioides entre os grupos (NVPO, sedação). Os métodos contemporâneos utilizados para aliviar a dor pós-amigdelectomia em pacientes pediátricos ainda não são ideais. Mais pesquisas são necessárias de modo a suprir essa lacuna.
AGRADECIMENTOS
O presente estudo teve o apoio do fundo de pesquisa da Universidade. Nenhum dos autores tem conflito de interesses a declarar.
REFERÊNCIAS
1. Jöhr M. Anesthesia for tonsillectomy. Curr Opin Anaesthesiol. 2006;19(3):260-1.
2. Pendeville PE, Von Montigny S, Dort JP, Veyckemans F. Double-blind randomized study of tramadol vs. paracetamol in analgesia afterday-case tonsillectomy in children. Eur J Anaesthesiol. 2000;17(9):576-82.
3. Knight JC. Post-operative pain in children after day case surgery. Paediatr Anesth. 1994;4:45-51.
4. Pickering AE, Bridge HS, Nolan J, Stoddart PA. Double-blind, placebo-controlled analgesic study of ibuprofen or rofecoxib in combination with paracetamol for tonsillectomy in children. Br J Anaesth. 2002;88(1):72-7.
5. Sittl R, Griessinger N, Koppert W, Likar R. Management of postoperative pain in children. Schmerz. 2000;14(5):333-9.
6. Canbay Ö, Celebi N, Uzun S, Sahin A, Celiker V, Aypar U. Topical ketamine and morphine for post-tonsillectomy pain. Eur J Anaesthesiol. 2008;25(4):287-92.
7. Sener M, Yilmazer C, Yilmaz I, Caliskan E, Donmez A, Arslan G. Patient-controlled analgesia with lornoxicam vs. dipyrone for acute postoperative pain relief after septorhinoplasty: a prospective, randomized, double-blind, placebo-controlled study. Eur J Anaesthesiol. 2008;25(3):177-82.
8. Sener M, Yilmazer C, Yilmaz I, Bozdogan N, Ozer C, Donmez A, et al. Efficacy of lornoxicam for acute postoperative pain relief after septoplasty: a comparison with diclofenac, ketoprofen, and dipyrone. J Clin Anesth. 2008;20(2):103-8.
9. Bakke OM, Wardell WM, Lasagna L. Drug discontinuations in the United Kingdom and the United States, 1964 to 1983: issues of safety. Clin Pharmacol Ther. 1984;35(5):559-67.
10. Hedenmalm K, Spigset O. Agranulocytosis and other blood dyscrasias associated with dipyrone (metamizole). Eur J Clin Pharmacol. 2002;58(4):265-74.
11. Duggan ST, Scott LJ. Intravenous paracetamol (acetaminophen). Drugs. 2009;69(1):101-13.
12. Kraemer FW, Rose JB. Pharmacologic management of acute pediatric pain. Anesthesiol Clin. 2009;27(2):241-68.
13. Granry JC, Rod B, Monrigal JP, Merckx J, Berniere J, Jean N, et al. The analgesic efficacy of an injectable prodrug of acetaminophen in children after orthopaedic surgery. Paediatr Anesth. 1997;7(6):445-9.
14. Jahr JS, Lee VK. Intravenous acetaminophen. Anesthesiol Clin. 2010;28(4):619-45.
15. Alhashemi JA, Daghistani MF. Effects of intraoperative i.v. acetaminophen vs i.m. meperidine on post-tonsillectomy pain in children. Br J Anaesth. 2006;96(6):790-5.
16. Murat I, Baujard C, Foussat C, Guyot E, Petel H, Rod B, et al. Tolerance and analgesic efficacy of a new i.v. paracetamol solution in children after inguinal hernia repair. Paediatr Anaesth. 2005;15(8):663-70.
17. Capici F, Ingelmo PM, Davidson A, Sacchi CA, Milan B, Sperti LR, et al. Randomized controlled trial of duration of analgesia following intravenous or rectal acetaminophen after adenotonsillectomy in children. Br J Anaesth. 2008;100(2):251-5.
18. Uysal HY, Takmaz SA, Yaman F, Baltaci B, Basar H. The efficacy of intravenous paracetamol versus tramadol for postoperative analgesia after adenotonsillectomy in children. J Clin Anesth. 2011;23(1):53-7.
19. McGrath PJ, Johnson G, Goodman JT, Schillinger J, Dunn J, Chapman J. CHEOPS: A behavioral scale for rating postoperative pain in children. In: Fields HL, Dubner R, Cervero F, editors. Advances in pain research and therapy. vol. 9. New York: Raven Press; 1985. p.395-402.
20. Kelly PE. Painless tonsillectomy. Curr Opin Otolaryngol Head Neck Surg. 2006;14(6):369-74.
21. Hamunen K, Kontinen V. Systematic review on analgesics given for pain following tonsillectomy in children. Pain. 2005;117(1-2):40-50.
22. Verghese ST, Hannallah RS. Acute pain management in children. J Pain Res. 2010;15;3:105-23.
23. Landwehr S, Kiencke P, Giesecke T, Eggert D, Thumann G, Kampe S. A comparison between IV paracetamol and IV metamizol for postoperative analgesia after retinal surgery. Curr Med Res Opin. 2005;21(10):1569-75.
24. Brodner G, Gogarten W, Van Aken H, Hahnenkamp K, Wempe C, Freise H, et al. Efficacy of intravenous paracetamol compared to dipyrone and parecoxib for postoperative pain management after minor-to-intermediate surgery: a randomised, double-blind trial. Eur J Anaesthesiol. 2011;28(2):125-32.
25. Ohnesorge H, Bein B, Hanss R, Francksen H, Mayer L, Scholz J, et al. Paracetamol versus metamizol in the treatment of postoperative pain after breast surgery: a randomized, controlled trial. Eur J Anaesthesiol. 2009;26(8):648-53.
26. Kampe S, Warm M, Landwehr S, Dagtekin O, Haussmann S, Paul M, et al. Clinical equivalence of IV paracetamol compared to IV dipyrone for postoperative analgesia after surgery for breast cancer. Curr Med Res Opin. 2006;22(10):1949-54.
27. European Comission Enterprise Directorate-General. Better Medicines for children: proposed regulatory actions on pediatric medicinal products. Consultation Document. Int J Pharm Med. 2002;16(1):25-9.
28. Regulation (EC) No. 1901/2006 of the European Parliament and of the Council of 12 December 2006 on medicinal products for paediatric use and amending Regulation (EEC) No. 1768/92, Directive 2001/20/EC, Directive 2001/83/EC and Regulation (EC) No 726/2004 (Text with EEA relevance) Official Journal of the European Union L 378/1 27.12.2006.
29. Kraemer FW, Rose JB. Pharmacologic management of acute pediatric pain. Anesthesiol Clin. 2009;27(2):241-68.
30. Mather SJ, Peutrell JM. Postoperative morphine requirements, nausea and vomiting fallowing anaesthesia for tonsillectomy. Comparison of intravenous morphine and non-opioid analgesic techniques. Paediatr Anaesth. 1995;5(3):185-8.
31. Rømsing J, Ostergaard D, Drozdziewicz D, Schultz P, Ravn G. Diclofenac or acetaminophen for analgesia in paediatric tonsillectomy outpatients. Acta Anaesthesiol Scand. 2000;44(3):291-5.
32. Marret E, Kurdi O, Zufferey P, Bonnet F. Effects of nonsteroidal antiinflammatory drugs on patient-controlled analgesia morphine side effects: meta-analysis of randomized controlled trials. Anesthesiology. 2005;102(6):1249-60.
33. Roberts GW, Becker TB, Carlsen HH, Moffatt CH, Slattery PJ, McClure AF. Postoperative nausea and vomiting is strongly influenced by postoperative opioid use in a dose related manner. Anesth Analg. 2005;101(5):1343-8.
1. Professor Assistente (Departamento de Anestesiologia e Reanimação da Universidade Baskent).
2. Professor Assistente (Departamento de Otorrinolaringologia e Cirurgia ORL da Universidade Baskent).
3. Professor (Departamento de Anestesiologia e Reanimação da Universidade Baskent).
Baskent University Faculty of Medicine Adana Teaching and Research Center Yuregir-ADANA/TURKEY.
Endereço para correspondência:
Aysu Inan Kocum
Baskent University Faculty of Medicine Adana Teaching and Research Center
Yuregir-ADANA 01250 TURKEY.
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) do BJORL em 14 de agosto de 2012. cod. 10089.
Artigo aceito em 15 de outubro de 2012.