Ano: 2013 Vol. 79 Ed. 1 - Janeiro - Fevereiro - (3º)
Seção: Artigo Original
Páginas: 13 a 17
A evolução da cirurgia endoscópica no tratamento do papiloma invertido
Evolution of endoscopic surgery in the treatment of inverted papilloma
Autor(es):
Fábio de Azevedo Caparroz1,2; Luciano Lobato Gregório1,2; Eduardo Macoto Kosugi3
DOI: 10.5935/1808-8694.20130003
Palavras-chave: cirurgia endoscópica endonasal; neoplasias dos seios paranasais; papiloma, invertido.
Keywords: endoscopic sinus surgery; papilloma, inverted; paranasal sinus neoplasms.
Resumo:
O papiloma invertido (PI) apresenta diversos tipos de tratamento cirúrgico. A abordagem endoscópica exclusiva tem se mostrado na última década como boa opção em relação à abordagem externa.
OBJETIVO: Descrever a amostra dos pacientes com diagnóstico de papiloma invertido, mostrar a experiência do serviço no manejo do tumor e comparar os dados com os da literatura. Forma do Estudo: Estudo de coorte histórica com corte transversal.
MÉTODO: Estudo retrospectivo dos prontuários de 17 pacientes operados em um serviço de Rinologia entre 2005 e 2011. Foram avaliados perfil epidemiológico, estadiamento de Krouse, via de acesso cirúrgico, malignização e recorrência pós-operatória e a correlação entre recidivas e estadiamento pré-operatório, via de acesso cirúrgico e malignização.
RESULTADOS: Cinco (29,41%) dos pacientes foram classificados como estádio T2 de Krouse, nove (52,94%) como T3 e três (17,65%) como T4. Três (17,65%) pacientes apresentaram malignização e quatro (23,5%) recidiva. Onze pacientes (64,70%) foram submetidos à via endoscópica exclusiva, três (17,6%)à via combinada e três (17,6%) à via aberta.
CONCLUSÃO: O acesso endoscópico exclusivo atualmente é um método não só eficaz como também seguro para o tratamento dos estádios mais avançados do PI.
Abstract:
Inverted papilloma (IP) has several treatment avenues. The endoscopic approach in the last decade has proven to be a good option over the traditional approach.
OBJECTIVE: Describe the epidemiological profile of patients with inverted Papilloma, describe our experience on managing this tumor and compare our data with the literature. Study Design: Cross-sectional, historical cohort.
METHOD: Retrospective study of medical records of 17 patients treated for histopathologicallyconfirmed inverted papilloma between 2005 and 2011. We assessed patients age, gender, tumor side, symptoms, diagnosis, comorbidities and habits, Krouse staging, surgical approach, intraoperative and postoperative, and malignant postoperative recurrence and also the correlation between recurrence with preoperative staging, the surgical approach used, and the presence of malignancy.
RESULTS: Five (29.41%) patients were classified as Krouse stage T2, 9 (52.94%) as T3 and 3 (17.65%) as T4. Three (17.65%) patients had malignancy and the recurrence rate was 23.5% (4 pacients). Eleven patients (64.70%) underwent endoscopic approach, 3 (17.6%) the combined aprroach (endoscopic assisted) and 3 (17.6%) external approach.
CONCLUSION: The endoscopic approach is currently becoming a method not only effective but also safe for the treatment of more advanced stages of IP.
![]()
INTRODUÇÃO
Papiloma invertido (PI) é um tumor benigno comum do nariz e seios paranasais, tendo sua origem no epitélio schneideriano da parede nasal lateral, primeiramente descrito em 1854, por Ward1. Constituem, aproximadamente, 0,5% a 4% dos tumores nasais primários e são mais comuns na quinta e sexta década de vida, apresentando incidência de 0,5 a 1,5 casos por 100.000 habitantes. Suas principais características são a tendência à recorrência, a agressividade local e a associação com malignização2. Podem invadir o sistema lacrimal, a órbita, a cavidade intracraniana e causar destruição e erosão óssea e de partes moles adjacentes3. As taxas de malignização na literatura variam de 5% a 15%4.
Apesar de a evolução clínica estar bem documentada na literatura, a etiologia do papiloma invertido é incerta. Estudos recentes mostraram que não só há associação de 33% dos casos com papiloma vírus humano (HPV)5, mas também que há aumento da presença dos HPV do tipo 16 e 18 nos tumores com displasia grave ou até mesmo carcinoma6. Esses resultados mostram que, talvez, o HPV tenha um importante papel na etiologia do papiloma invertido7.
O diagnóstico pode ser suspeitado por meio de anamnese, exame físico e exames de imagem, como tomografia computadorizada ou ressonância magnética, mas só pode ser confirmado pelo critério histopatológico. Krouse3,8,9 e, posteriormente, Han et al.4,8 propuseram classificações que permitem comparações entre técnicas cirúrgicas de acordo com o estadiamento do tumor. O tratamento padrão proposto inicialmente para a ressecção do papiloma invertido era o acesso externo por meio da rinotomia lateral, descrito por Moure, em 19029. No entanto, essa técnica apresenta complicações tanto temporárias quanto permanentes, tais como rinite atrófica, formação de crostas persistentes e rinorreia purulenta, além da cicatriz.
Nos últimos anos, tem sido visto o avanço do tratamento endoscópico na ressecção dos papilomas invertidos com menores taxas de recorrência em relação ao início da era endoscópica9. Além disso, a ressecção endoscópica se mantém, no mínimo, com a mesma efetividade para controle tumoral, evitando-se as comorbidades da abordagem tradicional8. O advento do endoscópio ofereceu uma série de vantagens em relação aos acessos externos, como melhor visualização do campo operatório, menor ressecção de tecidos viáveis não comprometidos pelo tumor, levando a menor formação de crostas e diminuição do sangramento e da dor no pós-operatório, ou seja, diminuindo a morbidade e mantendo a mesma efetividade4,9. Atualmente, há uma tendência em se considerar a técnica exclusivamente endoscópica como o padrão-ouro no tratamento da maioria dos casos de papiloma invertido, mesmo nos estádios avançados10 e inclusive no tratamento das recidivas11.
O objetivo deste estudo é descrever a amostra de pacientes atendidos em nosso serviço com diagnóstico histopatológico de papiloma invertido e mostrar a experiência de nossa Instituição no tratamento do mesmo, comparando os resultados com os relatos da literatura nacional e internacional.
MÉTODO
Estudo de coorte histórica com corte transversal, avaliando pacientes atendidos em um serviço de Rinologia com diagnóstico anatomopatológico de papiloma invertido durante o período de janeiro de 2005 a outubro de 2011. O projeto foi submetido e aprovado pelo Comitê de Ética em pesquisa da Instituição, sob o número 2079/11. Os critérios de inclusão da amostra foram o diagnóstico histológico confirmado da peça cirúrgica e tempo mínimo de seguimento de 4 meses. De uma amostra inicial de 26 pacientes, foram incluídos 17 pacientes com tempo médio de seguimento de 18,3 meses e excluídos os pacientes com tempo de seguimento menor que 4 meses (perda do acompanhamento). Todos os pacientes foram classificados de acordo com a classificação proposta por Krouse3 de acordo com a tomografia computadorizada de seios paranasais pré-operatória.
Foram avaliados: idade, gênero, lateralidade do tumor, sintomas ao diagnóstico (obstrução nasal, rinorreia anterior ou posterior, epistaxe, hiposmia, cacosmia, cefaleia e facialgia), comorbidades e hábitos, estadiamento de Krouse, via de acesso cirúrgico, complicações intra e pós-operatórias, malignização e recorrência pós-operatória. Foi avaliada, também, a possibilidade de correlação entre as recidivas com maior estadiamento pré-operatório, com a via de acesso cirúrgico utilizado e com a presença de malignização, utilizando o coeficiente de correlação de Pearson. Todos os pacientes foram submetidos a tratamento cirúrgico pela mesma equipe, por acesso cirúrgico externo, endoscópico endonasal ou combinado. O acompanhamento pós-operatório foi realizado com exames de endoscopia nasal seriados, semanais no primeiro mês e mensais até o sexto mês. Posteriormente, o acompanhamento foi semestral. Na suspeita clínica de recidiva, foi realizada a tomografia computadorizada de seios paranasais.
RESULTADOS
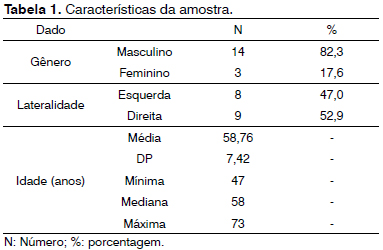
Foram incluídos 17 pacientes neste estudo, atendidos entre janeiro de 2005 e outubro de 2011. As características da amostra estão detalhadas na Tabela 1.
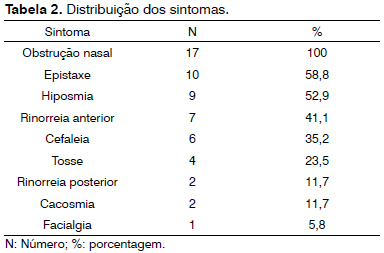
Os sintomas apresentados pelos pacientes estão descritos na Tabela 2.
As comorbidades apresentadas pelos pacientes estão apresentadas na Tabela 3.
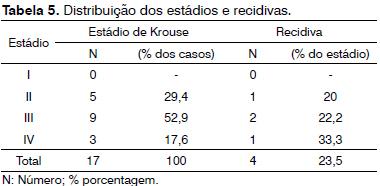
Os pacientes foram classificados de acordo com o estadiamento de Krouse. Nenhum paciente foi classificado em estádio I; cinco pacientes (29,41%), em estádio II; nove pacientes (52,94%), em estádio III; e três pacientes (17,65%), em estádio IV.
As complicações e malignização encontradas estão descritas na Tabela 4.
Houve quatro recidivas na nossa amostra, que correspondem a 23,5% dos casos. Não houve correlação entre as recidivas com o maior estadiamento, com via exclusiva endoscópica, ou com malignização. A distribuição das recidivas de acordo com o estadiamento está demonstrada na Tabela 5. Apesar da tendência mostrada na tabela de aumento das recidivas com a piora do estadimento, não houve correlação entre estas duas variáveis (Pearson r = 0,05).
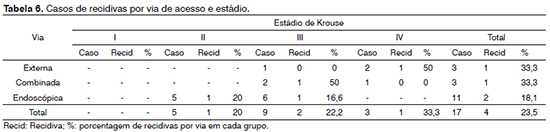
A avaliação das recidivas de acordo com a via de acesso e o estadiamento foi demonstrada na Tabela 6. Além disso, pode ser observado o número de casos e a via de acesso (externa, combinada ou endoscópica) a qual o paciente foi submetido. Em 64% dos casos, a abordagem foi por via endoscópica exclusiva. Não houve correlação entre as recidivas com a via de acesso (r = 0,1) ou com a malignidade (r = 0,1).
DISCUSSÃO
O papiloma invertido nasossinusal é uma neoplasia benigna que pode ser diagnosticada em qualquer idade, mas com predomínio entre a quinta e sexta década de vida e principalmente no sexo masculino12, fato que foi confirmado em nosso estudo - média de idade de 58 anos e predominância de 82,3% do sexo masculino. Os sintomas mais comuns encontrados foram obstrução nasal unilateral (100% dos casos), epistaxe (58,8%), hiposmia e/ou anosmia (52,9%), rinorreia anterior (41,1%) e cefaleia (35,3%). Houve maior incidência de epistaxe (58,8%) anterior ao diagnóstico em relação aos dados encontrados na literatura, que varia de 6%13 a 20%14, sendo este um sintoma diferencial em relação às rinossinusites. Mesmo assim, a baixa especificidade dos sintomas dificulta a distinção dos papilomas invertidos de outros tumores nasossinusais e atrasa o diagnóstico em muitos casos. Além da presença de epistaxe, vale lembrar que a maioria dos sinais e sintomas são unilaterais, o que pode alertar o médico para o diagnóstico de neoplasia12.
Em relação ao estadiamento pré-operatório baseado na classificação de Krouse, nossos achados são condizentes com a literatura12,15,16, com predominância do estádio T3 em nosso estudo (52,9%). Outro achado que merece destaque é a maior taxa de malignização (17,6% em nosso estudo) em relação à taxa citada na literatura (5%-15%)17. Tal fato talvez possa ser atribuído tanto ao tamanho da amostra quanto ao referenciamento dos pacientes oriundos de outros serviços.
Após as primeiras abordagens endonasais não endoscópicas mostrarem taxas de recorrência inaceitáveis, variando de 20% até 100%, estas acabaram sendo abandonadas em favor de abordagens externas, que foram consideradas tradicionalmente como padrão-ouro para o tratamento cirúrgico do papiloma invertido, pois proporcionavam ao cirurgião boa exposição do tumor e taxas de sucesso satisfatórias no pós-operatório. Entretanto, estavam associadas à morbidade intra e pós-operatória significativas e períodos de recuperação mais prolongados17. O advento do endoscópio ofereceu uma série de vantagens em relação aos acessos externos, como melhor visualização, iluminação e magnificação do campo operatório, incluindo a visão angulada, que não era possível com o uso do microscópio. Permitiu menor ressecção de tecidos viáveis não comprometidos pelo tumor, levando à menor formação de crostas e diminuição do sangramento e da dor no pós-operatório. Com a comprovação da eficácia da técnica endoscópica, as técnicas tradicionais acabaram perdendo seu espaço como tratamento de escolha do papiloma invertido4,9,17-20.
Em nosso estudo, todos os pacientes classificados como estádio T2 foram submetidos à via endoscópica exclusiva. Dos nove pacientes que se apresentaram como estádio T3, seis foram submetidos à abordagem endoscópica exclusiva, dois ao acesso combinado e um à via externa. Com isso, utilizamos a via endoscópica exclusiva em 64% dos casos. Esses resultados sugerem a consolidação do uso do endoscópio no tratamento cirúrgico do papiloma invertido, não só em estádios menos avançados como inicialmente proposto, como também nos estádios mais avançados. Interessante observar que a ressecção em partes do papiloma invertido, tal qual como é realizada na abordagem endoscópica, não parece comprometer as taxas de controle e recorrência quando comparadas às das ressecções abertas em monobloco do tumor17.
Uma possível limitação do acesso endoscópico exclusivo é o acesso a lesões localizadas em áreas como o seio frontal ou a parede anterior e inferior do seio maxilar12. No entanto, em recente análise retrospectiva com 212 pacientes, apenas lesões com extenso comprometimento frontal e/ou supraorbital tiveram que ser submetidas a uma abordagem combinada. Mesmo lesões com comprometimento intraorbital ou intracraniano puderam ser abordadas via endoscópica exclusiva10.
Nossa taxa de recorrência foi de 23,5%, a qual está de acordo com as taxas apresentas na literatura21 (variando de 20% a 47% em algumas séries18,21). No entanto, quando analisamos somente a via endoscópica, a taxa de recorrência foi menor, de 18,1%. Essa diminuição da taxa de recorrência da abordagem endoscópica exclusiva em relação à via aberta é condizente com trabalhos recentes da literatura internacional - 14%12,22 na primeira vs. 25% na segunda22). Entretanto, poucos trabalhos descrevem as taxas de recorrência em função do estádio do tumor e mesmo quando elas são relatadas em função do tamanho e do estádio, uma relação entre estádios mais avançados e maior incidência da recorrência ainda não foi claramente estabelecida4,9,13. Em nosso estudo, não houve correlação estatisticamente significante entre as recidivas com o maior estadiamento ou com malignização.
Em recente revisão de literatura com 63 séries de casos com metodologia adequada (em um total de 3058 pacientes)22, foram identificados 7,1% casos de carcinoma síncrono. A taxa de malignização foi de 3,6%, sendo que o tempo médio para essa transformação foi de 52 meses. As taxas de recorrência médias foram de 12,8% para o acesso endoscópico e 17% para o acesso aberto, aumentando para 34,2% para ressecções limitadas22.
Em relação às complicações pós-operatórias, foram encontradas em 17,6% dos pacientes de nosso estudo (perfuração septal, fístula oroantral e sinéquia, cada uma em diferentes pacientes da amostra). Na literatura, as taxas variam de acordo com a abordagem cirúrgica - chegando até 42% em alguns trabalhos18, sendo as complicações mais comuns: epífora, dor facial e formação de crostas nasais2,18,23.
Finalizando, estudos de meta-análise recentes têm mostrado taxas de recidiva menores do tratamento endoscópico exclusivo em relação à abordagem cirúrgica externa (12% vs. 20%)15,22, o que nos fornece suporte ao tratamento cirúrgico exclusivamente endoscópico dos papilomas invertidos mesmo em estádios avançados (quando não há comprometimento extenso do seio frontal e/ou supraorbital10), permanecendo com menores taxas de recidiva pós-operatória e de complicações associadas ao procedimento, fato presenciado na retrospectiva de nosso estudo.
CONCLUSÃO
Descrevemos o perfil da amostra dos pacientes com papiloma invertido submetidos ao tratamento cirúrgico de nossa instituição. Nosso estudo corrobora os dados da literatura nacional e internacional demonstrando a eficácia e segurança do uso do endoscópio no tratamento cirúrgico do papiloma invertido nos estádios mais avançados.
REFERÊNCIAS
1. Ward N. A mirror of the practice of medicine and surgery in the hospitals of London: London Hospital.: Follicular tumour involving the nasal bones, nasal processes of superior maxillary bone, and the septum of the nose; removal; death from pneumonia; autopsy. Lancet. 1854;64(1632):480-2.
2. Durucu C, Baglam T, Karatas E, Mumbuc S, Kanlikama M. Surgical treatment of inverted papilloma. J Craniofac Surg. 2009;20(6):1985-8.
3. Krouse JH. Development of a staging system for inverted papilloma. Laryngoscope. 2000;110(6):965-8.
4. Han JK, Smith TL, Loehrl T, Toohill RJ, Smith MM. An evolution in the management of sinonasal inverted papilloma. Laryngoscope. 2001;111(8):1395-400.
5. Brandwien M, Steinberg B, Thung S, Biller H, Dilorenzo T, Galli R. Human papillomavirus 6/11 and 16/18 in Schneiderian inverted papillomas. In situ hybridization with humas papillomavirus RNA probes. Cancer. 1989;63(9):1708-13.
6. Lawson W, Schlecht NF, Brandwein-Gensler M. The role of human papillomavirus in the pathogenesis of Schneiderian inverted papillomas: an analytic overview of the evidence. Head Neck Pathol. 2008;2(2):49-59.
7. Lawson W, Patel ZM. The evolution of management for inverted papilloma: an analysis of 200 cases. Otolaryngol Head Neck Surg. 2009;140(3):330-5.
8. Cannady SB, Batra PS, Sautter NB, Roh HJ, Citardi MJ. New staging system for sinonasal inverted papilloma in the endoscopic era. Laryngoscope. 2007;117(7):1283-7.
9. Krouse JH. Endoscopic treatment of inverted papilloma: safety and efficacy. Am J Otolaryngol. 2001;22(2):87-99.
10. Lombardi D, Tomenzoli D, Buttà L, Bizzoni A, Farina D, Sberze F, et al. Limitations and complications of endoscopic surgery for treatment for sinonasal inverted papilloma: a reassessment after 212 cases. Head Neck. 2011;33(8):1154-61.
11. Lian F, Juan H. Different endoscopic strategies in the management of recurrent sinonasal inverted papilloma. J Craniofac Surg. 2012;23(1):e44-8.
12. Díaz Molina JP, Llorente Pendas JL, Rodrigo Tapia JP, Alvarez Marcos C, Obeso Agüera S, Suárez Nieto C. Inverted sinonasal papillomas. Review of 61 cases. Acta Otorrinolaringol Esp. 2009;60(6):402-8.
13. Tomenzoli D, Castelnuovo P, Pagella F, Berlucchi M, Pianta L, Delù G, et al. Different endoscopic surgical strategies in the management of inverted papilloma of sinonasal tract: experience with 47 patients. Laryngoscope. 2004;114(2):193-200.
14. Salomone R, Matsuyama C, Giannotti Filho O, De Alvarenga ML, Martinez Neto EM, Chaves AG. Bilateral inverted papilloma: case report and literature review. Braz J Otorhinolaryngol. 2008;74(2):293-6.
15. Constantino GTM, Abdo TT, Romano FR, Voegels RL, Butugan O. The role of endoscopic surgery in the treatment of nasal inverted papilloma. Braz J Otorhinolaryngol. 2007;73(1):71-4.
16. Souza LA, Verde RCL, Lessa MM, Lessa HA, Lima CMF. Endoscopic treatment of sinonasal papilloma: a retrospective clinical study. Int Arch Otorhinolaryngol. 2010;14(3):351-4.
17. Busquets JM, Hwang PH. Endoscopic resection of sinonasal inverted papilloma: a meta-analysis. Otolaryngol Head Neck Surg. 2006;134(3):476-82.
18. Sadeghi N, Al-Dhahri S, Manoukian JJ. Transnasal endoscopic medial maxillectomy for inverting papilloma. Laryngoscope. 2003;113(4):749-53.
19. Baruah P, Deka RC. Endoscopic management of inverted papillomas of the nose and paranasal sinuses. Ear Nose Throat J. 2003;82(4):317-20.
20. Kraft M, Simmen D, Kaufmann T, Holzmann D. Long-term results of endonasal sinus surgery in sinonasal papillomas. Laryngoscope. 2003;113(9):1541-7.
21. Kim WS, Hyun DW, Kim CH, Yoon JH. Treatment outcomes of sinonasal inverted papillomas according to surgical approaches. Acta Otolaryngol. 2010;130(4):493-7.
22. Mirza S, Bradley PJ, Acharya A, Stacey M, Jones NS. Sinonasal inverted papillomas: recurrence, and synchronous and metachronous malignancy. J Laryngol Otol. 2007;121(9):857-64.
23. Sousa AMA, Vicenti AB, Speck Filho J, Cahali MB. Retrospective analysis of 26 cases of inverted nasal papillomas. Braz J Otorhinolaryngol. 2012;78(1):26-30.
1. Médico Residente do terceiro ano de Otorrinolaringologia.
2. Médico Especializando do terceiro ano de Otorrinolaringologia.
3. Doutor em Ciências pela UNIFESP/EPM (preceptor-chefe dos Residentes e Especializandos e coordenardor do Felowship em Rinologia do Departamento de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço da UNIFESP/EPM).
Departamento de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço da Escola Paulista de Medicina/Universidade Federal de São Paulo (UNIFESP).
Endereço para correspondência:
Fábio de Azevedo Caparroz
Rua Pedro de Toledo, nº 947. Vila Clementino
São Paulo - SP. Brasil. CEP: 04039-002.
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) do BJORL em 10 de junho de 2012. cod. 9248.
Artigo aceito em 6 de outubro de 2012.