Ano: 2011 Vol. 77 Ed. 6 - Novembro - Dezembro - (20º)
Seção: Relato de Caso
Páginas: 806 a 806
Pneumoparotidite
Pneumoparotitis
Autor(es): Diego Ferrasso Zuchi1; Paola Conrad da Silveira2; Cristiano de Oliveira Cardoso3; Wilson Madeira de Almeida4; Carlos Jader Feldman5
Palavras-chave: diagnóstico por imagem, glândula parótida, ultrassonografia.
Keywords: diagnostic imaging, parotid gland, ultrasonography.
![]()
INTRODUÇÃO
O termo pneumoparótida, primeiramente descrito em 1865 por Hyrtl1, define a presença de ar no sistema parotídeo (glândula e ducto de Stensen).
O mecanismo que provoca o refluxo de ar pelo ducto de Stensen consiste, basicamente, no aumento excessivo da pressão intraoral, associado a um defeito nos mecanismos preventivos do refluxo. Saliva e bolhas de ar podem ser observadas emanando do ducto de Stensen durante a massagem/palpação da glândula, além de ruídos crepitantes. Edema glandular e dor local compõem o quadro clínico clássico2.
RELATO DO CASO
Paciente feminina, de 50 anos, iniciou há três anos com otalgia súbita à esquerda. Avaliação com especialista evidenciou que a dor não era oriunda do ouvido, mas sim da parótida esquerda.
Ultrassonografia das glândulas salivares revelou nódulo sólido, com pequenas calcificações periféricas na parótida esquerda. A punção e estudo histológico do nódulo demonstraram numerosos linfócitos típicos, sendo negativo para células malignas.
Ocorreu piora do quadro álgico associado a edema da região mandibular e cervical esquerda, sialorreia com drenagem de secreção purulenta pelo ducto parotídeo esquerdo.
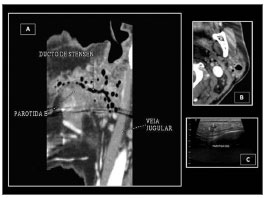
Uma tomografia computadorizada de pescoço identificou lesão escavada com nível hidroaéreo compatível com abscesso no polo inferior da parótida esquerda. Múltiplas pequenas cavitações contendo ar dentro da árvore ductal e no ducto de Stensen, compatíveis com processo inflamatório com formação de abscesso (pneumoparotidite), também foram observadas (Figura 1A e 1B). Nova ultrassonografia da parótida esquerda confirmou os achados tomográficos (Figura 1C).
Figura 1. Aspecto radiológico da pneumoparotidite por tomografia (A e B) e por ultrassonografia (C).
Indicou-se tratamento com sulfametoxazol/trimetoprima por 14 dias e medidas sintomáticas locais. Houve melhora da secreção purulenta, porém persistência discreta da otalgia e edema local transitório no seguimento de 1 ano.
DISCUSSÃO
A presença de ar dentro da glândula parótida tem recebido diversas denominações: pneumoparotitis, pneumoparotiditis, pneumoparotis, pneumosialadenitis, pneumatocele e glandulae parotis1. O mecanismo pelo qual o ar pode entrar pelo ducto de Stensen não é explicado apenas pelo aumento da pressão intraoral2. Outros fatores predisponentes têm sido atribuídos às anormalidades anatômicas, incluindo um ducto de Stensen patológico, hipotonia do músculo bucinador, hipertrofia do músculo masseter e obstrução transitória do ducto Stensen por muco1-4.
Normalmente, as glândulas parótidas não são palpáveis. Glândulas edemaciadas sugerem processo patológico. Processos infecciosos, autoimunes, desnutrição, distúrbios endócrinos, drogas e obstrução ductal são as causas mais comuns. Pneumoparotidite é uma rara causa de edema das glândulas parótidas.
O tratamento clínico é a terapêutica inicial, sendo a cirurgia reservada aos casos sintomáticos e irreversíveis1.
COMENTÁRIOS FINAIS
Embora a demonstração de ar na glândula parótida ou nos ductos seja imprescindível, o diagnóstico de pneumoparótida pode ser feito clinicamente quando existe um fator predisponente, com a glândula abaulada e crepitante, e quando são observadas bolhas de ar provenientes do orifício do ducto2.
Radiografias simples da cabeça e pescoço podem mostrar ar dentro do ducto de Stensen e da glândula parótida e, em casos graves, enfisema subcutâneo. No entanto, radiografias normais não excluem a patologia5.
A sialografia pode identificar sialectasias, cálculos radiolucentes, estenoses ductais, e áreas radiolucentes no interior do contraste intraductal, que podem representar bolsões de ar aprisionado pela injeção de contraste3. Sua associação com a ressonância nuclear magnética é uma ferramenta valiosa na pesquisa de pneumoparotitis recorrentes5.
A ultrassonografia é considerada útil para o diagnóstico e acompanhamento5. No entanto, a tomografia computadorizada é o método preferencial de diagnóstico e acompanhamento, pois detecta o ar no interior da glândula e determina sua extensão através dos ductos5.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Luaces R, Ferreras J, Patiño B, Garcia-Rozado A, Vázquez I, López-Cedrún JL. Pneumoparotid: a case report and review of the literature. J Oral Maxillofac Surg. 2008;66(2):362-5.
2. Huang PC, Schuster D, Misko G. Pneumoparotid: a case report and review of its pathogenesis, diagnosis, and management. Ear, Nose Throat J. 2000;79(4):316-7.
3. Maehara M, Ikeda K, Ohmura N, Sugimoto T, Harima K, Ino C, et al. Multislice computed tomography of pneumoparotid: a case report. Radiat Med. 2005;23(2):147-50.
4. Calcaterra TC, Lowe J. Pneumoparotiditis. An unusual case of parotid gland swelling. Arch Otolaryngol. 1973;97(6):468-9.
5. Sittel C, Jungelhülsing M, Fischbach R. Highresolution magnetic resonance imaging of recurrent pneumoparotitis. Ann Otol Rhinol Laryngol. 1999;108(8):816-8.
1. Residência em Radiologia, Médico residente em Radiologia e Diagnóstico por Imagem do Instituto de Cardiologia do RS/ FUC.
2. Radiologista, Médica Radiologista do SIDI Medicina por imagem.
3. Mestre em Ciências da Saúde: Cardiologia, Médico Hemodinamicista.
4. Especialização em Radiologia Cardiovascular, Chefe do Serviço de Radiologia e Diagnóstico por Imagem SIDI.
5. Especialização em Radiologia Cardiovascular, Chefe do Serviço de Radiologia e Diagnóstico por Imagem SIDI.
SIDI Medicina por Imagem e Instituto de Cardiologia do Rio Grande do Sul/ Fundação Universitária de Cardiologia (IC/FUC).
Endereço para correspondência:
Av. Princesa Isabel, 370, Santana
Porto Alegre - RS. Brasil
CEP: 90.620-000
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da BJORL em 22 de junho de 2010. cod. 7173
Artigo aceito em 22 de junho de 2010.
All rights reserved - 1933 /
2025
© - Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico Facial