Ano: 2010 Vol. 76 Ed. 4 - Julho - Agosto - (20º)
Seção: Artigo de Revisão
Páginas: 533 a 537
Rabdomiossarcoma de cabeça e pescoço: 24 casos e revisão da literatura
Rhabdomyosarcoma of the head and neck: 24 cases and literature review
Autor(es): Giovana Moretti1, Ricardo Guimarães2, Karisa Martins de Oliveira3, Fernanda Sanjar4, Richard Louis Voegels5
Palavras-chave: neoplasias de cabeça e pescoço, neoplasias de tecidos moles, rabdomiossarcoma.
Keywords: head and neck neoplasms, soft tissue neoplasms, rhabdomyosarcoma.
Resumo:
O rabdomiossarcoma (RMS) é o tumor maligno de partes moles mais comum na infância, localizando-se principalmente na cabeça e pescoço. Apresenta comportamento clínico-biológico variado, devendo receber terapia individualizada. Objetivo: Descrever os dados de pacientes portadores de RMS de cabeça e pescoço diagnosticados e tratados em um hospital comparando-os aos da literatura. Forma de Estudo: Descritivo retrospectivo. Material e Método: Análise retrospectiva de dados de prontuários de 24 pacientes portadores de RMS de cabeça e pescoço diagnosticados e tratados em um hospital no período de 1994 a 2008. Resultados: A média de idade foi de 7,79 anos. Quanto ao sexo, encontramos 54,17% do sexo masculino e 45,83% do sexo feminino. Todos os pacientes foram submetidos a quimioterapia (QT), sendo que 62,5% destes também realizaram radioterapia (RT) e 16,67% foram submetidos a cirurgia. Dos 24 pacientes, 8(33,3%) foram a óbito, 6(25%) encontravam-se livres de neoplasia e 2(8,3%) apresentaram recidiva do tumor. Conclusão: O RMS de cabeça e pescoço frequentemente se apresenta com sintomas inespecíficos. Terapia multimodal individualizada deve ser realizada, incluindo cirurgia, quimioterapia e radioterapia.
Abstract:
Rhabdomyosarcoma (RMS) is a malignant tumor of soft tissues, more common in childhood, mainly located in the head and neck. It presents varied clinical and biological behavior and requires individualized management. Aim: To describe information on patients with head and neck RMS diagnosed and treated in a hospital, and to compare them to results in the literature. Study design: Descriptive and retrospective. Materials and Methods: A retrospective analysis of data from 24 patients with head and neck rhabdomyosarcoma diagnosed and treated in a hospital from 1994 to 2008. Results: The mean age was 7.79 years. According to gender, 54.17 % were males and 45.83 % were female. All patients underwent chemotherapy (CT), 62.5% of them also underwent radiotherapy (RT) and 16.67% were submitted to surgery. Of the 24 patients, 8(33.3%) died, 6(25%) were found free of neoplasia and 2(8.3%) experienced tumor recurrence. Conclusion: The RMS of the head and neck often presents with nonspecific symptoms. Individualized multimodal therapy should be performed for these patients, including surgery, chemotherapy and radiotherapy.
![]()
INTRODUÇÃO
Sarcomas são neoplasias malignas de origem mesenquimal de rara ocorrência. Correspondem a menos de 1% dos cânceres diagnosticados nos EUA. Em adultos, equivalem a cerca de 1% dos cânceres de cabeça e pescoço.1 Já nas crianças, mais de 50% dos tumores malignos encontrados nessa região são sarcomas de tecidos moles e linfomas.
Outros tumores menos comuns de cabeça e pescoço em crianças incluem carcinoma de glândulas salivares, carcinoma de nasofaringe, neuroblastoma e carcinoma de tireóide.2
O rabdomiossarcoma (RMS), subtipo originário da musculatura esquelética, é o tipo mais comum de sarcoma de tecidos moles em crianças3, correspondendo a 50% destes tumores.4 Em contraste, RMS em adultos ocorrem em menos de 10% de todos os sarcomas de tecidos moles. Apresenta incidência de 3,5% em crianças de 0 a 14 anos e 2% em adolescentes e adultos jovens de 15 a 19 anos.5
O sítio primário mais comum de apresentação do RMS na criança e em adolescentes é a região da cabeça e pescoço, seguida pelo trato gênito-urinário, extremidades, tórax e retroperitônio.3,5
Os subsítios tumorais na região da cabeça e pescoço incluem a órbita, os sítios parameníngeos (nasofaringe, cavidade nasal, seios paranasais, osso temporal, fossa pterigopalatina e fossa infratemporal) e os sítios não-parameníngeos.6,7 Os tumores que invadem apenas a órbita têm melhor prognóstico8.
Histologicamente, subtipos podem ser distinguidos: embrionário (o qual se subdivide em embrionário, botrioide e spindle cell), alveolar e pleomórfico.3,5,7,8 Em crianças, aproximadamente 60% dos tumores são embrionários, 20% alveolares, 15% não classificados e 5% pleomórficos.5 O subtipo embrionário apresenta melhor prognóstico em crianças, porém em adultos é mais agressivo. Já o subtipo alveolar apresenta pobre sobrevida devido à maior propensão a metástases a distância. O subtipo pleomórfico é quase que exclusivo de adultos.4,9,10 A maioria dos casos de RMS ocorre ao acaso, sem fatores de risco, embora uma pequena proporção esteja associada com condições genéticas.5
O diagnóstico deve incluir uma história clínica completa, exame físico, hemograma, perfil bioquímico sanguíneo incluindo enzimas hepáticas, nasofibroscopia, tomografia computadorizada, ressonância magnética e biópsia com anatomopatológico.3
Os sinais e sintomas dependem da localização do tumor primário. Algumas vezes o tumor não é detectado ao exame físico, mas torna-se aparente devido à dor ou distúrbio funcional.11 Muitas vezes, o tumor se apresenta como massa cervical indolor.2 Obstrução nasal, rinorreia e otites médias recorrentes são os sintomas mais comumente apresentados.9 Nos tumores orbitários, proptose rapidamente progressiva é a manifestação mais comum.11 Não há achados endoscópicos patognomônicos do RMS. Pode haver tumoração em fossa nasal ou alterações da mucosa, como também tumores pequenos restritos aos seios paranasais com a parede sinusal intacta, que não são endoscopicamente detectados.9,12
A tomografia computadorizada mostra a extensão da doença e suas relações com estruturas vitais. Remodelamento ósseo sugere um tumor benigno ou uma patologia de crescimento lento, enquanto que destruição óssea e perda de tecidos moles indicam malignidade. A ressonância magnética oferece resolução superior para tecidos moles e a supressão de gordura em volta dos seios da face, fossa pterigopalatina e fossa infratemporal sensibiliza o exame para a extensão tumoral. A diferenciação entre tumor, musculatura, secreções e espessamento mucoso também é melhor diferenciada pela ressonância, assim como a avaliação de estruturas perineurais, perivasculares e de invasão intracraniana.2,12
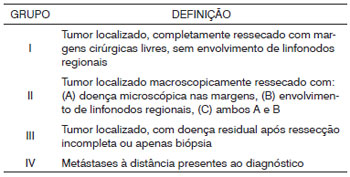
O prognóstico para pacientes com RMS depende do sítio primário, tamanho do tumor, subtipo histológico e estágio tumoral, este sendo realizado segundo critérios definidos pelo Intergrupo para RMS, conforme a extensão da doença bem como a ressecabilidade locorregional. (Quadro 1)5,9 Tumores orbitários apresentam melhor prognóstico, enquanto que tumores de sítios parameníngeos, incluindo cavidade nasal, nasofaringe, seios paranasais, orelha média, mastoide, fossa infratemporal, e fossa pterigopalatina apresentam pior prognóstico devido à possibilidade de disseminação subaracnoidea.2,3,4,8
Quadro 1. Grupo cirúrgico-patológico5
Após o diagnóstico de RMS ter sido estabelecido, deve-se realizar uma extensiva avaliação para determinar a extensão da doença previamente à instituição do tratamento.
Essa avaliação inclui TC de tórax, punção de medula óssea, cintilografia óssea e ressonância magnética de base de crânio e cérebro.5 O local mais comum de metástase à distância é o pulmão.
O tratamento deve ser escolhido individualmente para cada paciente.8 A sobrevida dos RMS de cabeça e pescoço aumentou com a instituição de tratamentos multidisciplinares, incluindo, quimioterapia (QT), ressecção cirúrgica e radioterapia (RT).2,6,7
Pacientes com RMS recorrente apresentam um pior prognóstico. A escolha do tratamento depende de muitos fatores, incluindo o sítio de recorrência e tratamento o prévio.5
Este trabalho tem como objetivo revisar 24 casos de pacientes portadores de rabdomiossarcoma diagnosticados e tratados em um hospital comparando seus dados aos da literatura.
CASUÍSTICA E MÉTODO
O estudo inclui dados levantados retrospectivamente a partir do prontuário de 24 pacientes portadores de RMS de cabeça e pescoço diagnosticados e tratados em um hospital no período de 1994 a 2008.
Foi realizada análise descritiva de fatores tais como idade, sexo, apresentação clínica do tumor, subtipo histológico, localização do tumor primário, tipo de tratamento e seguimento destes pacientes comparando-os aos dados da literatura segundo pesquisa no Medline.
RESULTADOS
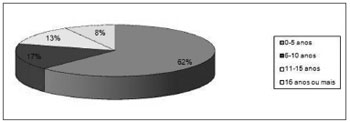
Foram analisados 24 pacientes, sendo 13(54,17%) do sexo masculino e 11(45,83%) do sexo feminino. A média de idade foi de 7,79 anos (desvio padrão de 9,51). O diagnóstico mais precoce foi realizado ao nascimento e o mais tardio aos 47 anos. (Gráfico 1)
Gráfico 1. Distribuição dos pacientes de acordo com a idade.
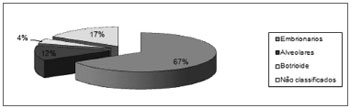
A distribuição quanto ao subtipo histológico encontrado foi: 16 embrionários (66,67%), 3 alveolares (12,5%), e 1 botrioide (4,17%), sendo que em 4 pacientes (16,67%) o subtipo não foi classificado. (Gráfico 2)
Gráfico 2. Distribuição quanto ao subtipo histológico.
A maioria dos pacientes teve um intervalo de aproximadamente 2 meses entre o início dos sintomas e o diagnóstico definitivo.
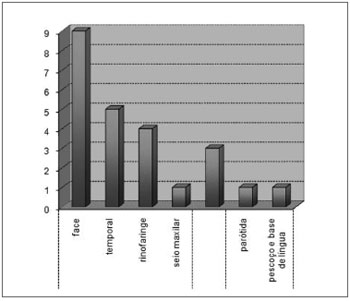
Quanto ao subsítio do tumor primário, 19(79,1%) eram parameníngeos, 3(12,5%) orbitários e 2(8,3%) não-parameníngeos. Dentre os parameníngeos, a distribuição da localização primária encontrada foi: 9(47,3%) em face, 5(26,3%) em região temporal, 4(21,05%) em rinofaringe, 1(5,2%) em seio maxilar. Dentre os não-parameníngeos, 1 estava localizado na parótida e 1 em pescoço e base de língua. (Gráfico 3)
Gráfico 3. Distribuição quanto ao subsítio.
O quadro clínico e exame físico encontrados ao diagnóstico e evolução da doença foram variáveis conforme a localização tumoral. Aqueles que apresentavam subsítio orbitário cursaram com abaulamento e sinais flogísticos orbitários de rápida evolução. Otalgia e paralisia facial periférica foram comumente encontradas nos pacientes com RMS em região mastoidea. Os pacientes com localização tumoral primária em face e rinofaringe apresentaram sintomatologia e exames físicos diversos, entre eles abaulamento, assimetria ou celulite em face, obstrução nasal, rinorreia, roncos, epistaxe, odinofagia, paralisia facial e emagrecimento. Alguns pacientes foram inicialmente tratados inadvertidamente como portadores de sinusites, otites ou amigdalites.
Todos os pacientes foram submetidos à realização de tomografia computadorizada e ressonância magnética de face e crânio, a fim de se avaliar a localização, extensão tumoral e invasão intracraniana. Dez pacientes (41,67%) apresentavam invasão intracraniana ao diagnóstico e 12 pacientes (50%) apresentaram metástases ao diagnóstico ou na evolução da doença, sendo principalmente para ossos, pulmões, meninges, SNC e gânglios cervicais.
Todos os pacientes foram submetidos a QT. Quinze pacientes (62,5%) realizaram RT conjuntamente e apenas 4 pacientes (16,67%) realizaram cirurgia, sendo duas ressecções parciais e duas exenterações orbitárias. Quanto ao seguimento, 8 pacientes foram a óbito, enquanto 6 encontravam-se livres de neoplasia na alta, realizando acompanhamento ambulatorial. Dois pacientes apresentaram recidiva do tumor após 1 ano do término do tratamento. Os demais pacientes perderam o seguimento e não foi conseguido contato ou encontrado registros para obtenção das informações.
DISCUSSÃO
O RMS é o sarcoma de partes moles mais comum na infância, localizando-se principalmente na cabeça e pescoço, seguidos pelo trato gênito-urinário e extremidades.3,13,14
Nos adultos existem outros sarcomas de partes moles a serem considerados, tais como: lipossarcoma, histiocitoma, angiossarcoma, leiomiossarcoma.13
Tem pico de incidência bimodal sendo o primeiro em crianças entre 2 e 6 anos de idade e o segundo durante a adolescência. O sexo masculino mostra uma leve predisposição para o desenvolvimento deste tumor.13,14
Em nosso estudo, a média de idade foi de 7,79 anos e houve uma discreta predominância no sexo masculino (54,17%) com relação ao feminino (45,83%) Lyos et al. encontraram resultados semelhantes em seu estudo com 134 pacientes, com média de idade de 7 anos e uma leve predominância no sexo masculino (1,2 masculino: 1 feminino).14
Quaglia et al. também relataram distribuição bimodal de idade com um primeiro pico nos primeiros dois anos de vida seguido por outro na adolescência tardia. Neste estudo, a idade ao diagnóstico teve efeito independente na sobrevida de pacientes com tumores invasivos, mas não metastáticos. Nos poucos relatos de RMS em adultos, a taxa de sobrevida é pior comparada com crianças apesar da terapia multimodal.15
O subtipo embrionário foi o mais frequentemente encontrado em nossa revisão, seguido pelo alveolar, o que corresponde aos tipos mais comuns encontrados em crianças, segundo a literatura. Dos 3 pacientes com RMS alveolares (todos eles parameníngeos), 2 apresentaram metástase à distância, sendo um na meninge e o outro nos ossos e pulmões, evoluindo para óbito. O terceiro paciente apresentava invasão local para o lobo temporal, porém respondeu adequadamente ao tratamento encontrando-se livre de neoplasia durante o seguimento. Apesar do melhor prognóstico segundo a literatura do subtipo botrioide, nosso paciente portador deste subtipo apresentava invasão local para fossa posterior e metástase para osso, meninge e SNC. Não foram encontrados dados com relação ao seguimento deste paciente. Nenhum subtipo pleomórfico foi encontrado, o que está de acordo com a literatura que considera este praticamente exclusivo de adultos.10
Os sítios parameníngeos constituem metade de todos os casos de RMS de cabeça e pescoço e 17% dos casos de RMS no geral. Estes são considerados pelo IRS-I como sítios não favoráveis devido à invasão de estruturas anatômicas críticas com impossibilidade de ressecção completa e invasão leptomeníngea precoce. Em adição, esses locais são menos visíveis do que os sítios superficiais de cabeça e pescoço, resultando em um diagnóstico tardio.7,16 O sítio orbital corresponde aproximadamente a 25 a 30% dos RMS de cabeça e pescoço e 10 a 20% de todos os RMS11, com melhor prognóstico em relação aos sítios parameníngeos.12,17 Os 3 pacientes portadores de RMS orbitário não apresentavam invasão intracraniana nem metástase ao diagnóstico. Os 2 pacientes com tumores não-parameníngeos não apresentavam invasão intracraniana, porém possuíam metástases à distância. Dos 19 pacientes com tumores parameníngeos, apenas 3 não possuíam invasão intracraniana nem metástases, condizendo com a literatura quanto ao pior prognóstico relacionado à essa localização.
Cem por cento dos pacientes com RMS de localização parameníngea em um estudo realizado por Neves et al. foram a óbito, na maioria por progressão do tumor, confirmando o pior prognóstico da lesão nessa localização. Na cabeça e pescoço, o sítio orbital foi o mais frequente nesse artigo e apresentou menor índice de óbito, na maioria por complicação do tratamento.13
A resposta clínica ao tratamento depende do sítio do tumor primário, subtipo histológico, tamanho do tumor, idade do paciente e extensão da doença.3,5,18,19,20
O desenvolvimento de protocolos de estudos internacionais como os realizados pelo Intergrupo para RMS5, iniciado em 1972 nos EUA, e o Estudo de Tumor Mesenquimal Maligno (MMT) realizado pela Sociedade Internacional de Oncologia Pediátrica (SIOP), na Europa, propiciaram sucessivos avanços no conhecimento e na curabilidade da doença, melhorando a sobrevida dos pacientes com RMS.5,17 A taxa de sobrevida a longo prazo para tais pacientes com doença não metastática é maior do que 70%.20,21 Porém, ao diagnóstico, os tumores se encontram em sua maioria avançados e com invasão local.8
A literatura preconiza terapia multimodal para esses tumores, com QT sistêmica, cirurgia e RT, individualizada para cada paciente de acordo com a forma de apresentação inicial do tumor.2,5,21 O IRS preconiza a ressecção cirúrgica inicial se não houver prejuízo funcional e/ou estético para o paciente, seguida por QT. Pacientes com tumores completamente ressecados apresentam melhor prognóstico. Alguns pacientes com tumores iniciais irressecáveis podem ser submetidos à cirurgia após a QT para remoção do tumor residual. A RT é indicada para RMS do subtipo histológico alveolar ou para pacientes com tumores residuais após o tratamento inicial.5,10,18 Metástases linfonodais ocultas são incomuns, portanto não se justifica o esvaziamento cervical profilático. A excisão cirúrgica nem sempre é possível, especialmente em áreas anatômicas de difícil acesso ou tumores que invadem estruturas intracranianas.17
O MMT preconiza QT seguida por QT alternativa no caso de uma pobre resposta à terapia inicial, a fim de se evitar a terapia local devido à morbidade cirúrgica e efeitos colaterais da RT.5 A associação de vincristina, ciclofosfamida e actinomicina-D é o padrão ouro.5,18
Jochen et al., em sua análise retrospectiva de 15 casos de RMS de nariz e seios paranasais, relataram uma tendência para melhores resultados clínicos em pacientes com RMS embrionário, sem invasão intracraniana e entre aqueles tratados com cirurgia e subsequente radioquimioterapia.) Foram observadas complicações em 6 dos 15 pacientes que realizaram RT. Estas incluíram epilepsia, radionecrose cerebral e do nervo óptico, distúrbios do crescimento e polineuropatia.8
Beverly et al. revisaram os dados de 47 pacientes com RMS superficial de face e concluíram que estes pacientes frequentemente possuem lesões localizadas ressecáveis ao diagnóstico. Fatores prognósticos favoráveis incluíram idade menor do que 12 anos, sexo feminino, subtipo embrionário e ausência de metástases linfonodais.18
Em nossa revisão, todos os pacientes foram submetidos à QT, como é preconizado na literatura. Dezenove pacientes receberam terapia alternativa, sendo que 15 pacientes foram submetidos a RT e 4 a ressecção cirúrgica. Não foi possível obter dados quanto à sobrevida devido à falta de dados.
CONCLUSÃO
O RMS de cabeça e pescoço frequentemente se apresenta com sintomas inespecíficos. Como consequência, um atraso no estabelecimento do correto diagnóstico e início do tratamento ocorrem em muitos casos, principalmente naqueles de localização parameníngea. Identificação precoce otimiza o potencial de cura e limita a morbidade do tratamento, em especial para a localização parameníngea.
Terapia multimodal individualizada deve ser realizada para estes pacientes, dependendo da localização e tamanho do tumor, subtipo histológico, invasão local e metástases à distância. A ressecção cirúrgica deve ser inicialmente realizada desde que não haja danos funcionais ou estéticos para o paciente, seguida por quimioterapia sistêmica. A RT é indicada para RMS do subtipo histológico alveolar ou para pacientes com tumores residuais após o tratamento inicial.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Farias TP, Filho PCM, Dias FL, Rangel LG, Camara MVM, Peryassu BC e col.: Efetividade do tratamento cirúrgico em sarcomas de partes moles da cabeça e pescoço. Rev Bras Cir Cabeça Pescoço. 2008;37(1):51-5.
2. Bonilla JÁ, Healy GB.: Management of Malignant Head and Neck Tumors in Children. Pediatr Clin North Am. 1989;36(6):1443-50.
3. Anderson GJ, Tom LWC, Womer RB, Handler SD, Wetmore RF, Potsic WP. Rhabdomyosarcoma of the Head and Neck in Children. Arch Otolaryngol Head Neck Surg. 1990;116:428-31.
4. Callander TA, Weber BS, Janjan N, Benjamin R, Zaher M, Wolf P et al. Rhabdomyosarcoma of nose and paranasal sinuses in adults and children. Otolaryngol Head Neck Surg. 1991;117:1185-8.
5. Childhood Rhabdomyosarcoma Treatment: National Cancer Institute. J Clin Oncol. 2008;26(3):406-13.
6. Kraus DH, Saenz NC, Gollamud S, Heller G, Moustakis M, Gardiner S et al. Pediatric Rhabdomyosarcoma of Head and Neck. Am J Surg. 1997;174(5):556-60.
7. Luu QC, Kasky JL, Moore TB, Nelson S, Wang MB. Treatment of embryonal rhabdomyosarcoma of the sinus and orbit with chemotherapy, radiation and endoscopic surgery. J Pediatr Surg. 2006;41(6):15-7.
8. Wurm J, Constantinidis J, Grabenbauer GG, Iro H. Rhabdomyosarcomas of the Nose and Paranasal Sinuses: Treatment Results in 15 Cases. Otolaryngol Head Neck Surg. 2005;133:42-50.
9. Hermann BW, Sotelo-Avila C, Eisenbeis JF. Pediatric Sinonasal Rhabdomyosarcoma: Three Cases and a Review of the Literature. Am J Otolaryngol. 2003;24(3):174-80.
10. Ferman SE. Análise de sobrevida de pacientes pediátricos portadores de rabdomiossarcoma: 18 anos de experiência do Instituto Nacional de Câncer - RJ. Tese apresentada à Faculdade de Medicina da Universidade de São Paulo, 2005.
11. Walterhouse D, Watson A. Optimal Management Strategies for Rhabsomyosarcoma in Children. Pediatric Drugs. 2007;9(6):391-400.
12. Burkat CN, Lucarelli MJ. Rhabdomyosarcoma Masquerading as Acute Dacryocystitis. Ophthal Plast Reconstr Surg. 2005;21:456-8.
13. Neves BMJ, Pontes PAL, Caran EM, Figueiredi C, Weckx LLM, Fujita RR. Rabdomiossarcoma de cabeça e pescoço na infância. Rev Bras Otorrinolaringol. 2003;69(1):24-8.
14. Lyos TA, Goepfert H, Luna MA, Jaffe N, Malpica A. Soft Tissue Sarcoma of the Head and Neck in Children and Adolescents. Cancer. 1996;77(1):193-200.
15. Quaglia MP, Heller G, Ghavini F, Casper ES, Vlamis V, Hajdu S et al. The Effect of Age at Diagnosis on Outcome in Rhabdomyosarcoma. Cancer. 1994;73(1):109-17.
16. Smith SC, Lindsley SK, Felghenhauer J, Hawkins DS, Douglas JG. Intensive Induction Chemotherapy and Delayed Irradiation in the Management of Parameningeal Rhabdomyosarcoma. J Pediatr Hematol Oncol. 2003;25(10):774-9.
17. Abbas A, Awan S. Rhabdomyosarcoma of the middle ear and mastoid. A case report and review of the literature. Ear Nose Throat J. 2005;84(12):780-4.
18. Beverly R, Anderson J, Breneman J, Donaldson SS, Huh W, Maurer H et al. Results in Pacients With Cranial Parameningeal Sarcoma and Metastases Treated in Intergroup Rhabdomyosarcoma Study Group (IRSG) Protocols II-IV, 1978-1997: Report From the Children´s Oncology Group. Pediatr Blood. Cancer. 2008;51:17-22.
19. Burke M, Anderson JR, Kao SC, Rodeberg D, Qualman SJ, Wolden SL et al. Assessement of Response to Induction Therapy and Its Influence on 5-Year Failure Free Survival in Group III Rhabdomyosarcoma: The Intergroup Rhabdmyosarcoma Study-IV Experience- A Report from the Soft Tissue Sarcoma Committee of the Children´s Oncology Group. J Clin Oncol. 2007;25:4909-13.
20. Meza JL, Anderson J, Pappo AS, Meyer WH. Analysis of Prognostic Factors in Patients With Nonmetastatic Rhabdomyosarcoma Treated on Intergroup Rhabdomyosarcoma Studies III and IV: The Children´s Oncology Group. J Clin Oncol. 2006;24:3844-51.
21. Breitfeld PP, Meyer WH. Rhabdomyosarcoma: New Windows of Opportunity. Oncologist. 2005;10:518-2.
1. Médica Otorrinolaringologista, Fellowship em cirurgia endoscópica endonasal da Clínica Otorrinolaringológica do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo, HCFMUSP.
2. Médico Otorrinolaringologista, Fellowship em cirurgia endoscópica endonasal da Clínica Otorrinolaringológica HCFMUSP.
3. Médica Oncologista Pediatra, Médica Oncologista Pediatra do Instituto de Tratamento de Câncer Infantil, Itaci/Instituto da criança, ICR do HCFMUSP.
4. Médica Otorrinolaringologista, Médica Otorrinolaringologista da Clínica Otorrinolaringológica do HCFMUSP.
5. Professor Doutor em Otorrinolaringologia, Professor Doutor da Clínica Otorrinolaringológica do HCFMUSP.
Clínica Otorrinolaringológica do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo
Av. Dr. Enéas de Carvalho Aguiar, 255 6º andar sala 6201 Cerqueira César
São Paulo SP
Fax: 2280-0299
Endereço para correspondência:
Giovana Moretti Divisão de Clínica Otorrinolaringológica Hospital das Clínicas FMUSP
Av. Dr. Enéas de Carvalho Aguiar, 255 6º andar sala 6201
Cerqueira César São Paulo SP
Fax: 2280-0299
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da BJORL em 4 de outubro de 2009. cod 6690
Artigo aceito em 20 de fevereiro de 2010