Ano: 2007 Vol. 73 Ed. 5 - Setembro - Outubro - (6º)
Seção: Artigo Original
Páginas: 618 a 622
Avaliação da obstrução da via aérea superior através da videonasofaringoscopia: comparação da manobra de Müller com o sono induzido
Evaluation of airway obstruction by nasopharyngoscopy: comparison of the Müller maneuver versus induced sleep
Autor(es): Marcelo Gervilla Gregório 1, Márcia Jacomelli 2, Adelaide C. Figueiredo 3, Michel Burihan Cahali 4, Wilson Leite Pedreira Junior 5, Geraldo Lorenzi Filho 6
Palavras-chave: apnéia, laringoscopia, midazolam, sono
Keywords: apnea, laryngoscopy, midazolam, sleep
Resumo:
A nasofaringoscopia com realização de Manobra de Müller é freqüentemente utilizada para determinar o local da obstrução na via aérea superior. No entanto, sua utilidade é controversa, uma vez que é realizada com o paciente acordado e pode não reproduzir os fenômenos obstrutivos que ocorrem durante o sono. Objetivos: Comparar o grau de obstrução faríngea nas regiões retropalatal e retrolingual que ocorrem durante a manobra de Müller com aquelas que ocorrem durante o sono induzido. Material e Métodos: Estudo prospectivo de 8 pacientes (3 homens e 5 mulheres) com idade (média ±desvio padrão) de 48,6 ± 9,2 anos de idade através de videonasofaringoscopia durante a manobra de Müller e durante o sono induzido por midazolam endovenoso. Resultados: Observamos obstrução retropalatal similar durante a manobra de Müller e sono induzido (média + desvio padrão 3,13 + 0,99 e 2,75 + 0,46, respectivamente, p= 0,234). Em contraste, a obstrução retrolingual foi significantemente menor durante a manobra de Müller (média + desvio padrão 0,63 + 1,06 e 2,63 + 1,30, respectivamente, p= 0,005). Conclusão: O método do sono induzido foi seguro sob as condições de monitorização adotadas, tendo detectado maior ocorrência de colapso retrolingual do que a manobra de Müller.
Abstract:
The use of nasopharyngoscopy during the application of intrathoracic pressure (Müller maneuver) is frequently employed to establish the site of upper airway obstruction. The Müller maneuver, however, is used when the patient is awake and therefore may not correlate with obstruction occurring during sleep. Aim: to compare the degree of pharyngeal obstruction in the retropalatal and retroglossal regions during the Müller maneuver versus induced sleep using nasopharyngoscopy. Study design: A prospective, case series study. Material and methods: Eight patients (three males, five females), with a mean age of 48.6 +/- 9,2 year, underwent nasopharyngoscopy to assess airway anatomy and funciton during the Müller maneuver while awake and during sleep induced by drip infusion of Midazolam. Results: Retropalatal obstruction was similar during the Müller maneuver and sleep (mean + standard deviation = 3.13 +/- 0.99 and 2.75 +/- 0.46, p= 0.234). Retroglossal obstruction was significantly lower during Müller maneuver compared to sleep (mean + standard deviation 0.63 +/- 1.06 and 2.63 +/- 1.30, respectively, p= 0.005). Conclusion: The sleep inducing method was safe under the monitored conditions of this study, and detected more retroglossal obstruction than the Müller maneuver.
![]()
INTRODUÇÃO
O ronco e a apnéia obstrutiva do sono são muito comuns na população em geral e são decorrentes do colapso parcial ou total das vias aéreas superiores durante o sono1. Os segmentos da via aérea superior responsáveis pela resistência ao fluxo aéreo durante o sono podem envolver as cavidades nasais (como hipertrofia de conchas, desvio de septo e pólipos), a rinofaringe (hipertrofia de adenóide e flacidez de palato), a orofaringe (hipertrofia e alongamento da úvula hipertrofia de paredes laterais, hipertrofia de tonsilas palatinas ou tonsila lingual) ou a laringofaringe (tumores e malácia), representando diferentes locais de obstrução. A avaliação pela nasofaringoscopia indireta é realizada rotineiramente, porque essas alterações anatômicas são responsáveis pelo aumento de resistência ao fluxo aéreo e são potencialmente passíveis de correção cirúrgica.
Os componentes funcionais ou dinâmicos da obstrução são representados pelo colapso, estreitamento ou vibração das paredes da faringe durante o sono, podendo ser mais evidentes em segmentos isolados ou múltiplos (regiões retropalatal e/ou retrolingual). O tônus muscular, o diâmetro interno da via aérea, o depósito adiposo e a conformação óssea crânio-facial têm influência no grau de obstrução nestes segmentos da faringe, os quais não apresentam sustentação óssea ou cartilaginosa2-4. Neste sentido, a nasofaringoscopia com a manobra de Müller (que avalia o comportamento dinâmico e o grau de colapso das regiões retropalatal e retrolingual durante a inspiração máxima contra a boca e o nariz ocluídos) é um método difundido5. No entanto, a sua utilidade na programação cirúrgica, com o objetivo de correlacionar seus achados com as expectativas de sucesso no tratamento cirúrgico (em particular, a uvulopalatofaringosplastia - UPFP) é extremamente controversa6-8. Alguns trabalhos, por exemplo, correlacionam o colapso retropalatal isolado com o sucesso terapêutico da UPFP para o tratamento da SAOS e outros não encontraram esta correlação9,10.
Existem várias limitações potenciais relacionadas à manobra de Müller. A manobra de Müller avalia as vias aéreas superiores durante a vigília, enquanto a obstrução ocorre durante o sono. Outra limitação é que a maior parte dos estudos não quantifica a pressão negativa gerada pelo paciente durante a manobra de Müller. Para reduzir estes vieses, alguns estudos com a videonasolaringoscopia sob indução do sono têm sido realizados a partir da década de 199011,12. Esses estudos mostram diferenças entre os locais de obstrução (retropalatal e retrolingual) observados durante a manobra de Müller13,14 e durante o sono induzido, sugerindo que este último seria um método mais próximo da realidade que ocorre durante o sono.
O objetivo deste estudo foi descrever um método de avaliação anatômica e funcional (comparando a variação do calibre da vias aéreas superiores nos níveis retropalatal e retrolingual) através de sono induzido e compará-lo com a manobra de Müller realizada com o paciente acordado.
CASUÍSTICA E MÉTODOS
O protocolo de pesquisa (n° 370/03) foi aprovado pela Comissão de Ética da Instituição.
Foram estudados 8 pacientes (3 homens e 5 mulheres) com idade (média ±desvio padrão) de 48,6 ± 9,2 anos de idade e índice de massa corpórea (IMC) de 26,6± 5,7 kg/m2 e história clínica de ronco alto habitual. Todos os pacientes realizaram videonasofaringoscopia com videobroncoscópio OlympusR, com diâmetro externo de 4,9mm. O exame foi feito sem anestesia tópica da orofaringe e da laringe. Utilizamos lidocaína gel a 2% para lubrificação nasal, facilitando a passagem do aparelho.
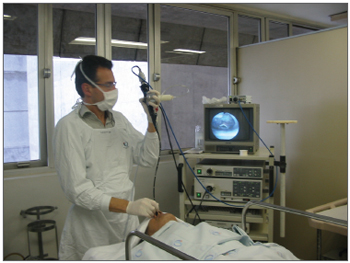
A videonasofaringoscopia foi realizada com os pacientes em decúbito dorsal, com punção venosa periférica e monitorizados. A videonasofaringoscopia foi realizada sempre com documentação fotográfica, em três etapas consecutivas: a) avaliação anatômica das cavidades nasais, faringe e laringe; b) manobra de Müller com o paciente acordado, em decúbito dorsal, com mensuração da pressão inspiratória com um manovacuômetro acoplado ao canal de trabalho do broncoscópio (Figura 1); c) sono induzido. A manobra de Müller consistia em gerar uma pressão negativa através de inspiração vigorosa com a boca e o nariz ocluídos. A manobra só era considerada válida e efetiva quando o paciente atingia a pressão negativa de 40 cm/H2O 14,15. A manobra foi realizada com o videobroncoscópio posicionado em dois níveis distintos: rinofaringe e transição oro-hipofaringe, permitindo a quantificação do colapso nesses dois níveis, conforme descrição abaixo. Ao término da manobra de Müller, foi feita a indução do sono com gotejamento em bureta de 10 mg midazolam diluído em 100 mL de soro fisiológico. A infusão endovenosa era imediatamente interrompida com início do sono, facilmente reconhecido pelo início do ronco. Durante o sono induzido, o videobroncoscópio foi posicionado nas mesmas regiões utilizadas na Manobra de Müller (retropalatal e retrolingual). Os pacientes foram monitorizados com registro contínuo da respiração através de sensor de fluxo nasal (cânula de pressão), esforço respiratório (cinta toraco-abdominal) e oxímetro de pulso (monitor respiratório modelo Stardust, RespironicsR) durante a videonasofaringoscopia e por 15 minutos após a retirada do fibroscópio. Os exames foram realizados na sala de broncoscopia equipada com material para intubação, ventilação mecânica e atendimento de emergência. Os dados obtidos pelo registro polissonográfico durante a videonasofaringoscopia foram posteriormente comparados com a polissonografia usual e a comparação será objeto de futura publicação.
Figura 1. Realização da Manobra de Müller através da oclusão nasal intermitente e inspiração máxima. O registro da pressão foi realizado através do manovacuômetro.
A obstrução das regiões estudadas tanto na manobra de Müller como no sono induzido, foi graduada de forma semi-quantitativa em: ausente (0) ou obstrução de até 25% (1), 50% (2), 75% (3) e 100% (4) de obstrução. (Quadro 1)
Utilizamos o teste estatístico de Mann-Whitney Rank Sum Test (SigmastatÒ 3.1) para comparar a presença de obstrução retropalatal e retrolingual aferido durante a manobra de Müller e durante o sono induzido.
RESULTADOS
A avaliação anatômica endoscópica mostrou hipertrofia de cornetos nasais em seis dos oito pacientes (75%) e desvio de septo nasal em quatro dos oito (50%). Não observamos outras alterações anatômicas incluindo hipertrofia de adenóide ou amígdalas, tumores ou malformações. A dose de midazolam para indução do sono variou de 4 a 10mg (média de 6,1 + 2,1). Todos os pacientes despertaram espontaneamente ao final do estudo, não sendo necessário utilizar drogas para reversão farmacológica.
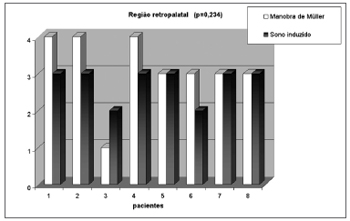
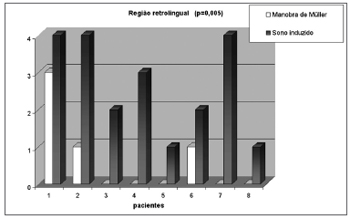
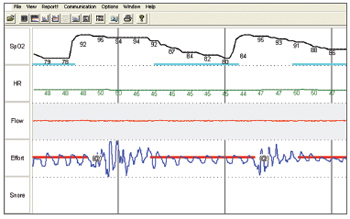
Os graus de obstrução observados na manobra de Müller e no sono induzido nos níveis retropalatal e retrolingual estão apresentados no Quadro I. Observamos obstrução retropalatal similar durante a manobra de Müller e sono induzido (média + desvio padrão 3,13 + 0,99 e 2,75 + 0,46, respectivamente, p= 0,234) (Gráfico I). Em contraste, a obstrução retrolingual foi significantemente menor durante a manobra de Müller (média + desvio padrão 0,63 + 1,06 e 2,63 + 1,30, respectivamente, p= 0,005) (Gráfico II). A Figura 2 mostra a monitorização respiratória durante o sono induzido de um paciente que apresentou na polissonografia noturna apnéia obstrutiva do sono grave. A monitorização demonstrou que os eventos respiratórios durante o sono induzido eram de natureza obstrutiva (isto é: existe esforço inspiratório detectado pela cinta durante o evento respiratório). A menor saturação observada foi de 85%, presente durante os eventos obstrutivos. Nenhum paciente necessitou suplementação de oxigênio ou interrupção do sono por apnéia prolongada.
Gráfico 1. Colapso da região retropalatal estimado pela manobra de Müller e sono induzido.
Gráfico 2. Colapso da região retrolingual estimado pela manobra de Müller e sono induzido.
Figura 2. Registro polissonográfico durante a nasofaringoscopia com sono induzido.
DISCUSSÃO
O nosso estudo descreveu a técnica de avaliação videonasofaringoscópica da via aérea superior, de maneira seqüencial, permitindo o diagnóstico de doenças estruturais (alterações anatômicas) e funcionais durante a vigília através da manobra de Müller e sono induzido com midazolam. Enquanto a obstrução retropalatal foi comum com as duas manobras, o sono induzido evidenciou mais obstrução retrolingual do que a manobra de Müller. Esses dados, portanto, sugerem que a manobra de Müller pode subestimar o colapso retrolingual. O sono induzido com midazolam pode se tornar uma importante ferramenta na avaliação do local de obstrução das vias aéreas superiores, podendo no futuro auxiliar na decisão terapêutica de pacientes com ronco e suspeita de apnéia obstrutiva do sono.
No trajeto entre as coanas e a hipofaringe, as regiões retropalatal e retrolingual são as mais susceptíveis ao colapso16, pois são estreitas e não possuem um arcabouço ósseo ou cartilaginoso para sustentação. Estas regiões parecem, portanto ser os sítios primários responsáveis pelo colapso parcial, gerando o fenômeno sonoro do ronco. O colapso total gera o quadro de apnéia obstrutiva do sono. A geração da pressão negativa intratorácica sob resistência (manobra de Müller), associada à nasolaringoscopia, permite a avaliação dinâmica do colapso da via aérea superior em toda a faringe.17 Alguns estudos valorizam a manobra de Müller como ponto chave na avaliação funcional pré-operatória na uvulopalatofaringoplastia dos pacientes com ronco e/ou apnéia obstrutiva do sono. A manobra de Müller ainda tem sido utilizada na prática clínica, não só para localizar e graduar a obstrução retropalatal e retrolingual, mas para auxiliar na decisão cirúrgica. A obstrução exclusivamente já foi considerada preditor de sucesso para a uvulopalatofaringoplastia. No entanto, este conceito tem sido amplamente questionado, bem como a própria utilidade das cirurgias tradicionais18. A avaliação da flacidez de toda a faringe com a manobra de Müller contribui no planejamento de diferentes palatofaringoplastias; já o seu papel localizatório deve ser revisto, uma vez que sua quantificação não se correlaciona com a gravidade da SAOS e nem com os resultados de diferentes tratamentos cirúrgicos.19,20 Em maior ou menor grau, a SAOS deve ser considerada uma doença que envolve toda a faringe. Nesse contexto, acreditamos que o método do sono induzido proposto no presente trabalho pode se tornar uma importante ferramenta como subsídio para o tipo de tratamento cirúrgico.
Na nossa pequena amostra de pacientes, encontramos alterações nasais na maioria dos pacientes. A doença nasal deve ser detalhada durante a avaliação inicial pela nasofaringoscopia fornecendo dados a respeito do grau de obstrução ao fluxo de ar. A doença nasal é comum na população e pode contribuir para a obstrução da faringe nos pacientes com apnéia obstrutiva do sono21-23. Alguns autores sugerem que a obstrução nasal tipicamente contribui para o chamado "respirador bucal", em que ocorre o deslocamento posterior da língua e da mandíbula, reduzindo o calibre da via aérea e alterando a eficácia de contração dos músculos dilatadores faringe (predispondo ao colapso durante o sono). Estes fatores, associados à obesidade, hipertrofia de partes moles (paredes laterais da faringe) e alterações estruturais crânio-faciais contribuem para o processo de obstrução de regiões susceptíveis a colapso e aumento do trabalho respiratório.
O nosso estudo incluiu a medida da pressão negativa gerada pelo paciente durante a manobra de Müller através de um manovacuômetro acoplado ao canal de trabalho de um videobroncoscópio (Figura 1). Dessa forma, selecionamos apenas as manobras que geraram um esforço significativo (Pressão>40 cmH2O). Esse é uma metodologia de baixo custo que não é utilizada rotineiramente e que poderia ser facilmente incorporada ao método. De fato, observamos que vários pacientes tiveram que repetir a manobra várias vezes, antes que conseguissem atingir a pressão mínima aceitável. A grande maioria dos trabalhos publicados até o momento não utilizou nenhum tipo de medida objetiva da pressão negativa gerada pelo paciente durante a manobra de Müller. Essa limitação metodológica pode contribuir para explicar os resultados discordantes entre os estudos.
Em função das limitações e controvérsias da real utilidade da laringoscopia em pacientes acordados, vários autores defendem a idéia de que o sono induzido seria um método mais preciso para quantificar e localizar o ponto de colapso da via aérea superior.24-26 Por exemplo, um estudo prospectivo e controlado14 que induziu o sono com doses tituladas de propafenona (propofolR) e avaliou o comportamento da VAS em um grupo de pacientes com apnéia, demonstrou que este método foi seguro, específico e sensível. Em nosso trabalho utilizamos metodologia semelhante a descrita por Sadaoka et al.27 e induzimos o sono com baixas doses e gotejamento lento de midazolam, atuando apenas como indutor de sono e não como um sedativo. Demonstramos que o método é seguro, sendo que durante o procedimento os pacientes podiam ser despertados a qualquer momento. Todos os pacientes acordaram espontaneamente após o procedimento, sem necessidade de antagonistas. Apesar deste fato, ressaltamos a importância de aplicar o método em local com recursos para intubação orotraqueal, ventilação mecânica e observação pós-procedimento. O midazolam tem a vantagem de ser mais barato e mais disponível do que o propofol. Em nosso meio, o uso de propofol exige a presença de um anestesiologista, que representaria um custo adicional ao procedimento. Em nosso estudo, o exame videonasofaringoscópico com sono induzido foi acompanhado de monitorização respiratória em tempo real e possibilitou a documentação de que as apnéias observadas eram de natureza obstrutiva (Figura 2).
CONCLUSÃO
Este estudo abre uma importante perspectiva na avaliação endoscópica pré-operatória em pacientes portadores de ronco e suspeita de apnéia obstrutiva do sono e concluímos que a estimativa do nível de obstrução pelo sono induzido é superior à manobra de Müller.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Schwab RJ. Upper airway imaging. Clin Chest Med 1998;19(1):33-54.
2. Wilms D, Popovich J, Conway W, Fujita S, Zorick F. Anatomic abnormalities in obstructive sleep apnea. Ann Otol Rhinol Laryngol 1982;91(6 Pt 1):595-6.
3. Hudgel DW. The role of upper airway anatomy and physiology in obstructive sleep apnea. Clin Chest Med 1992;13(3):383-98.
4. Badr MS. Pathophysiology of upper airway obstruction during sleep. Clin Chest Med 1998;19(1):21-32.
5. Sher AE, Thorpy MJ, Shprintzen RJ, Spielman AJ, Burack B, McGregor PA. Predictive value of Müller maneuver in selection of patients for uvulopalatopharyngoplasty. Laryngoscope 1985;95(12):1483-7.
6. Skatvedt O. Localization of site of obstruction in snorers and patients with obstructive sleep apnea syndrome: a comparison of fiberoptic nasopharyngoscopy and pressure measurements. Acta Otolaryngol 1993;113(2):206-9.
7. Katsantonis GP, Maas CS, Walsh JK. The predictive efficacy of the Müller maneuver in uvulopalatopharyngoplasty. Laryngoscope 1989;99(7 Pt 1):677-80.
8. Aboussouan LS, Golish JA, Wood BG, Mehta AC, Wood DE, Dinner DS. Dynamic pharyngoscopy in predicting outcome of uvulopalatopharyngoplasty for moderate and severe obstructive sleep apnea. Chest 1995;107(4):946-51.
9. Petri N, Suadicani P, Wildschiodtz G, Bjorn-Jorgensen J. Predictive value of Müller maneuver, cephalometry and clinical features for the outcome of uvulopalatopharyngoplasty. Evaluation of predictive factors using discriminant analysis in 30 sleep apnea patients. Acta Otolaryngol 1994;114(5):565-71.
10. Doghramji K, Jabourian ZH, Pilla M, Farole A, Lindholm RN. Predictors of outcome for uvulopalatopharyngoplasty. Laryngoscope 1995;105(3 Pt 1):311-4.
11. Pringle MB, Croft CB. A comparison of sleep nasendoscopy and the Müller manoeuvre. Clin Otolaryngol Allied Sci 1991;16(6):559-62.
12. Croft CB, Pringle M. Sleep nasendoscopy: a technique of assessment in snoring and obstructive sleep apnoea. Clin Otolaryngol Allied Sci 1991;16(5):504-9.
13. Pringle MB, Croft CB. A grading system for patients with obstructive sleep apnoea--based on sleep nasendoscopy. Clin Otolaryngol Allied Sci 1993;18(6):480-4.
14. Steinhart H, Kuhn-Lohmann JC, Gewalt K, Constantinidis J, Mertzlufft F, Petak M, et al. [Pharyngolaryngoscopic findings in patients with obstructive sleep apnea syndrome and primary snoring]. Hno 2000;48(12):917-21.
15. Ritter CT, Trudo FJ, Goldberg AN, Welch KC, Maislin G, Schwab RJ. Quantitative evaluation of the upper airway during nasopharyngoscopy with the Müller maneuver. Laryngoscope 1999;109(6):954-63.
16. Schwab RJ. Pro: sleep apnea is an anatomic disorder. Am J Respir Crit Care Med 2003;168(3):270-1.
17. Strohl KP. Con: sleep apnea is not an anatomic disorder. Am J Respir Crit Care Med 2003;168(3):271-2.
18. Terris DJ, Hanasono MM, Liu YC. Reliability of the Müller maneuver and its association with sleep-disordered breathing. Laryngoscope 2000;110(11):1819-23.
19. Cahali MB, Formigoni GG, Gebrim EM, Miziara ID. Lateral pharyngoplasty versus uvulopalatopharyngoplasty: a clinical, polysomnographic and computed tomography measurement comparison. Sleep 2004;27(5):942-50.
20. Woodson BT. A piece of the surgical puzzle. Sleep 2004;27(5):844-6.
21. Figueiredo ACd, Lorenzi MC, Prezzoti S, Cabral MM, Sennes LU, Lorenzi-Filho G. Efeitos da pressão positiva contínua em vias aéreas sobre os sintomas nasofaríngeos em pacientes com a síndrome da apnéia obstrutiva do sono [Effects of continuos positive airway pressure on nasal and pharyngeal symptoms in patients with obstructive sleep apnea]. J Pneumol 2004;30:535-9.
22. Rappai M, Collop N, Kemp S, deShazo R. The nose and sleep-disordered breathing: what we know and what we do not know. Chest 2003;124(6):2309-23.
23. Chen W, Kushida CA. Nasal obstruction in sleep-disordered breathing. Otolaryngol Clin North Am 2003;36(3):437-60.
24. Marais J. The value of sedation nasendoscopy: a comparison between snoring and non-snoring patients. Clin Otolaryngol Allied Sci 1998;23(1):74-6.
25. Abdullah VJ, Wing YK, van Hasselt CA. Video sleep nasendoscopy: the Hong Kong experience. Otolaryngol Clin North Am 2003;36(3):461-71.
26. Berry S, Roblin G, Williams A, Watkins A, Whittet HB. Validity of sleep nasendoscopy in the investigation of sleep related breathing disorders. Laryngoscope 2005;115(3):538-40.
27. Sadaoka T, Kakitsuba N, Fujiwara Y, Kanai R, Takahashi H. The value of sleep nasendoscopy in the evaluation of patients with suspected sleep-related breathing disorders. Clin Otolaryngol Allied Sci 1996;21(6):485-9.
1 Doutor, Assistente do Serviço de Endoscopia Respiratória do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
2 Doutora, Assistente do Serviço de Endoscopia Respiratória do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
3 Doutoranda, Pneumologia - FMUSP, Técnica de polissonografia do Instituto do Coração, INCOR.
4 Doutor, Assistente do Departamento de Otorrinolaringologia do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
5 Doutor, Chefe do Serviço de Pneumologia do Laboratório Fleury.
6 Livre-Docente, Chefe do Laboratório do Sono - Incor, Disciplina de Pneumologia do Departamento de Cardio-Pneumologia.
Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
Endereço para correspondência: Av. Dr. Arnaldo, 455 - Cerqueira César 01246-903 São Paulo SP.
Tel. (0xx11) 3069-7251 / 3069-7244 - Serviço de Broncoscopia.
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da RBORL em 7/2/2006 e aprovado em 13/3/2007 19:45:50.
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da RBORL em 7 de fevereiro de 2006. cod. 1713.
Artigo aceito em 13 de março de 2007.