Ano: 2006 Vol. 72 Ed. 2 - Março - Abril - (19º)
Seção: Artigo Original
Páginas: 267 a 271
Timpanoplastias: resultados cirúrgicos e análise dos fatores que podem interferir no seu sucesso
Tympanoplasty: Surgical results and a comparison of the factors that may interfere in their success
Autor(es): Ilana Fukuchi1, Dafne Patrícia Cerchiari2, Eduardo Garcia3, Carlos Eduardo Borges Rezende4, Priscila Bogar Rapoport5
Palavras-chave: otite média crônica, timpanoplastia.
Keywords: chronic otitis media, tympanoplasty
Resumo:
A otite média crônica continua muito prevalente em nosso meio e permanece um desafio aos otorrinolaringologistas quanto ao seu tratamento. Objetivo: Demonstrar os fatores que podem interferir no sucesso das timpanoplastias e os resultados cirúrgicos obtidos durante o ano de 2002. Forma de Estudo: Clínico prospectivo. Casuística e Métodos: Incluiu-se 37 pacientes portadores de otite média crônica não-colesteatomatosa (OMCNC) submetidos a timpanoplastia (in-lay ou underlay, com enxerto homólogo). Os pacientes passaram por protocolo de avaliação pré e pós-operatória que consistiu em anamnese, exame físico específico, nasofibroscopia e audiometria. Resultado: Fatores como idade, localização e tamanho da perfuração; estado da mucosa da orelha média; número de infecções/ano; tabagismo; história familiar de otorréia e disacusia; história pessoal de cirurgia otológica prévia; renda familiar mensal; enxerto, técnica e via de acesso utilizada; não apresentaram relevância estatística quanto ao fechamento da perfuração. A taxa de sucesso foi de 65% para o fechamento da membrana timpânica e 100% para o ganho audiométrico. Conclusão: As timpanoplastias devem ser consideradas no tratamento das OMCNC.
Abstract:
Chronic otitis media has a high prevalence on the population and their treatment continuous to be a challenge for the otorhinolaryngologists. Aim: To demonstrate the factors that could interfere in the tympanoplasty success and the surgical results during 2002. Study Design: Clinical prospective. Material and Method: were included 37 patients with chronic otitis media non cholesteatoma (COMNC) undergo to tympanoplasty (in lay or underlay, with homologous graft). All the patients were submitted to a survey pre and postoperative include clinical, physical examinations, flexible nasal endoscope and audiometry. Results: The age, the dimension and localization of the tympanic membrane perforation; the condition of middle ear mucosa; number of otorrhea/year; smoking; parents history of otorrhea and hearing loss; personals history of otological surgery; monthly family income; the graft, technique and access used were not significantly to repair tympanic membrane perforations. The closure rate was 65% and the gain in air-bone gap was 100%. Conclusion: The timpanoplasty must be considerate in the treatment of the COMNC.
![]()
INTRODUÇÃO
A otite média (OM) é uma doença mundialmente prevalente. Apesar de todos os avanços científicos (antibioticoterapia, tecnologia e conhecimento), a OM continua sendo considerada como um importante problema de saúde pública, uma vez que a otalgia, o desconforto, a perda auditiva, a otorréia, o trauma psicológico e as complicações causam grande sofrimento pessoal e familiar1.
A OM pode ser definida como um processo inflamatório, infeccioso ou não, localizado focal ou generalizadamente na fenda auditiva. Segundo Bluestone e Kenna (1988), a otite média pode ser dividida em otite média supurativa aguda ou crônica e otite média não-supurativa, subdividida em serosa e secretora2,3.
A Otite Média Crônica é caracterizada clinicamente como uma condição inflamatória associada a perfurações amplas e persistentes da membrana timpânica e otorréia. Histologicamente pode ser definida como um processo inflamatório da orelha média associada a alterações teciduais irreversível. Pode ser subdividida em Otite Média Crônica não-colesteatomatosa (OMCNC) e Otite Média Crônica Colesteatomatosa (OMCC). A diferença entre esses dois grupos está na presença ou ausência do colesteatoma1.
O principal sintoma apresentado pelos pacientes acometidos pela OMCNC é a otorréia intermitente, normalmente associada a episódios de infecções de via aérea superior ou história de contaminação extrínseca (banho de piscina, mar), indolor e inodora, acompanhada de perda auditiva. À otoscopia geralmente encontramos uma perfuração na parte tensa da membrana timpânica de tamanho e forma variados, sendo a mucosa da orelha média com aparência quase normal, exceto por alguns graus de hiperemia1.
A perda auditiva associada a esta patologia é do tipo condutivo e pode variar consideravelmente. Alguns co-fatores que influenciam na intensidade desta perda auditiva são o tamanho e a posição da perfuração timpânica, o grau de fixação da membrana e ossículos, presença de erosões ossiculares maiores ou menores, disjunção da cadeia ossicular e o grau de repercussão na orelha interna1.
O tratamento e o controle da OMCNC é imperioso devido às seqüelas auditivas e à morbidade. Ele envolve três etapas igualmente importantes e complementares: controle clínico pré-operatório, tratamento cirúrgico e acompanhamento pós-operatório1,4.
O tratamento clínico pré-operatório consiste na remoção de todos os resíduos epiteliais e secreções da orelha externa e média, instilação de gotas tópicas com agentes acidificante e antibiótico; proteção auricular; controle da rinite alérgica e de fatores que possam impedir o funcionamento adequado da tuba auditiva1.
O tratamento cirúrgico consiste na realização de timpanoplastia, com exploração da orelha média, cadeia ossicular e reconstrução da membrana timpânica. Tem como objetivo restabelecer a proteção sonora à janela redonda através da obtenção de uma cavidade preenchida por ar e pela restauração dos mecanismos que conduzem o som, melhorando a audição e cessando a otorréia4.
O acompanhamento pós-operatório deve ser rigoroso, com proteção auricular e restrições para atividades físicas e manobras de valsalva; manter uma boa respiração nasal, além do emprego de antibioticoterapia via oral e através de gotas tópicas e retorno ambulatorial para o controle clínico. O exame audiométrico deve ser solicitado após o terceiro mês pós-operatório.
O objetivo do presente estudo é o de demonstrar os resultados cirúrgicos e audiométricos de pacientes portadores de otite média crônica não-colesteatomatosa submetidos a timpanoplastia durante o ano de 2004 e analisar os fatores que possam ter influenciado no sucesso da cirurgia.
MATERIAL E MÉTODOS
Foram inclusos 37 pacientes portadores de OMCNC atendidos no ambulatório de Otorrinolaringologia da Faculdade de Medicina do ABC, submetidos a timpanoplastia, no período de março de 2004 a dezembro de 2004.
Todos os pacientes que apresentavam sinais e sintomas sugestivos de OMCNC foram submetidos a um protocolo de avaliação, supervisionado sempre pelo mesmo examinador (C.E.B.R.), que consistiu em anamnese dirigida, exame físico específico (otoscopia e rinoscopia), estudo audiométrico, nasofibroscopia e documentação em vídeo da otoscopia para melhor visualização da perfuração da membrana timpânica.
Na anamnese, os pacientes foram questionados quanto à data de início da doença, período sem otorréia, número de infecções otológicas por ano e se realizaram cirurgias otológicas prévias. Além disso, interrogou-se qual a renda familiar, se havia história de surdez e otorréia na família e sobre hábitos, como o tabagismo. Queixas nasais também foram dados relevantes.
À otoscopia consideramos o tamanho da perfuração (porcentagem da membrana timpânica perfurada), localização conforme o quadrante (ântero-inferior, ântero-superior, póstero-inferior e póstero-superior), presença de timpanosclerose, possibilidade de visualização de todas as bordas da perfuração e presença ou ausência de mucosa inflamatória na orelha média.
Todos os pacientes foram submetidos à nasofibroscopia com endoscópio flexível (modelo Pentax 3,7mm) a fim de verificar as condições nasais, alertando para a detecção de patologias que pudessem interferir no funcionamento adequado da tuba auditiva.
O exame audiométrico consistia na realização de audiometria tonal e vocal, nas freqüências de 250, 500, 1000, 2000, 3000, 4000, 6000 e 8000Hz em todos os pacientes que apresentavam controle clínico satisfatório (ausência de otorréia por no mínimo quatro meses) e estes foram os candidatos para o procedimento cirúrgico.
Todas as cirurgias foram realizadas sob anestesia geral, utilizando microscópio com lente de 250, pelos residentes do segundo ano no Hospital Estadual Mário Covas de Santo André-SP, supervisionadas pelo mesmo orientador (C.E.B.R.).
Foi utilizada a técnica in-lay para perfurações menores que 40% e a técnica underlay para perfurações maiores; abordou-se a perfuração via transmeática quando as sua bordas eram visíveis e o canal auditivo externo favorável à sua visualização e abordou-se a perfuração por via retroauricular quando uma de suas bordas não estava visível ou o conduto auditivo externo apresentava alguma tortuosidade que impedia a visualização de toda a perfuração; quanto ao tipo de enxerto utilizou-se fáscia de músculo temporal ou cartilagem com pericôndrio do trago, sendo este último o escolhido para a técnica in-lay.
A técnica via transmeática obedeceu aos seguintes passos cirúrgicos: (1) infiltração na parede posterior do meato acústico externo de solução de xilocaína + adrenalina 1: 40.000; (2) avivamento das bordas da perfuração com retirada de placas de timpanosclerose; (3) incisão longitudinal no meato às 6 e às 12 horas; (4) união das incisões verticais através de incisão transversal a 5 ou 7cm da membrana timpânica; (5) descolamento e rebatimento do retalho timpanomeatal; (6) preenchimento da cavidade timpânica com Gelfoamâ até a altura da perfuração; (7) colocação do enxerto abaixo do remanescente timpânico, ajustando suas bordas para dentro da perfuração; (8) preenchimento do meato acústico externo com Gelfoamâ e com gaze embebida em pomada antibiótica; (9) curativo externo.
A via retroauricular consistia na realização de: (1) infiltração com solução de xilocaína + adrenalina 1: 40.000 na região retroauricular; (2) incisão no sulco retroauricular da pele e tecido subcutâneo, com descolamento do retalho periosteal até o meato acústico externo; (3) incisão da pele do meato acústico externo na junção osteocartilaginosa; (4) repetido os passos de 2 a 8 da via transmeática; (9) sutura por planos; (10) curativo externo.
A técnica in-lay foi realizada através de: (1) escarificação das bordas da membrana timpânica por via transmeática; (2) confecção de enxerto com cartilagem e pericôndrio de trago, formando um carretel; (3) colocação do enxerto, da mesma maneira que se coloca um tubo de ventilação.
O período de internação foi de um dia, com administração de analgésico e antibiótico endovenosos, mantendo-se a medicação via oral após a alta por uma semana.
O acompanhamento pós-operatório foi com retornos em 3, 7, 15, 30, 60, 90 e 120 dias. Foi solicitado o primeiro exame audiométrico com 90 dias de cirurgia e questionado quanto à melhora funcional.
Caso a perfuração na membrana timpânica se mantivesse, era oferecida ao paciente a possibilidade de nova cirurgia, seguindo o mesmo protocolo e acompanhamento pós-operatório anterior.
A avaliação estatística foi realizada através do teste qui-quadrado, teste T, teste de Mann-Whitney e Wilcoxon para a comparação pré e pós-operatória dos parâmetros estudados.
RESULTADOS
Do total de 37 pacientes portadores de OMCNC submetidos à timpanoplastia, 57% eram do sexo feminino e 43% do sexo masculino. A faixa etária média foi de 25 ± 10 anos (13 a 56 anos).
Quanto ao lado da perfuração, 65% (24 pacientes) localizava-se do lado direito e 35% (13 pacientes) do lado esquerdo. A localização da perfuração foi mais freqüente no quadrante ântero-inferior (75,7%), seguido do póstero-inferior (59,5%), ântero-inferior (13,5%) e póstero-inferior (2,7%). O tamanho da perfuração teve como média 40 ± 9 por cento.
A maioria dos pacientes apresentava mais de 5 infecções na orelha por ano (54%) e nenhuma infecção foi referida por 27% dos pacientes. Apenas 10 (27%) pacientes tinham timpanosclerose e a maioria (89,2%) apresentava a mucosa da caixa não hiperplásica.
Quanto aos antecedentes, sete pacientes (18,9%) referiam história familiar de hipoacusia e 14 pacientes (37,8%) relatavam episódios de otorréia familiar. Cinco pacientes (13,5%) já tinham sido operados pelo menos uma vez devido ao mesmo problema.
Em 30 pacientes (81%) foi possível visualizar todas as bordas da perfuração, sendo que este também foi o número de pacientes submetidos a timpanoplastia com a utilização da via transmeática. A fáscia do músculo temporal foi utilizada como enxerto em 27 pacientes (73%) e em 10 pacientes (27%) utilizamos a cartilagem com pericôndrio do trago.
A técnica aplicada e o tipo de enxerto utilizado para cada paciente que obteve fechamento da membrana timpânica estão expostos na Tabela 1.
Em oito pacientes (21,6%) foi constatada infecção pós-cirúrgica.
O sucesso da cirurgia, considerando o fechamento da perfuração da membrana timpânica, ocorreu em 19 pacientes (51,4%). Levando em conta as re-operações realizadas após o início deste protocolo, este número elevou-se para 24 pacientes (65%). Em todos os pacientes em que ocorreu o fechamento da perfuração houve um ganho auditivo, comprovado pela audiometria, sendo que o ganho médio foi de 18,7 dBNa. Dos 19 pacientes que obtiveram um fechamento da perfuração na primeira cirurgia, 14 pacientes (74%) tiveram o GAP pós-operatório foi igual a zero.
A maioria de nossos pacientes não apresentava alteração na nasofibroscopia (70,3% - 26 pacientes); dos 11 pacientes que apresentaram queixas nasais, cinco (13,5%) foram submetidos a septoplastia e turbinectomia inferior parcial bilateral antes da realização do procedimento otológico; um paciente (2,7%) foi submetido a adenoidectomia e os outros cinco (13,5%) pacientes melhoraram suas queixas com o uso de corticóide tópico nasal e antihistamínico sistêmico.
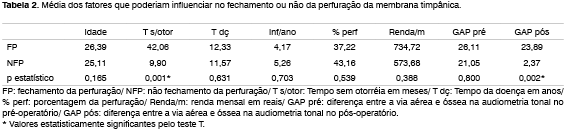
Os diversos fatores estudados que poderiam influenciar no sucesso da cirurgia estão apresentados na Tabela 2.
A técnica, a via de acesso e o tipo de enxerto utilizado para a realização da cirurgia não foram estatisticamente significantes para o fechamento da perfuração. A localização da perfuração nos diversos quadrantes também não apresentou diferença estatística.
Ser fumante ou não, ter história familiar de otorréia e hipoacusia, história de cirurgia prévia, presença de neotímpano e mucosa da caixa não-hiperplásica foram dados que não apresentaram relevância estatística neste grupo estudado.
Quanto ao tamanho da perfuração, a maioria dos pacientes (30 pacientes - 81%) tiveram uma diminuição do tamanho, 5 pacientes ( 13,5%) aumentaram e 2 pacientes (5,4%) mantiveram a mesma perfuração do pré-operatório.
DISCUSSÃO
As cirurgias que visam reparar a membrana timpânica sempre foram consideradas como uma das mais fáceis dentro da otologia. As taxas de sucesso encontradas na literatura sempre foram otimistas. Com o objetivo de confrontar tais expectativas, os autores do presente estudo visam mostrar uma visão realista das timpanoplastias realizadas nos dias atuais8.
Os principais objetivos da timpanoplastia são diminuir o número de infecções e melhorar a audição. A taxa de sucesso varia na literatura de 75-98%. Em nosso estudo encontramos uma taxa de sucesso de 65%, valor abaixo da média, levando em consideração o fechamento da membrana timpânica5.
Para Bhat e Ranit (2000), os fatores que podem influenciar o sucesso da cirurgia são: idade, localização da perfuração, tamanho da perfuração, funcionamento da tuba auditiva, estado da mucosa da orelha média, tipo de enxerto utilizado e experiência do cirurgião5.
A idade não é um fator que altera a taxa de sucesso nas timpanoplastias. O passo mais importante para indicar uma cirurgia numa população geriátrica é a realização de um cuidado pré-operatório, com avaliação do estado nutricional do paciente, estado cardiovascular, metabólico e as condições mentais6, além de uma avaliação anestésica mais rigorosa. Já para a população pediátrica, as restrições continuam as mesmas dos adultos, com especial atenção para o perfil psicológico da criança, que deve obedecer rigorosamente às medidas de repouso e proteção auricular, além do consentimento dos pais e idade suficiente para um adequado desenvolvimento da mastóide, da tuba auditiva e da imunidade7. A população do presente estudo variou entre 13 e 56 anos, sendo assim, não havia representantes das amostras pediátrica e geriátrica, não sendo possível correlacionar a idade como um fator significante para o sucesso da cirurgia.
As perfurações localizadas no quadrante anterior representam um acesso cirúrgico pior para se atingir a borda anterior, além de serem menos vascularizadas, por isso, são consideradas como um fator importante para o sucesso da cirurgia. Para muitos autores, o local da perfuração exerce um parâmetro mais importante para que a cirurgia seja bem sucedida do que o tamanho da perfuração5,8.
O papel funcional da tuba auditiva ainda não está bem definido9.
O estado da mucosa da orelha média sugere a atividade da doença. Sendo assim, se há hiperplasia desta mucosa, pode significar uma aeração inadequada da orelha média, sugerindo atividade da doença. Para tanto, estudos demonstram que um intervalo mínimo de três meses sem otorréia, a taxa de sucesso da cirurgia aumenta para mais de 30% quando comparada com os casos que foram submetidos a procedimento cirúrgico na vigência de infecção8.
Em nosso estudo, parâmetros como localização e tamanho da perfuração, funcionamento da tuba auditiva, estado da mucosa da orelha média, tipo de enxerto utilizado e outros aqui propostos, como tempo de evolução da doença, número de infecções por ano, porcentagem da membrana perfurada ou renda mensal não demonstraram ser estatisticamente importantes para se obter um sucesso cirúrgico.
Os principais enxertos utilizados são pericôndrio da cartilagem do trago, veia, dura máter, fáscia lata, enxerto livre de pele e fáscia do músculo temporal. Dá-se preferência pela fáscia do músculo temporal pela fácil disponibilidade, utilização da mesma incisão (em alguns casos) e por apresentar um baixo índice metabólico5. Atualmente, as perfurações que ocupam até 40% da membrana timpânica e apresentam perda auditiva leve, a cartilagem do trago tem demonstrado grande efetividade.
O tipo de enxerto utilizado, bem como a técnica cirúrgica aplicada não teve significância estatística para o sucesso da cirurgia nos pacientes estudados.
A baixa taxa de sucesso 51,4% (19 pacientes) encontrada em nosso estudo na primeira cirurgia pode ser atribuída à atrofia do enxerto, uma vez que dos 18 pacientes (48,6%) que não obtiveram o fechamento da perfuração, 8 pacientes (44,4%) apresentavam sinais de infecção no pós-operatório. Desses 18, apenas 8 pacientes foram re-operados até a data presente e, destes, 5 (63%) obtiveram sucesso. Dos três que não apresentaram sucesso, dois pacientes referiram infecções da via aérea superior na primeira semana após a cirurgia e uma paciente realizou esforço físico na primeira semana pós-cirurgia.
O objetivo das timpanoplastias visa, além do fechamento da perfuração, obter ganho audiométrico. Neste estudo observou-se diminuição do GAP na maioria da amostra (34 pacientes - 92%). Apenas 3 pacientes (8%) tiveram aumento do GAP após a primeira cirurgia, estes foram re-operados e apresentaram diminuição do mesmo. Sendo assim, levando-se em consideração a melhora auditiva apresentada, podemos sugerir que todos os pacientes tiveram benefício com o procedimento cirúrgico.
Acreditamos que a melhora audiométrica deve-se ao fato de que houve uma diminuição no tamanho da perfuração na maioria dos pacientes estudados.
CONCLUSÃO
Os fatores considerados por muitos autores como relevantes para o fechamento da membrana timpânica não foram estatisticamente significantes em nosso estudo.
O ganho audiométrico foi encontrado na maioria dos pacientes após a primeira cirurgia e em 100% dos pacientes após as re-operações.
Quanto ao fechamento da perfuração da membrana timpânica, a baixa taxa de sucesso encontrada neste estudo (65%) poderá ser atribuída ao cirurgião, uma vez que todas as cirurgias foram realizadas por residentes do segundo ano.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Costa SS, Sousa LCA. Otite média crônica não-colesteatomatosa. In: Campos CAH, Costa HOO. Tratado de Otorrinolaringologia. São Paulo: Roca; 2002. p. 72-92.
2. Costa SS. Contribuição ao Estudo da Otite Média Crônica. 1991. Dissertação (Mestrado). Faculdade de Medicina de Ribeirão Preto. Universidade de São Paulo.
3. Bluestone CD, Kenna MA. Workshop on chronic suppurative otitis media. Ann Otol Rhinol Laryngol 1988;97(131).
4. Cruz OLM, Costa SS, Kluwe LH, Smith MM. Timpanoplastias. In: Cruz OLM, Costa SS. Otologia Clínica e Cirúrgica. Rio de Janeiro: Revinter; 2000. p.245-70.
5. Bhat NA, Ranit De. Retrospective Analysis of Surgical Outcome, Symptom Changes, and Hearing Improvement Following Myringoplasty. J Otol 2000; 29(4):229-32.
6. Emmett JR. Age as a factor in the success of tympanoplasty: A comparison of outcomes in the young and old. Am J Otol 1996;28:285-6.
7. Berger G, Berger S. Paediatric revision myringoplasty: outcomes and prospects. J Laryngol Otol 2002;116:690-4.
8. Gersdorff M, Garin P, Decat M, Juantegui M. Myringoplasty: long-term results in adults and children. Am J Otol 1995;16(4):215-8.
9. Gimenez F, Marco-Algarra J, Carbonell R, Morant A, Cano S. Prognostic factors in tympanoplasty: a statistical evaluation. Rev Laryngol 1993;114(5):335-7.
Trabalho premiado no IV Congresso Triológico de 2005
1 Médica Residente da Disciplina de Otorrinolaringologia da Faculdade de Medicina do ABC.
2 Médica Residente da Disciplina de Otorrinolaringologia da Faculdade de Medicina do ABC.
3 Graduando do quinto ano da Faculdade de Medicina do ABC.
4 Médico Otorrinolaringologista, Professor Assistente do Departamento de Otorrinolaringologia da Faculdade de Medicina do ABC.
5 Doutora em Otorrinolaringologia pela USP, Professora Titular do Departamento de Otorrinolaringologia da Faculdade de Medicina do ABC.
Faculdade de Medicina do ABC.
Endereço para correspondência: Ilana Fukuchi - Rua Antônio Bastos 33 ap. 33 Santo André SP 09040-220.
Tel. (0xx11) 6829-5044/ 4427-3752/ 9606-3083 - E-mail: ilafukuchi@hotmail.com
Este artigo foi submetido no SGP (Sistema de Gestão de Publicações) da RBORL em 9 de setembro de 2005.
Artigo aceito em 9 de setembro de 2005.