Ano: 1998 Vol. 64 Ed. 1 - Janeiro - Fevereiro - (4º)
Seção: Artigos Originais
Páginas: 33 a 40
Perfil das Intoxicações por Medicamentos Utilizados no Tratamento das Rinites na Cidade de São Paulo.
Intoxication by Medicines for Treatment of Rhinitis in São Paulo.
Autor(es):
Aracy P. S. Balbani*,
Jurandir G. Duarte**,
Tanit G. Sanchez***,
João F. de Mello Júnior***,
Ossamu Butugan****.
Palavras-chave: rinite alérgica perene, prescrição de medicamentos, vasoconstritores nasais, bloqueadores dos receptores de histamina H1, envenenamento
Keywords: allergic rhinitis, common cold, self-medication, anti-allergic drug, sympathomimetic agent, toxic effects
Resumo:
Os autores fazem revisão da literatura sobre a farmacologia dos medicamentos usados no tratamento das rinites e analisam os casos de intoxicações pelos mesmos (antialérgicos, descongestionantes, vasoconstritores nasais, antígenos respiratórios) notificados ao Centro de Controle de Intoxicações (CCI-Jabaquara) do Hospital Municipal Dr. Arthur Ribeiro de Saboya e ao Centro de Assistência Toxicológica (CEATOX) na cidade de São Paulo durante o segundo semestre de 1996. Foram encontrados 177 casos de intoxicações por esses fármacos, correspondendo a 2,66% do total de intoxicações notificadas aos dois Serviços naquele período. Análise da distribuição dos casos segundo sexo e idade mostrou predomínio de intoxicações na população pediátrica (94% das intoxicações por antígenos respiratórios) e no sexo feminino (75% das intoxicações por antialérgiocos). Estudo das circunstâncias das intoxicações revelou prevalência da ingestão acidental para todos os grupos de medicamentos. São propostas medidas para prevenir as intoxicações na utilização de medicamentos para o tratamento das rinites.
Abstract:
The authors discuss the present knowledge about medicines used for treatment of rhinitis and analyse the occurrence of intoxication in the urban area of São Paulo due to these medicines (anti-histamines, corticosteroids, decongestants, nosedrops). We found a significant incidence of these cases (2.66% of all cases reported to Centro de Controle de intoxicações and Centro de Assistência Toxicológica (CEATOX) referral centres for poisoning). There was a marked prevalence of intoxication in Children (94% of intoxication due to bacterial antigens) and females (75% of intoxication caused by anti-allergic drugs). The majority of poisoning was caused by accidental ingestion of medicines. We also propose alternatives in order to avoid intoxication caused by ingestion of medicines used for treatment of rhinitis.
![]()
INTRODUÇÃO
As rinites, de forma geral, sejam de etiologia alérgica, irritativa, infecciosa ou idiopática, representam algumas das afecções mais freqüentes na espécie humana. Estudos recentes realizados nos Estados Unidos estimam que a prevalência da rinite alérgica (que corresponde à metade dos casos de rinites) esteja entre 10 e 20% da população1. Admitindo-se freqüência semelhante entre a população brasileira, teríamos cerca de 1,5 milhão de pessoas com sintomas de rinite alérgica apenas na Grande São Paulo, sem considerar os casos devidos às demais etiologias, que, certamente, são altamente prevalentes, em decorrência da poluição atmosférica e das constantes variações das condições de umidade e temperatura verificadas na área urbana de São Paulo2.
O quadro de rinite pode apresentar grande impacto na qualidade de vida do paciente, perturbando-lhe ó sono, a capacidade de concentração e o desempenho nas atividades diárias, principalmente nas situações em que há outros sintomas associados ao quadro nasal, como cefaléia, por exemplo1. Portanto, é esperado que a rinite motive consultas freqüentes ao médico. Novamente, estatísticas norte-americanas dão conta de que 2% do total de consultas médicas no país (cerca de 8 milhões ao ano) têm como queixa principal sintomas nasais alérgicos e, em 90% dessas consultas, é prescrito ao menos um medicamento1. Em nosso meio, além das consultas médicas, também os balconistas das farmácias exercem papel preponderante na prescrição de tratamentos para os quadros nasossinusais3-5, além da própria automedicação em busca de alívio para os sintomas nasais.
A importância da farmacoterapia nas rinites reflete-se nos números da indústria farmacêutica nos Estados Unidos: somente no ano de 1990, o total de gastos com medicamentos alcançou a cifra de US$ 589 bilhões, sendo estimado o gasto de US$ 1,16 bilhão exclusivamente no tratamento da rinite alérgica naquele período1. Já em 1994, a prescrição de anti-histamínicos (com a ressalva de que são usados não apenas na rinite alérgica) movimentou US$ 868 milhões, enquanto os corticosteróides de uso intranasal e os antigripais de uso oral renderam, respectivamente, US$ 435 milhões e US$ 353 milhões à indústria1. Acredita-se que, no Brasil, o consumo de medicamentos para o tratamento das rinites siga o mesmo padrão, com o agravante da elevada freqüência de prescrições médicas inadequadas, prescrições leigas e uso incorreto dos fármacos2,3. Soma-se a isso o fato de que centenas de medicamentos para uso em quadros de vias aéreas superiores estão disponíveis comercialmente para aquisição sem prescrição médica6.
Considerando os dados acima, os objetivos do presente trabalho são: a) fornecer ao otorrinolaringologista revisão a respeita da farmacologia e efeitos adversos das principais classes de tais medicações; b) avaliar a ocorrência das intoxicações por medicamentos utilizados no tratamento das rinites de várias etiologias (antígenos respiratórios, antialérgicos, descongestionantes sistêmicos ou tópicos); e c) analisar as características dessas intoxicações na cidade de São Paulo.
Existem cinco tipos de agentes farmacológicos atualmente disponíveis para o tratamento das rinites: anti-histamínicos, descongestionantes, anticolinérgicos, cromoglicato e corticosteróides1. A seguir, uma breve revisão das principais classes de medicamentos, com ênfase para os sintomas, sinais e terapêutica das intoxicações.
A. Anti-histamínicos
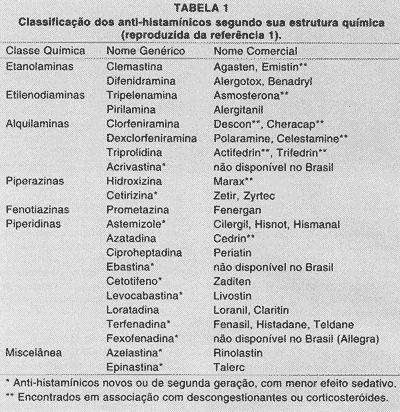
Farmacologia. Os anti-histamínicos são divididos em duas classes principais: bloqueadores dos receptores H1 (antagonistas 141) e bloqueadores dos receptores H2 (antagonistas H2). Os antagonistas H1 causam inibição competitiva reversível da ação da histamina nos receptores H1. Têm sido utilizados terapeuticamente desde a introdução da difenidramina, em 1945. Atualmente, são subdivididos em seis classes (Tabela 1), quatro das quais encontradas em mais de 90 medicamentos vendidos sem prescrição médica para o tratamento de quadros alérgicos, rinite catarral aguda (resfriado comum) etc1,6.
Os antagonistas H1 da primeira geração caracterizamse pelo efeito sedativo, o qual ocorre com freqüência menor com o uso dos novos antagonistas H1. Entretanto, em altas doses (40 mg de loratadina ou 20 mg de cetirizina), também é observada sedação1.
O astemizole e o cetotifeno são estimulantes do apetite e podem levar a ganho indesejável de peso durante o tratamento do quadro alérgico1.
Usos. Os anti-histamínicos são indicados para tratamento dos sintomas de prurido nasal, espirrros e rinorréia, possuindo pequeno efeito sobre a congestão nasal1.
Intoxicação. O quadro clínico da intoxicação por antagonistas H1 está associado ao bloqueio de receptores colinérgicos muscarínicos, ?-adrenérgicos e serotoninérgicos. Os sinais e sintomas aparecem cerca de 30 minutos após a ingestão do medicamento e, nos casos de superdosagem, predominam os efeitos sobre o sistema nervoso central, incluindo psicoses, alucinações, agitação psicomotora e convulsões tônico-clônicas6,7. Crianças são mais suscetíveis aos efeitos excitatórios dos anti-histamínicos, enquanto nos adultos prevalece a depressão do sistema nervos central. A toxicidade periférica é caracterizada por síndrome anticolinérgica, com taquicardia, hiperpirexia, midríase, vasodilatação, redução das secreções exócrinas e retenção urinária6. (Tabela 2). Já foram descritos casos de hepatotoxicidade pel loratadina8. A terfenadina e o astemizol prolongam o intervalo QT, podendo resultar em arritmias cardíacas em alguns pacientes. Isso pode ocorrer se houver ingestão de doses elevadas desses medicamentos, associação com macrolídeos ou antifúngicos ou, ainda, se o paciente apresentar disfunção hepática (comprometendo o sistema citocromo P 450, onde é realizado seu metabolismo)9.
O atendimento inicial aos casos de intoxicação por anti-histamínicos deve incluir suporte respiratório, lavagem gástrica (nos casos de uso maciço do fármaco na sua apresentação líquida, até duas horas após a ingestão, em pacientes que possam colaborar com o procedimento) e administração de carvão ativado a todos os pacientes. À admissão, devem ser realizados eletrocardiograma e dosagem sérica de eletrólitos, glicose, fosfoquinase e acetominofeno (muitas vezes associado ao anti-histamínico na apresentação do medicamento). As convulsões devem ser controladas com uso de benzodiazepínico (diazepam ou lorazepam intravenoso) e os efeitos colinérgicos podem ser revertidos pela fisostigmina, nos casos em que não haja contraindicações para seu uso6.
O uso intranasal de anti-histamínicos não tem sido associado a efeitos sistêmicos. Há, contudo, relatos de irritação da mucosa nasal pelo uso de aerossóis, com epistaxe nos casos mais severos e, algumas vezes, sensação de gosto amargo1.
B. Descongestionantes (simpatomiméticos) Farmacologia. São fármacos que provocam respostas fisiológicas semelhantes às que ocorrem pela liberação de catecolaminas (são análogos estruturais das catecolaminas), utilizadas há cinco mil anos na China, onde a efedrina foi extraída de ervas medicinais pela primeira vez10. Nos dias atuais, os simpatomiméticos são encontrados nos descongestionantes, broncodilatadores e inibidores de apetite. Podem ser aplicados diretamente sobre a mucosa nasal (derivados imidazõlicos, como a nafazolina, oximetazolina, tetra-hidrozolina ou xilometazolina; derivados das catecolaminas, como a epinefrina e a fenilefrina) ou administrados por via oral (fenilefrina, fenilpropanolamina, pseudoefedrina)1.
Usos. Os vasoconstritores tópicos são efetivos para desobstrução nasal em tratamentos com duração máxima de 4 a 5 dias1. Sua ação inicia-se cerca de 5 a 10 minutos após uso tópico, durando de uma hora (epinefrina) a 6 a 8 horas (oximetazolina)1.
Intoxicação. A efedrina e a pseudoefedrina podem causar hipertensão arterial e taquicardia, sendo a última menos potente (tem apenas 1/4 do efeito vasopressor da efedrina)6. Os sinais e sintomas da intoxicação incluem cefaléia, náuseas, vômitos, hipertensão, convulsões e rabdomiólise1, 6, 11, 12. Os pacientes necessitam de monitorização dos sinais vitais, eletrocardiograma e dosagem sérica de eletrólitos e creatinofosfoquinase. Pacientes com cefaléia importante, rebaixamento de nível de consciência ou sinais neurológicos focais devem ser submetidos a tomografia computadorizada de crânio de urgência, pelo risco de hemorragia intracranianal. Deve ser feito controle rigoroso de pressão arterial, havendo indicação para internação em UTI nos casos de arritmias ou "déficit" neurológico. O quadro de intoxicação normalmente cessa em 6 a 8 horas.
Pacientes em tratamento com fenilpropanolamina devem ser orientados quanto à interação com fármacos como metildopa, beta-bloqueadores e indometacina6. Também podem ser observados casos de alterações neuropsiquiátricas (psicoses, alucinações) pela intoxicação crônica pelos simpatomiméticos7, 13-18.
C. Anticolinérgicos
Farmacologia. Os anticolinérgicos atuam reduzindo a secreção glandular e exercendo pequeno efeito vasoconstritor.
Usos. O brometo de ipratrópio para uso tópico apresenta pequena absorção pela mucosa nasal e não atravessa a barreira hematencefálica. Está indicado nos casos onde a rinorréia é sintoma relevante1.
Intoxicação. Não são descritos efeitos sistêmicos, vasodilatação de rebote ou lesões mucosas pelo uso do brometo de ipratrópio. Os únicos relatos são de epistaxe e ressecamento da mucosa nasal após a aplicação do medicamento1.
D. Cromoglicato de sódio
Farmacologia. O efeito antialérgico do Cromoglicato consiste basicamente na inibição da degranulação dos mastócitos. Menos de 7% da dose aplicada sobre a mucosa nasal é absorvido e essa fração é eliminada inalterada na urina e bile, com meia-vida de eliminação de 1 a 2 horas1.
Usos. O Cromoglicato é efetivo para a prevenção das respostas alérgicas imediata e tardia que ocorrem após a exposição ao alérgeno. A solução nasal a 4% é recomendada para uso em crianças com mais de seis anos de idade nos Estados Unidos1. Não possui efeito apreciável nos casos de rinite eosinofílica não alérgica (RENA) e rinite idiopática (antigamente denominada vasomotora) 1.
Intoxicação. Os efeitos adversos relatados na literatura incluem irritação da mucosa nasal, espirros e sensação de gosto amargo após a aplicação do medicamento1.
E. Corticosteróides
Farmacologia. Os corticosteróides causam vasoconstrição, redução da permeabilidade capilar e clã secreção glandular em resposta aos estímulos colinérgicos. Os corticosteróides para uso intranasal (dipropionato de beclometasona, flunisolida, budesonida, propionato de fluticasona) possuem menor risco de efeitos colaterais sistêmicos, com necessidade de doses menores para a obtenção dos efeitos desejados1.
Usos. Os corticosteróides para uso sistêmico estão indicados nos casos de exacerbação aguda e severa dos quadro de rinite perene, especialmente na presença de pólipos nasais1. Os medicamentos de uso tópico são efetivos para tratamento do bloqueio nasal, espirros e prurido, nas rinites perenes alérgicas ou não.
Intoxicação. Normalmente observada no uso crônico de corticosteróides sistêmicos, quando manifestam-se os sinais e sintomas de supressão do eixo hipotálamo-hipófiseadrenal9. Nas intoxicações agudas, muitas vezes o quadro clínico é dado pelo descongestionante ou anti-histamínico associado ao corticosteróide, devendo ser investigada a presença desse último na formulação antialérgica utilizada pelo paciente. O uso prolongado de corticosteróides intranasais não tem sido associado a efeitos adversos sistêmicos, nem com aumento da pressão íntra-ocular1. Eventualmente, são relatados casos de irritação da mucosa nasal após a aplicação, algumas vezes acompanha de epistaxe.
MATERIAL E MÉTODOS
Foram levantados os casos de intoxicação humana por antígenos respiratórios, antialérgicos (categoria na qual se incluem os anti-histamínicos e corticosteróides), descongestionantes sistêmicos e vasoconstritores nasais notificados ao Centro de Controle de Intoxicações (CCIJabaquara) do Hospital Municipal Dr. Arthur Ribeiro de Saboya e ao Centro de Assistência Toxicológica (CEATOX) do Hospital das Clínicas da FMUSP no segundo semestre de- 1996 (1°/7 a 31/12/96) - notificações não compulsórias. Para cada grupo de fármacos, foi analisada a distribuição dos casos de acordo com sexo e idade, bem como circunstâncias da intoxicação.
RESULTADOS
No período compreendido pelo estudo, foi notificado ao CCI e ao CEATOX o total de 6.651 casos, dos quais 177 (2,66%) corresponderam a intoxicações por antígenos respiratórios, antialérgicos, descongestionantes tópicos e vasoconstritores nasais.
A. Intoxicações por antígenos respiratórios
No segundo semestre de 1996, foram notificados 33 casos de intoxicação por medicamentos contendo antígenos respiratórios, correspondendo a 0,5% do total de intoxicações verificadas naquele período. Observou-se que 31(94%) das intoxicações por antígenos ocorreram em crianças de um a quatro anos, sem diferença significativa entre os sexos. Um caso (39/0) foi verificado em criança menor de um ano de idade, enquanto que outro foi registrado em adolescente do sexo feminino na faixa dos 15 aos 19 anos de idade. Em 31 casos (94%), a causa da intoxicação foi ingestão acidental do medicamento, enquanto nos dois casos restantes (6%), a intoxicação deveu-se a erro na administração do medicamento.
B. Intoxicações por antialérgicos
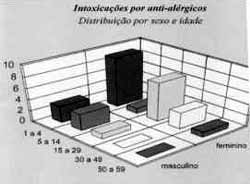
Foram verificados 28 casos de intoxicações por antialérgicos (0,42% do total de notificações). Entre os 28 casos, 12 (42,85%) ocorreram em crianças de um a quatro anos; quatro casos (14,28%) ocorreram em indivíduos de cinco a 14 anos; oito casos (28,57%) ocorreram em indivíduos de 15 a 29 anos; três casos (10,7%), em indivíduos de 30 a 49 anos; e um caso (3,6%) foi registrado em indivíduo na faixa entre 50 a 59 anos de idade. Analisando-se a distribuição por sexo, constatou-se que 21 casos (75%) ocorreram no feminino; e apenas sete (25°/a), no masculino. A intoxicação deveu-se à ingestão acidental do fármaco, em 14 casos (50%), tentativa de suicídio em 10 casos (35,7%), uso terapêutico do medicamento em dois casos (7,2%) e erro de administração em um caso (3,6%). Em um caso, a circunstância da intoxicação foi ignorada.
C. Intoxicações por descongestionantes sistêmicos Ocorreram 70 casos de intoxicações por descongestionantes sistêmicos (1% do total de intoxicações no período). Sete casos (10%) foram verificados em crianças menores de um ano de idade; 37 casos (52,85%) em crianças de um a quatro anos; 10 casos (14,28%) em crianças de cinco a 14 anos; 10 casos (14,28%) em indivíduos de 15 a 29 anos; quatro casos (5,72%) em indivíduos de 30 a 39 anos e dois casos (2,85%) em indivíduos de 50 a 59 anos. Em 40 casos (57,14%), a intoxicação deveu-se a ingestão acidental do medicamento; em 13 casos (18,57%), à tentativa de suicídio; em seis casos (8,6%), a uso terapêutico do medicamento; em três casos (4,28%), a auto-medicação; em dois casos (2,85%), a prescrição médica inadequada e, em um caso (1,42%), a erro na administração do medicamento. Em outros cinco casos (7,14%) a circunstância da intoxicação permaneceu ignorada.
D. Intoxicações por vasoconstritores nasais
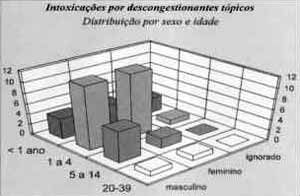
Foram registrados 46 casos de intoxicações por vasoconstritores nasais (0,7% do total de intoxicações no período). Onze casos (23,92%) ocorreram em crianças menores de um ano de idade; 25 casos (54,34%) em crianças de um a quatro anos; oito casos (17,4%) em crianças de cinco a 14 anos e dois casos (4,34%) em adultos de 20 a 39 anos (Gráfico 1). Em 27 casos (58,7%) a intoxicação foi devida à ingestão acidental da droga; em oito casos (17,4%), a erro na administração do medicamento; em cinco casos (10,87%), ao uso terapêutico; em três casos (6,52%) à auto-medicação; em dois casos (4,34%), à prescrição médica inadequada e, em um caso (2,17%), à tentativa de suicídio.
Gráfico 1. Distribuição dos casos de intoxicação por descongestionates tópicos segundo sexo e idade.
Gráfico 2. Distribuição dos casos de intoxicação por anti-alérgicos segundo sexo e idade.
DISCUSSÃO
O desenvolvimento de novos fármacos para o tratamento das rinites, em particular para o controle - das sintomas alérgicos, permitiu ampliar as opções terapêuticas, com significativa redução dos efeitos adversos20. Contudo, nenhum medicamento atualmente disponível pode ser considerado isento de toxicidade, sobretudo quando seu uso não observa a posologia correta e as possíveis interações com outros fármacos eventualmente utilizados pelo paciente.
Nosso estudo comprova que os medicamentos utilizados no tratamento das rinítes são responsáveis por parcela significativa das intoxicações humanas notificadas aos serviços municipal e estadual existentes na cidade de São Paulo (CCI e CEATOX), ou seja, 2,66% do total de casos de intoxicações.
As intoxicações por antígenos respiratórios ou vacinas dessensibilizantes incidem preferencialmente na faixa etária pediátrica, com 94% dos casos ocorrendo em crianças de um a quatro anos. É interessante notar que essa característica é coincidente com a de intoxicações por vasoconstritores tópicos, 74,26% das quais também verificadas em crianças de até quatro anos. Uma explicação para esse achado reside no fato de que algumas preparações dessensibilizantes contêm, além da associação de antígenos respiratórios, agentes vasoconstritores (Multigen AL, Asta Medica, contém 0,5 mg/ml de nitrato de nafazolina, por exemplo21). Provavelmente, o efeito tóxico não se deve à presença dos antígenos bacterianos, mas ao vasocontritor associado.
Outro dado importante é que 94% das intoxicações por antígenos deveram-se à ingestão acidental do medicamento pelos pacientes - em sua maioria, crianças que tiveram acesso ao fármaco.
Com relação às intoxicações por antialérgicos, não foi possível discriminar os casos devidos ao uso de antihistamínicos, de corticosteróides ou, ainda, da associação de ambos. Ainda assim, conhecendo-se os resultados de pesquisas anteriores, sabe-se que os anti-histamínicos, em apresentação isolada, são largamente prescristos por leigos para o tratamento da rinite alérgica5. Os casos distribuíram-se por todas as faixas etárias, com predomínio em crianças e adolescentes (57,13%) e no sexo feminino (75%) (Gráfico 2). Mais uma vez, a principal circunstância de intoxicação foi a ingestão acidental (40%); porém, é bastante relevante o percentual de casos em que houve tentativa de suicídio com o uso do medicamento (35,7%), segunda maior causa de intoxicação.
Os descongestionantes sistêmicos figuram como a principal classe de drogas realcionada a casos de intoxicação (cerca de 1% do total de notificações em ambos os Serviços de referência da cidade). Concorre para essa cifra assustadora o fato de que a obstrução nasal é sintoma observado tanto nas rinites alérgicas quanto nas infecciosas, irritativa e idiopática, causando grande desconforto ao paciente em todas as faixas etárias. Crianças de um a quatro anos (52,8%) são mais suscetíveis a esse tipo de intoxicação, assim como adolescentes e adultos jovens (Gráfico 3). A ingestão acidental do medicamento e tentativa de suicídio são, novamente, as principais circunstâncias das intoxicações; contudo, aqui também verificam-se casos ocasionados pela à automedicação, à prescrição médica inadequada e a erro na administração do fármaco.
Gráfico 3, Distribuição dos casos de intoxicação por descongestionantes sistêmicos segundo sexo e idade.
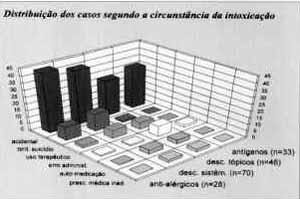
Gráfico 4. Distribuição dos casos segundo a circunstância da intoxicação.
Corroborando a hipótese de que o bloqueio nasal é um dos maiores incômodos para os pacientes com rinite, temos os vasoconstritores nasais como a segunda maior casuística em intoxicações no presente levantamento. Esse achado, com a característica de maior incidência na infância e relacionado à ingestão (e não ao uso nasal da droga, como poderíamos pensar em um primeiro momento) já havia sido reportado em trabalho envolvendo a rinite alérgica em crianças5.
A análise do Gráfico 4 mostra a distribuição das intoxicações nos diversos grupos de medicamentos segundo as circunstâncias em que estas ocorreram. Fica evidente que a ingestão acidental é a principal causa de intoxicação para todas os fármacos. Podemos concluir que a facilidade na aquisição desses medicamentos (venda sem prescrição médica) resulta no "estoque" de frascos nas residências dos pacientes, com algumas conseqüências importantes:
1. Nem sempre os medicamentos são mantidos fora cio alcance das crianças, o que justifica a elevada incidência de casos de ingestão acidental na faixa etária pediátrica, sobretudo quando a medicação possui corantes, flavorizantes e aromatizantes que lhe conferem características de "sobremesa", no entender da criança. Isso é agravado pelo fato de a apresentação conter grande quantidade de fármaco por frasco (frascos com até 60 ml de anti-histamínico associado a descongestionante sistêmico21,2 2), possibilitando superdosagem.
2. É comum o paciente "colecionar" medicamentos (anti-histamínícos sedantes, não sedantes, mesmo fármaco com nomes comerciais diferentes, descongestionantes tópicos e sistêmicos), associando-os para tentar, intuitivamente, potencializar seus efeitos. Nos casos de tentativa de suicídio, provavelmente o paciente lança mão de todo o "arsenal" terapêutico de que dispõe em casa, sofrendo os riscos da superdosagem e interação medicamentosa.
3. As "sobras" do medicamento utilizado por um membro da família terminam por ser utilizadas por outra pessoa que apresente sintomas nasais semelhantes, iniciando o círculo vicioso da auto-medicação e prescrição leigas, especialmente se há uso continuado de gotas contendo vasoconstritor (a rinite alérgica, infecciosa ou idiopática, transforma-se em rinite medicamentosa)10, 23.
Por outro lado, não se pode esquecer da prescrição médica inadequada, que figura como causa de intoxicação nos casos de rinites. Prescrições ilegíveis, confusas (vários medicamentos com intervalos entre as doses não coincidentes, períodos de tratamento não especificados) e caras (que acabam sendo substituídas por medicações mais baratas pelo próprio paciente ou por sugestão do balconista da farmácia), e não discutidas com o paciente para que ele possa tirar suas dúvidas, dificilmente serão seguidas1. É fundamental gastar alguns minutos da consulta para informar o paciente sobre o modo correto de aplicar as gotas ou aerossóis nasais e informá-lo sobre os possíveis efeitos adversos dos medicamentos prescritos, alertando-o para suspender seu uso caso surjam tais reações (sonolência em pacientes que conduzem veículos durante o tratamento com anti-histamínicos, por exemplo). Essa preocupação deve ser redobrada durante a orientação aos pais nos casos de pacientes pediátricos.
Concluindo, cabe ressaltar que os medicamentos utilizados para o tratamento das rinites, apesar de seguros, não são isentos de efeitos tóxicos, sendo imprescindível o conhecimento da farmacologia e posologia dos mesmos, bem como do quadro clínico e medidas de atendimento inicial aos quadros de intoxicação. Além disso, propomos algumas medidas que podem auxiliar na prevenção das intoxicações por tais medicamentos:
1. Maior controle sobre a venda dos descongestionantes tópicos e sistêmicos, anti-histamínicos, corticosteróides e associações, condicionando-se sua venda à apresentação de prescrição médica.
2. Produção de embalagens mais seguras (com tampa de rosca, colheres dosadoras), contendo apenas a quantidade necessária dos medicamentos.
3. Ampla campanha de alerta à população para evitar a automedicação e a prescrição leiga, orientando-se para o armazenamento dos medicamentos de qualquer natureza fora do alcance de crianças.
4. Esforço da comunidade médica no sentido de elaborar prescrições claras, adequadas às necessidades individuais dos pacientes, esclarecendo-os sobre o uso dos medicamentos.
5. Divulgação dos serviços prestados pelos Centros de Referências em Toxicologia, possibilitando atualização dos dados relativos à ocorrência de intoxicações e assegurando ao médico suporte técnico para atendimento aos casos de intoxicação.
REFERÊNCIAS BIBLIOGRÁFICAS
1. MELTZER, E. O. - An overview of current pharmacotherapy in perennial rhinitis. J. Allergy Clin. Immunol., 95:1097-110, 1995.
2. SALDIVA, P. L. P.; ZIN, W. A.; BCIHM, G. M. - Respiratory alterations due to urban air pollution: an experimental study in rats. Environ Res., 57 19-33, 1992.
3. BALBANI, A. P. S.; SANTOS Jr., R. C.; SANCHEZ, T. G.; BUTUGAN, O. - Um estudo sobre a prescrição de medicamentos em farmácias: sinusites. Rev. Bras. Otorrinolaringologia, 62(3): 241-244, 1996.
4. BALBANI, A. P. S.; SANCHEZ, T. G.; BUTUGAN, O. - Tratamento da sinusite aguda em crianças nas farmácias do interior de São Paulo. Rev. Paul. Pediatria, 14 (4): 158-162, 1996.
5. BALBANI, A. P. S.; NASCIMENTO, E. V.; SANCHEZ, T. G.; MELLO JR., J. F.; BUTUGAN, O.; DUARTE, J. G. - Tratamento da rinite alérgica em crianças: prescrição leiga de medicamentos e intoxicações. Rev. Pediatria (São Paulo), 17 (4), 1997 (em publicação).
6. CETARUK, E. W.; ARON, C. K. - Hazards of nonprescription medications. Emerg. Med. Clin. N. Am., 12 (2):483-510,1994.
7. BENDER, B.; MILGROM, H. - Neuropychiatric effects of medications for allergic diseases. J. Allergy Clin. Immunol., 95 (2): 523-528.
8. SCHIANO, T. D.; SOMASHEKHAR, V. B.; CASSIDY, M. J.; THOMAS, R. M.; BLACK, M. - Subfulminant liver failure and severe hepatotoxicity caused by loratadine use. Ann Intern. Med., 125 (9): 783-740, 1996.
9. DELGADO, L. F.; SOLE, D.; NASPITZ, C. K. - Antihistamínicos "não clássicos" e cardiotoxicidade. Rev. Bras. Ale7g. Imunopatol, 20: 46-55, 1997.
10. SCADDING, G. K. - Rhinitis medicamentosa (editoral). Clin. Exp. Allergy., 25 (5): 391-394, 1995.
11. BACLIN, S. A. - Decongestant-induced hypertensive crisis. Canad Fam. Physician., 39. 375-376, 1993.
12. HENDELES, L. - Selecting a decongestant. Pbarmacotherapy, 13 (6Pt2): 1295-134S, 1993.
13. VITEZIC, D.; ROZMANIC, V.; FRANULOVIC, J.; ANEL, V.; MATESIC, D. - Naphazoline nasal drops intoxication in children. Arh. Hig. Rada Toksikol., 45: 25-29, 1994.
14. ESCOBAR, J. I.; KARNO, M. - Chronic Hallucinosis From Nasal Drops. DAMA, 247 (13): 1859-1860, 1982.
15. HERRIDGE, C. F.; A'BROOK, M. F. -Ephedrine psychosis. Br. Med. J., 2: 160, 1968.
16. LAKE, C. R.; GALLANT, S.; MASSON, E.; MILLER, P. - Adverse drug effects attributed to phenylpropanolamyne: a review of 142 case reports. Am. J. Med., 89 195-208, 1990. 17. SANKEY, R. J.; NUNN, A. J.; SILLS, J. A. - Visual hallucinations in children receiving decongestants. Br. Med. J., 288 1369, 1984.
18. SILLS, J. A.; NUNN, A. J.; SANKEY, R. J. - Visual hallucinations in children receiving decongestants (letter). Br. Med. J., 288:1912-1913, 1984.
19. NISHIKAWA, M.; HIKOSAKA, YONEMOTO, T.; GONDOU, A.; TABATA, S.; OGAWA, Y.; KANASAKI, M.; MIYAKE, Y.; SHIMIZU, H.; SHOUZO, A.; INADA, M. - A case of iatrogenic growth retardation induced by a corticosteroid-containing anti-allergic drug. Horm. Metab. Res., 27 376-378, 1995.
20. SIMONS, F. E. R. - The eternal triangle: benefit, risk, and cost of therapeutic agents. Ann. Allergy Asthma Immunol., 77 (5): 337-340, 1996.
21. P. R. Vade Mécum - SEÇÃO I. São Paulo, Grupo Aché, 1996.
22. Dicionário de Especialidades Farmacêuticas 96/97. Rio de Janeiro, Editora de Publicações Científicas Ltda., 1996.
23. HOFMANN, T. WOLF, G.; KOIDL, B. - In-vitro-Unter suchungen über die Wirkun vasokonstriktorischer nasentropfen auf das Flimmerepithel der menschilche Nasenshleimhaut. Laryngo-Rhino-Otol., 74 (9):564-567,1995.
* Médica Estagiária da Divisão de Clínica Otorrinolaringológica do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HC-FMUSP).
** Médico Assistente do Centro de Assistência Toxicológica do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo.
*** Médicos Assistentes e Doutorandos do Curso de Pós-Graduação da Disciplina de Otorrinolaringologia da Faculdade de Medicina da Universidade de São Paulo.
**** Professor Associado da Disciplina de Otorrinolaringologia da Faculdade de Medicina da Universidade de São Paulo.
Trabalho realizado pela Divisão de Clínica Otorrinolaringológica e Centro de Assistência Toxicológica (CEATOX) do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo. Endereço para correspondência: Divisão de Clínica Otorrinolaringológica. Av. Dr. Enéas de Carvalho Aguiar, 255, 6° andar, sala 6021 - São Paulo/ SP - CEP: 0543-000 - Telefone: (011) 3067-6288 - Fax: (011) 270-0299.
Artigo recebido em 11 de agosto de 1997. Artigo aceito era 22 de outubro de 1997.